Introducción
La última década ha supuesto un avance en el estudio de la reacción fotodinámica, lo que ha llevado a diferentes ensayos clínicos dirigidos a desarrollar otras indicaciones dermatológicas de la terapia fotodinámica (TFD). No obstante, aún se requieren series más largas en tiempo y número de pacientes para llegar a un consenso en cuanto a protocolos de actuación.
Entre las nuevas indicaciones de la TFD se incluyen1,2 múltiples dermatosis inflamatorias, tumorales, infecciosas, depilación, rejuvenecimiento y lesiones vasculares.
El empleo de la TFD en estas nuevas indicaciones puede ser útil dadas las ventajas que reúne esta técnica3: no es invasiva, especificidad para el tejido diana, buena tolerancia, tratamiento de múltiples lesiones en una misma sesión, ausencia de toxicidad acumulada, lo que permite poder repetir múltiples tratamientos y buen resultado cosmético.
La TFD depende de la presencia de 3 elementos básicos para que se produzca la reacción fotodinámica: fotosensibilizante, fuente de luz y oxígeno.
Han surgido fotosensibilizantes diferentes desde que en 1900, Raab, un estudiante alemán de medicina, descubriera que la exposición, in vitro, de Paramecium caudatum a naranja de acridina junto con una luz inducía la muerte del microorganismo. Posteriormente, la hematoporfirina fue el fotosensibilizante empleado más tempranamente3,4.
El fotosensibilizador ideal debería reunir las siguientes características: escasa toxicidad, selectividad por el tejido diana, depuración o eliminación más rápida por el tejido sano que por el tejido enfermo, capacidad de penetrar en el tejido diana, activación por una longitud de onda que pueda penetrar en los tejidos dianas y capacidad de producir cantidades suficientes de moléculas citotóxicas para eliminar el tejido diana.
Los fotosensibilizantes más comúnmente usados en Dermatología son el ácido 5-aminolevulínico (5-ALA) y el metil-éster del 5-ALA5,6.
La fuente de luz necesaria para alcanzar la reacción fotodinámica debe reunir dos rasgos importantes: una longitud de onda tal que tenga el pico máximo de absorción por el fotosensibilizante y una longitud de onda capaz de penetrar y profundizar en el tejido diana y distribuirse homogéneamente de forma que se obtenga un cociente alto entre la concentración en tejido diana/concentración en tejido sano.
La TFD se presenta como una opción más para el tratamiento de pacientes con dermatosis resistentes a múltiples terapéuticas o bien como alternativa a tratamientos no tolerados. No obstante, aún queda mucho por investigar, y se necesitan series más amplias de pacientes y a más largo plazo, así como metaanálisis para establecer la metodología. Además, se deben investigar nuevos fotosensibilizadores y nuevos regímenes de tratamiento.
Patología tumoral
Linfoma cutáneo de células T
El linfoma cutáneo de células T (LCCT) es una neoplasia maligna de linfocitos T cooperadores. Cursa en diferentes fases que incluyen mancha, placa y tumor. Muchos pacientes presentan afectación localizada; en ellos lo ideal es aplicar tratamiento tópico y realizar seguimiento. Hay múltiples opciones de tratamiento en esta situación: corticoides tópicos, mostaza nitrogenada tópica, psoralenos más radiación ultravioleta de longitud de onda A (PUVA), radioterapia, escisión, láser CO2 y, en algunos casos, se puede añadir la TFD.
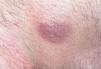
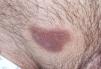
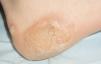
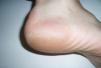
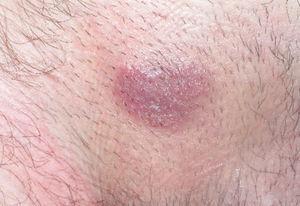
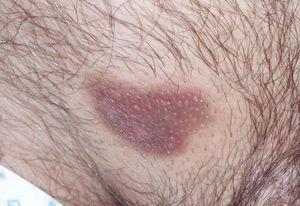
Boenhcke demuestra, usando varios fotosensibilizantes y aplicando luz roja, que el fotosensibilizante es captado mayoritariamente por los linfocitos de la placa y que éstos se inactivan al aplicar la luz7,8. Orestein encuentra que las células malignas de las placas de LCCT tienen una mayor capacidad de transformar ALA en protoporfirina IX que los linfocitos de sangre periférica9. Se ha sugerido que la mayor susceptibilidad de los linfocitos malignos a los fotosensibilizantes se debe a que los linfocitos activados expresan más cantidad de CD71 (receptor de transferrina) y por ello son capaces de captar más hierro y, por tanto, de producir más protoporfirina IX10. Las placas de LCCT muestran fluorescencia que se localiza selectivamente en las áreas afectadas (figs. 1 y 2).
Figura 1. Imagen de una placa de linfoma cutáneo de células T que no respondía a los tratamientos habituales.
Figura 2. Fluorescencia selectiva de las lesiones en placa del linfoma cutáneo de células T.
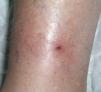
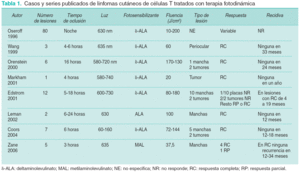
Hasta el momento hay pequeñas series de pacientes con LCCT tratados con TFD (tabla 1)9,11-17. Todos ellos usan longitudes de onda largas (luz roja o luz visible) para conseguir penetrar hasta la dermis profunda. De los estudios que hay hasta ahora se puede concluir que beneficia a la mayoría, pero no a todos. Se obtienen periodos de remisión variables, entre 4 meses y 4 años. La remisión completa requiere al menos 4-5 sesiones (fig. 3). Las lesiones en remisión tienen un hallazgo histológico peculiar, ya que en ellas se continúan apreciando linfocitos atípicos en la dermis.
Figura 3. Aspecto tras cuatro sesiones de terapia fotodinámica (metilaminolevulinato, luz roja, 35 J/cm2, 3 horas). Se aprecia la disminución de la induración, aunque persiste la hiperpigmentación.
La TFD parece una opción válida en el tratamiento de los LCCT y podría beneficiar a pacientes con lesiones localizadas y resistentes a los tratamientos habituales. Se necesitan aún más trabajos para optimizar los parámetros de este tratamiento. Puesto que inactiva, pero no elimina, los linfocitos de la placa y dado que los periodos de remisión son muy variables, precisa monitorización después del tratamiento para valorar la recurrencia.
Carcinoma escamoso
La TFD no es una opción preferente para el tratamiento del carcinoma escamoso (CE). Hay que tener en cuenta que se trata de un tumor con capacidad metastásica y con la TFD tenemos limitada la profundidad de penetración. Su principal ventaja es un excelente resultado cosmético, y se puede valorar en carcinomas muy superficiales que presenten contraindicaciones para los tratamientos habituales (cirugía, crioterapia) o en formas inoperables. Es importante en estos casos curetear la lesión o aplicar queratolíticos para facilitar la acción de la TFD.
Hay diversas series publicadas con tasas de curación entre el 40-100 % con diferentes fuentes de luz (roja, azul y visible)18.
Prevención del cáncer cutáneo
Se define como el tratamiento de las zonas cutáneas desprovistas de lesiones visibles malignas o premalignas para prevenir su aparición. Hoy en día, este uso aún se considera experimental.
Se ha demostrado en ratones que la utilización de múltiples sesiones de ALA-TFD en superficies grandes retrasa la aparición de queratosis actínicas (QA), CE y carcinoma basocelular (CB)19,20. Lamentablemente no hay estudios importantes en humanos al respecto. Un estudio reciente evalúa la prevención del CE y las QA con ALA-TFD en 40 pacientes trasplantados. Tras dos años de seguimiento concluyen que el tratamiento es eficaz en la prevención de QA, pero no del CE21.
En la práctica, algunos dermatólogos lo utilizan en pacientes con múltiples QA subclínicas, mal definidas, o en pacientes con alto riesgo de cáncer cutáneo (síndrome de Gorlin, xeroderma pigmentoso, trasplantados) combinado o no con el tratamiento estándar. Previa al tratamiento la imagen con fluorescencia nos permite localizar las lesiones subclínicas. Un reciente estudio encuentra eficaz la oclusión con sólo una hora22. Se pueden usar diferentes fuentes de luz, incluidas las de menor longitud de onda, puesto que no necesitamos gran penetración23. En general se necesitan menores fluencias que para el tratamiento del CB, o menor tiempo de exposición. El principal problema es la mala tolerabilidad, puesto que tratamos áreas extensas. Se puede minimizar humedeciendo la zona con agua, parando el tratamiento para que el paciente descanse, o bien usando como fuente de luz láser de colorante pulsado (LCP) a dosis subpurpúricas (7-8 J/cm2, spot 7 mm, duración pulso 40 mseg). También se han utilizado fuentes de luz intensa pulsada (LIP), puesto que incluye los valores espectrales de la luz roja, con buenos resultados24-26.
La aparición de eritema y edema en la zona tratada es un efecto buscado y derivado de la acción correcta de la TFD. El paciente deberá evitar la exposición solar de la zona tratada en las 24-48 horas siguientes al tratamiento. Esto es especialmente importante si se disminuye el tiempo de incubación. La penetración del fotosensibilizante tópico en esta situación a través del estrato córneo se ve disminuida y pueden producirse reacciones fototóxicas por penetración posterior al tratamiento y exposición a la luz visible27.
Metástasis cutáneas
Se ha aplicado TFD como tratamiento paliativo de metástasis cutáneas de carcinoma de mama. Hay dos estudios publicados. En ambos se usan fotosensibilizantes sistémicos. Los resultados son variables, con tasas de curación entre el 33 y el 88 %, y de respuesta parcial de un 55 %. Parece ser determinante el tamaño de las lesiones tratadas28,29. Tiene lógica si pensamos en la capacidad limitada de penetración de la TFD.
Enfermedad de Paget
Existe un caso inoperable de enfermedad de Paget de la vulva tratado con ALA-TFD y luz azul (consigue una reducción del 60 % de la masa tumoral), y otro en el que se usa el diagnóstico por fluorescencia previo al tratamiento con láser de CO2. Las lesiones de la enfermedad de Paget muestran aparentemente fluorescencia selectiva en las zonas afectadas30,31.
Sarcoma de Kaposi
El sarcoma de Kaposi (SK) también ha sido tratado con TFD. Se han realizado varios estudios, todos ellos con fotosensibilizantes sistémicos y longitudes de onda altas. En uno de ellos se utiliza como fuente de luz LCP, tratando de potenciar su acción (el LCP en sí ya es una opción de tratamiento del SK) con un fotosensibilizante. Las tasas de respuestas son moderadas; la mayoría de los pacientes tratados muestran respuestas parciales. Como es lógico con este tratamiento, responden mejor las lesiones más superficiales y las de menor tamaño. Esto podría convertir a la TFD en una terapia coadyuvante en el SK, sin embargo, hay notificados efectos adversos importantes (edema, dolor, ampollas) y mal resultado cosmético con formación de cicatrices e hiperpigmentación de larga duración, por lo que su uso en principio debería ser cauteloso32,33.
Queratoacantoma
Calzavara trata con éxito cuatro queratoacantomas con ALA al 20 % y LCP34.
Alster estudia 10 pacientes con hiperplasias sebáceas. Trata con metilaminolevulinato (MAL) y LCP de 595 nm. Realiza un tratamiento a la semana y obtiene resolución de las lesiones en tres pacientes con buen resultado cosmético35.
Linfoma cutáneo de células B
Basándose en la mayor experiencia y buenos resultados en el tratamiento del LCCT, un estudio reciente usa ALA-TFD y luz roja a 37 J/cm2 (dosis estándar para CB) para tratar a tres pacientes con linfomas cutáneos B de bajo grado unilesionales. Después de una sesión obtienen remisión completa en todos con un seguimiento de entre 8 y 17 meses36.
Melanoma
Existen también casos de melanoma o metástasis de melanoma tratados con TFD. La naturaleza de este tumor exige curación y, por otro lado, la melanina absorbe la energía y la desplaza del fotosensibilizante. Por tanto, la TFD no estaría indicada.
Enfermedad de Bowen
La enfermedad de Bowen (EB) es la última indicación aprobada para ser tratada con TFD37. Las principales opciones de tratamiento de la EB incluyen la crioterapia, el curetaje, la escisión quirúrgica, la radioterapia local, el 5-fluorouracilo tópico, láseres ablativos y la TFD. El nivel de evidencia científica de la TFD es comparable a cualquiera de las opciones terapéuticas disponibles y supera al 5-fluorouracilo y al láser. En las últimas guías de la Asociación Británica de Dermatólogos se considera una opción entre buena y muy buena, a tener en cuenta especialmente en lesiones múltiples, grandes o situadas en zonas de mala cicatrización, puesto que la principal ventaja que ofrece es un resultado cosmético excelente38. No recomiendan su uso en el área perianal por la falta de estudios en esta localización.
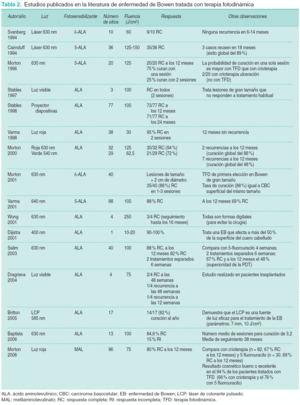
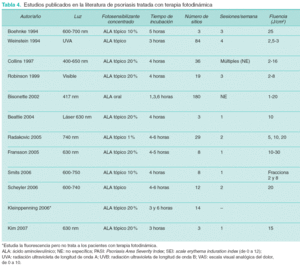
Los estudios realizados hasta ahora en la EB con TFD se resumen en la tabla 239-53.
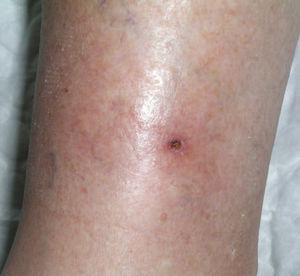
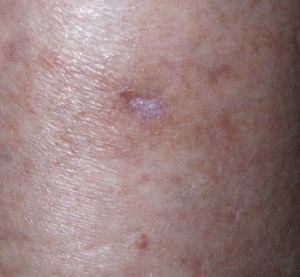
La penetración profunda del ALA no es necesaria porque la EB es intraepidérmica, pero debe abordarse con precaución, ya que puede haber focos invasores menos susceptibles de TFD. El ALA se suele dejar en contacto durante 3-6 horas bajo oclusión. Se suelen aplicar dos sesiones separadas una semana o quince días. De forma global se obtienen tasas de curación entre el 90 y el 100 % con dos sesiones, con unas tasas de recurrencia a los 12 meses de entre el 0 y el 11 %. El láser y la luz no coherente son efectivos en el tratamiento de la EB, aunque, en general, se obtienen mejores tasas de curación con longitudes de onda más altas. En las figuras 4 y 5 se muestra una EB tratada con TFD.
Figura 4. Enfermedad de Bowen.
Figura 5. Tras dos sesiones separadas una semana de terapia fotodinámica (metilaminolevulinato, luz roja, 35 J/cm2, 3 horas), se aprecia curación con buen resultado cosmético. Tras un año de seguimiento no se ha apreciado recidiva.
Los efectos adversos son el dolor durante el tratamiento, edema, eritema, formación de costras e hipo/hiperpigmentaciones. Todos ellos curan por sí mismos.
El seguimiento de la lesión cada 3-6 meses es obligado por la posibilidad de invasión profunda en algún foco y la recurrencia.
Eritroplasia de Queyrat
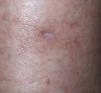
La eritroplasia de Queyrat también ha sido tratada con TFD con buenos resultados. En un estudio de cuatro pacientes con ALA al 20 % y luz roja con 125 J/cm2, se obtiene respuesta en la totalidad de los pacientes, aunque dos recurren a los 18 y a los 36 meses54, respectivamente.
Queilitis actínica
El tratamiento con TFD de las queilitis actínicas ofrece tasas de curación entre el 68 y el 100 %. En un estudio sobre 19 pacientes, se aplicó ALA al 20 % durante 2-3 horas y LCP a dosis subpúrpuricas. Tras una media de 1,8 tratamientos mensuales se obtuvo una tasa de curación del 68 %. La tolerancia al tratamiento fue buena y el resultado cosmético muy bueno55. En otro estudio de 3 pacientes con ALA y luz roja, curaron todos y no se observaron recaídas durante un seguimiento de 13 meses56.
Se puede concluir que la TFD no es el tratamiento de elección en pacientes con tumores malignos. Su límite en la capacidad de penetración en la piel la hace inefectiva en el tratamiento de tumores invasivos. Sin embargo, puede ser una opción como tratamiento paliativo en tumores inoperables, metástasis cutáneas o tumores no invasivos (in situ). La experiencia acumulada de 10 años en el tratamiento del LCCT, con un amplio número de pacientes con buenos resultados, la convierte en una alternativa para aquellos con enfermedad localizada. Los estudios publicados hasta ahora en CE, SK, enfermedad de Paget y LCCB ofrecen pobres resultados y pequeñas series o casos aislados que impiden sacar conclusiones fidedignas.
Patología inflamatoria
Acné
Los mecanismos de actuación de la TFD en el acné son: bactericida (al actuar sobre Propionibacterium acnes), daño en la glándula sebácea, disminución de la obstrucción folicular (al mejorar el recambio de los queratinocitos) y, en últimos estudios, se ha descubierto la participación de la respuesta inmunológica. Sin embargo, aún se desconoce el mecanismo exacto de la TFD. Distintos estudios, como los de Hongcharu et al, defienden que la alteración en la producción del sebo parece correlacionarse con la mejoría clínica del acné. Histológicamente, después de la reacción fotodinámica se ha observado una disminución del tamaño de las glándulas sebáceas y una vacuolización de los sebocitos2,4,57.
La producción endógena de porfirinas por P. acnes (coproporfirina III, protoporfirina y uroporfirina) aumenta con la exposición a una fuente de luz o con la administración de porfirinas exógenas. La aplicación de una fuente de luz pone en marcha una reacción fotodinámica de fotoactivación de las porfirinas con la consiguiente producción de singletes de oxígeno y radicales libres, los cuales inducen la destrucción de P. acnes. La muerte bacteriana se produce por la destrucción de los lípidos de la pared celular de la bacteria58. Distintos estudios han demostrado que el 5-ALA es metabolizado, en la unidad pilosebácea, a protoporfirina IX mediante la vía de síntesis del Hem, demostrando el acúmulo preferente del ALA en las glándulas sebáceas59.
La mayor parte de los estudios realizados hasta ahora sobre fototerapia en el acné han utilizado ALA como agente fotosensibilizante y fuentes de luz no coherente. En los primeros ensayos se empleaba 5-ALA con periodos de incubación largos y después se aplicaba luz roja. Con este protocolo se conseguía la mejora del acné, pero las dosis usadas se asociaban a diversos efectos adversos como dolor durante el tratamiento, eritema, descamación y alteraciones en la pigmentación. Además, la seborrea aparecía con frecuencia y las recidivas de las lesiones de acné eran relativamente tempranas. Posteriormente, la utilización de fuentes de luz azul se acompañó de una reducción en el dolor y el número de efectos adversos; no obstante, el inconveniente asociado era la menor capacidad de profundización.
Papageorgiou et al demostraron mayor eficacia al combinar fuentes de luz azul con roja, ya que actúan sinérgicamente asociando una acción antibacteriana con una acción antiinflamatoria. Con la fuente de luz azul se cubría el pico máximo de absorción, y con la luz roja se permitía penetrar más60.
La TFD en el acné se indica principalmente en los casos leves-moderados, beneficiándose más los pacientes en los que la bacteria mayormente implicada es P. acnes. Ello se puede determinar por el diagnóstico de la fluorescencia de la coproporfirina endógena inducida por P. acnes. Para erradicar bacterias diferentes se requiere un mayor número de sesiones61. No hay disminución en el número de especies de P. acnes después de la TFD, ya que más que destrucción de la bacteria lo que se produce es una alteración en su funcionalidad. De ahí que, 3 semanas después de realizar una TFD, las glándulas sebáceas se recolonicen por esta bacteria62. No obstante, la disminución en el número de P. acnes parece que no es necesario para obtener un efecto terapéutico en la TFD del acné, sino que lo más importante, a largo plazo, es la disminución de la obstrucción folicular al aumentar el recambio de los queratinocitos y disminuir la hiperqueratosis, tal y como fue postulado por Hongcharu62.
En algunos pacientes se observa la aparición de rebrote de lesiones de acné en la semana posterior a la realización de la TFD. Histológicamente, este rebrote se corresponde con la aparición de una inflamación aguda seguida de una necrosis parcial o incompleta de las glándulas sebáceas. El mecanismo de esta erupción acneiforme monomorfa es desconocido, pero se ha comprobado que la ausencia de la aparición de este acné reactivo se asocia a mejor pronóstico.
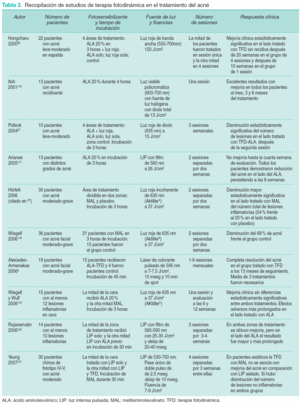
Se han realizado distintos protocolos de actuación en el acné con periodos variados de incubación del fotosensibilizante y con el empleo de diferentes fuentes de luz (tabla 3).
Hasta ahora la mayor parte de los estudios de TFD en acné han sido realizados con 5-ALA. En la actualidad, nosotros realizamos un proyecto de investigación sobre TFD en acné leve-moderado en el que estamos empleando metil-ALA y una fuente de luz coherente. Los resultados son prometedores, pero aún requieren un periodo más largo de observación.
Psoriasis
La psoriasis es una de las enfermedades más estudiadas. Las placas de psoriasis se pueden tratar de muchas formas por vía tópica y sistémica; no obstante, algunos pacientes no alcanzan la total remisión. La fototerapia PUVA y ultravioleta B (UVB) tienen probada eficacia, pero riesgo de malignidad. Por su mecanismo de acción (no actúa sobre el núcleo de las células) la TFD puede ser una alternativa segura a estos tratamientos.
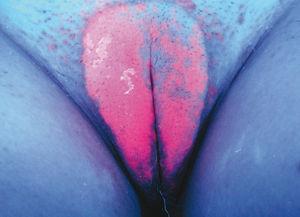
El ALA se capta selectivamente en las placas (figs. 6 y 7) y se transforma en protoporfirina IX. Tras el tratamiento con luz se observa fotoblanqueamiento, aunque curiosamente la fluorescencia dura una semana63. Un estudio reciente evalúa la fluorescencia en las placas de psoriasis. Concluye que no es homogénea debido a los cambios en el grosor del estrato córneo. Postula que esto podría justificar también la heterogeneidad en la repuesta64.
Figura 6. Imagen clínica de placa de psoriasis diagnosticada por biopsia en la vulva. No respondía a tratamientos habituales, por lo que se intentó terapia fotodinámica que no toleró ni con luz roja ni con láser de colorante pulsado.
Figura 7. Imagen de fluorescencia selectiva de la placa de psoriasis.
En la psoriasis la TFD produce apoptosis de los linfocitos de la placa65 y además una disminución del número de linfocitos CD4 en comparación con las placas no tratadas. Igual que la PUVA terapia, inhibe la producción de factor de necrosis tumoral (TNF) alfa y la producción de interleucina (IL)-1 e IL-666,67. Se aprecia una normalización de la queratinización epidérmica en las biopsias practicadas y una disminución del marcador Ki67 que refleja la proliferación de la epidermis67. Fransson demuestra, además, que la TFD en la psoriasis disminuye el infiltrado inflamatorio y aumenta la neovascularización dérmica68.
Hay varias series realizadas con diferentes fotosensibilizantes y longitudes de onda que se resumen en la tabla 463,64,66-73. Tratando de sintetizar todos los estudios se puede concluir que se obtienen mejores respuestas cuando se usa ALA a mayor concentración, aunque no son necesarias grandes concentraciones de ALA para obtener respuesta. Sin embargo, esto aumenta el dolor. Weinstein, en un estudio realizado con 24 pacientes y luz verde, concluye que la concentración ideal de ALA es entre el 1 y el 5 %.
El grosor de la lesión es determinante, puesto que tenemos limitada la capacidad de penetración, obteniendo mejor respuesta las lesiones menos infiltradas. Por esta razón también es más adecuada la luz roja que la verde o la azul. La aplicación de queratolíticos las semanas previas mejora la penetración de los fotosensibilizantes tópicos. Responden mejor las lesiones menores de 8 cm y las localizadas en el tronco. Las lesiones del dorso de las manos responden peor. Un estudio reciente evalúa la TFD en psoriasis palmo-plantares recalcitrantes con buenos resultados74.
Respecto al número de tratamientos se consigue un aclaramiento aproximado del 50 % en 2 sesiones (una o dos a la semana), y éste es máximo a las 4 semanas. Los regímenes múltiples son más eficaces.
Smits67 trata de aumentar la eficacia de la TFD en la psoriasis fraccionando el tratamiento. Lo realiza en dos sesiones separadas por un intervalo de oscuridad de dos horas. Esto permite la resíntesis de protoporfirina IX y la reoxigenación de los tejidos a tratar. Es una forma de aumentar la eficacia de la TFD demostrada en animales75 y recientemente en el CB76.
La aplicación de este tratamiento en la psoriasis tiene grandes limitaciones, el tratamiento es muy doloroso. Evaluado por los pacientes en escala analógica del dolor de 0 a 10, la media de puntuación es de 7. En todos los estudios abandonan pacientes por la incomodidad durante el tratamiento. En nuestra experiencia ningún paciente tratado ha sido capaz de soportar el tratamiento, ni siquiera sustituyendo la luz roja por LCP, que suele ser mucho mejor tolerado. Además, sólo se puede aplicar en zonas localizadas, por lo que únicamente sería una opción en psoriasis vulgar en placas con afectación en un pequeño número de localizaciones. Por último, se ha descrito un fenómeno que los anglosajones denominan «koebnerización», que consiste en que tras el tratamiento la placa mejora clínicamente (menor eritema, descamación e infiltración), pero ésta aumenta de tamaño.
Se necesitan más estudios, con más pacientes, nuevos fotosensibilizantes y fuentes de luz para que la TFD sea considerada una opción terapéutica en la psoriasis.
Liquen escleroso y atrófico
Hay varios estudios que evalúan la TFD en el área ano-genital. Hillemans trata a 12 pacientes con liquen escleroso y atrófico (LEA) de la vulva con ALA al 20 % y láser argón de 635 nm (80 J/cm2). El tratamiento fue bien tolerado, aunque tres pacientes necesitaron analgesia con opiáceos. En 10 de las 12 pacientes mejora el prurito y en 2 se aprecia mejoría clínica de las lesiones77.
En nuestra experiencia, el tratamiento con TFD del LEA vulvar requiere inyectar anestesia en las zonas a tratar, a pesar de lo cual el tratamiento con luz no coherente no se tolera. Quizá se debe a que se produce una captación difusa de la vulva (la fluorescencia no es selectiva). Como alternativa, se puede emplear LCP 595 nm dirigido a las zonas afectadas, tratando de minimizar así la exposición de las zonas no afectas. De este modo, es bien tolerado y se obtiene una mejoría importante de las lesiones. Sin embargo, los resultados que hemos obtenido hasta ahora en LEA de localización extragenital son bastante pobres.
Morfea
La morfea, en sus formas localizadas que no responden a los tratamientos habituales, es susceptible de ser tratada con TFD. Karrer trata 23 lesiones en 5 pacientes con ALA al 20 % y exposición a una fuente de luz no coherente (Waldman 607-657 nm) con 10 J/cm2. Aplica de 25 a 43 sesiones, y todos los pacientes obtienen una mejoría que persiste hasta 2 años después78.
Nuestra experiencia es limitada en el tratamiento de la morfea localizada; hasta el momento hemos obtenido respuestas parciales y detención de la progresión de las lesiones.
Alopecia areata
Las evidencias obtenidas en las series publicadas de alopecia areata tratadas con TFD son controvertidas.
Un estudio con un derivado porfirínico tópico y radiación ultravioleta (4 J/cm2), tres veces a la semana durante 8-10 semanas, en dos sujetos mostró buenos resultados79.
En un estudio más reciente se utiliza ALA al 5, al 10 y al 20 % en seis pacientes y una fuente de luz roja (5 y 10 J/cm2). Se realizan hasta 20 sesiones, dos veces a la semana, sin apreciarse signos de repoblación80.
En el primer estudio la fuente de luz utilizada tiene una longitud de onda pequeña como para conseguir una penetración significativa en la dermis y actuar en el folículo piloso. Por otro lado, el carácter impredecible y fluctuante de la alopecia areata hace difícil evaluar los resultados. En los pacientes que hemos tratado, con luz roja y metilaminolevulinato, se aprecian signos de repoblación tras múltiples sesiones (mínimo seis), pero el pelo que aparece es cano y fino. Se necesitan más estudios y fuentes de luz adecuadas para conocer realmente qué efecto produce la TFD en la alopecia areata.
Liquen plano
Existe un caso publicado de liquen plano en el pene tratado con éxito con TFD. Se usó ALA al 20 % y una fuente de luz de 607-657 nm. Se trató durante 6 semanas y se obtuvo una remisión de 6 meses de duración81. En un estudio reciente82 tratan a 13 pacientes con 26 lesiones de liquen plano oral. Aplicar azul de metileno al 5 % en solución acuosa e irradian con láser de 632 nm. Se trata una vez a la semana durante 12 semanas. Se obtiene una mejoría global del 44,3 % y las lesiones queratósicas desaparecen por completo.
Otras
Asimismo, se han publicado casos aislados de buena respuesta al tratamiento con TFD de sarcoidosis (múltiples nódulos cutáneos)83, granuloma anular84, enfermedad de Hailey-Hailey85, queloides86, poroqueratosis actínica87, linfadenosis benigna cutis88 y rosácea37.
Patología infecciosa
Infecciones por el virus del papiloma humano
Verrugas vulgares
Existe evidencia científica, avalada por numerosas publicaciones, de la utilidad de la TFD en el tratamiento de las verrugas vulgares (VV). Existen tres estudios, de adecuado tamaño y diseño, que demuestran la superioridad de la TFD respecto de la crioterapia o el placebo en el tratamiento de las VV recalcitrantes. Se trata, además, de la primera afección cutánea no tumoral no aprobada en la que el tratamiento comienza a estandarizarse. Faltan más estudios en pacientes inmunodeprimidos. Los resultados que hay hasta ahora sugieren que es un tratamiento menos eficaz en este grupo de pacientes89,90.
El uso racional de la TFD en las VV se basa en sus propiedades antiinflamatorias y antiproliferativas. Se ha demostrado la acumulación de protoporfirina IX en las VV tras la administración tópica de ALA89. La TFD actúa destruyendo los queratinocitos infectados y sobre las partículas víricas de los virus sin cubierta. Inhibe, por tanto, las fases tempranas de la infección. Los queratinocitos que contienen los virus tienen una localización similar a la de los carcinomas basocelulares superficiales que se tratan con éxito en la TFD (en la porción superior de la epidermis, dentro o alrededor del estrato granuloso). De este modo, aunque las VV son lesiones gruesas, tras curetearlas o usar un queratolítico la luz y el ALA/MAL pueden alcanzar los queratinocitos infectados89-91.
Se puede ofrecer TFD a aquellos pacientes en los que persistan las VV tras tres meses de tratamiento estandarizado por un dermatólogo. Una serie de seis tratamientos a lo largo de nueve semanas se ha mostrado eficaz en las VV recalcitrantes. Tras tres sesiones se evalúa la respuesta, si es completa se da por finalizado el tratamiento, y si es incompleta se continúa hasta realizar seis sesiones. Si a las dieciocho semanas del inicio las VV continúan sin ser resueltas se considera un fracaso terapéutico27.
En un estudio doble ciego que comparaba ALA-TFD con placebo se distribuyeron de forma aleatoria un total de 232 VV de manos y pies. Ocluyeron con ALA al 20 % durante 3 horas e irradiaron con una fuente de luz de banda estrecha. Aplicaron tres sesiones (una a la semana) y a los que persistían repitieron el mismo esquema otra vez. Se evaluó la respuesta a la decimocuarta y decimoctava semanas. Fueron significativos el número de VV resueltas y el área de diferencia relativa de VV en las semanas catorce y dieciocho a favor del grupo tratado con ALA-TFD89.
En un estudio realizado por el mismo grupo se compara la eficacia de la TFD con la crioterapia en 250 VV recalcitrantes. Se ocluyó con ALA al 20 % durante 4 horas y se irradió con un proyector de diapositivas, luz roja o azul, a una dosis total de 40 J/cm2. Se comparó con un doble ciclo de crioterapia aplicado cuatro veces durante dos meses. Se obtuvieron unos resultados globales a los 12 meses del 73 % de respuesta completa con la luz blanca, del 42 % con la roja, del 28 % con la azul y del 20 % con la crioterapia92.
En un estudio reciente se trataron 121 VV (5 horas, ALA 20 %, lámpara 400-700 nm) en tres sesiones semanales. Encontraron tasas de curación del 75 %, frente al 28 % de los controles93.
El dolor es un limitante a la hora de aplicar ALA-TFD en las VV. La mayoría de los pacientes lo encuentra entre moderado e intenso, y hace que algunos requieran anestesia o abandonen el tratamiento92. En un estudio reciente del dolor durante este tratamiento (luz roja, n = 45, ALA 20 %, comparado con placebo) se concluye que el dolor es muy intenso en una quinta parte de los pacientes y que éste dura hasta 30 horas después94. Nuestra experiencia usando LCP a dosis subpurpúricas es buena, con buen resultado terapéutico y excelente tolerancia (no produce dolor), sumado a la brevedad de la sesión (figs. 8 y 9).
Figura 8. Paciente con verruga vulgar de tres años de evolución. Se había tratado con múltiples sesiones de crioterapia, queratolíticos, imiquimod tópico y bleomicina intralesional sin resultado.
Figura 9. Resultado tras seis sesiones (una semanal, metilaminolevulinato, láser de colorante pulsado 7 mm, 7 J/cm2, 6 mseg).
Es muy importante el curetaje de la lesión o, lo que es más efectivo en nuestra experiencia, el uso de queratolíticos en las semanas previas y durante el tratamiento (vaselina salicílica, urea, etc.), ya que al disminuir el grosor de la lesión se permite la acción de la TFD.
El tratamiento con TFD de las VV no produce efectos adversos importantes, no aparecen costras ni molestias posteriores al tratamiento. El resultado cosmético es excelente comparado con otras modalidades terapéuticas, ya que no daña la piel circundante. Como curiosidad, las VV no tienen fluorescencia.
Condiloma acuminado, neoplasia vulvar intraepitelial y epidermodisplasia verruciforme
La TFD es también un tratamiento para el condiloma acuminado. La fluorescencia en este caso es selectiva, lo que explica su potencial acción terapéutica95. Las tasas de curación oscilan según los diferentes estudios, tanto con luz coherente como láser y ALA, entre el 33 y el 95 %, con periodos de seguimiento que van de los 2 a los 24 meses. La tasa de recurrencia se sitúa en torno al 5 %96-100.
La neoplasia vulvar intraepitelial (VIN) ha sido otra de las dermatosis tratadas con TFD. Las tasas de curación se sitúan en torno al 57-69 %, con periodos de seguimiento de hasta 7 años97,101.
Existe un caso publicado de epidermodisplasia verruciforme bien controlada con TFD en un único tratamiento (ALA 20 %, 160 J/cm2, 600-700 nm) con un resultado cosmético excelente102.
Nuestra experiencia es buena también con la papulosis bowenoide, que al igual que los condilomas también muestra fluorescencia selectiva.
La TFD es una modalidad de tratamiento incruenta, fácil de realizar, mínimamente destructiva del tejido sano, bien tolerada, con excelentes resultados estéticos y con un tiempo de recuperación abreviado en comparación con el láser.
Infecciones por hongos
Se conoce la sensibilidad de diversas especies de dermatofitos, estafilococos, estreptococos y cándidas al tratamiento con TFD gracias a recientes estudios61,103. Su mecanismo de acción se basa en la inactivación de diversas enzimas, lisis de las membranas celulares, lisosomas y mitocondrias. En el caso de los dermatofitos se ha comprobado in vitro que la TFD produce la degradación de las hifas y la inactivación de las esporas104.
Las fuentes de luz adecuadas han de llegar a la profundidad del estrato córneo y a los folículos pilosos, por lo que han de situarse en la longitud de onda roja. En el caso de las infecciones por Candida sp. sería suficiente a partir de longitudes en torno al azul105.
A pesar de la multitud de estudios realizados en cultivos celulares, hay muy pocos en animales o humanos. En un estudio en pacientes con onicomicosis se demuestra cómo la aplicación de ALA y la posterior irradiación con luz roja inhibe el crecimiento del Trichophyton rubrum. La fluorescencia emitida por este dermatofito es de color rojo y, al observarla al microscopio, se aprecia cómo ésta se concentra en el micelio106.
Calzavara trata a nueve pacientes con micosis interdigitales (ALA 20 %, 4 horas, 75 J/cm2). En un solo tratamiento curan tres y otros dos más con un total de tres tratamientos. Sin embargo, a las cuatro semanas recurren cuatro de los cinco curados107.
Leishmaniasis cutánea
Existen dos publicaciones de leishmaniasis cutánea tratadas con TFD108,109. En un estudio realizado en 60 pacientes (ALA 20 %, 633 nm, 100 J/cm2, 4 horas), se aplicó una sesión semanal durante 4 semanas y se comparó con inyección de sulfato de paramomicina y placebo. Las tasas de curación fueron, respectivamente, del 93,5 %, del 41,2 % y del 13,3 %. Se concluyó que la TFD es un tratamiento sencillo, eficaz y extremadamente rápido pasa la leishmaniasis cutánea109.
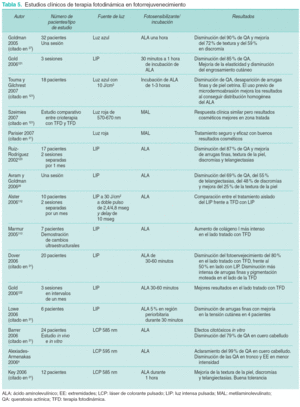
Rejuvenecimiento fotodinámico
La exposición solar prolongada conduce a un daño actínico crónico caracterizado por la aparición de telangiectasias, discromías, lentigos, arrugas finas y piel cetrina con elastosis. Todo ello, con frecuencia, se asocia a presencia de QA. En el tratamiento de este fotoenvejecimiento se suelen emplear retinoides tópicos y sistémicos, antioxidantes, alfa-hidroxiácidos y estrógenos.
Desde que Ruiz-Rodríguez y Avram demostraran, en diferentes estudios, buenos resultados cosméticos con el empleo de ALA y posterior aplicación de LIP para el tratamiento de la piel fotodañada con QA, surgió una nueva opción terapéutica para el fotoenvejecimiento cutáneo a la que se denominó «fotorrejuvenecimiento fotodinámico»110.
En la Reunión de Consenso de 2006 sobre el uso de TFD en Dermatología, se han establecido una serie de guías con el objetivo de hacer un protocolo común de actuación en el uso de la TFD para el fotorrejuvenecimiento. De esta forma, dividen el fotoenvejecimiento en 3 categorías y determinan 3 niveles de tratamiento, estableciendo la utilidad de la TFD en la piel fotodañada tipo C, caracterizada por elastosis intensa asociada con múltiples QA (tabla 5)110. En función de la profundidad del daño actínico se emplean diferentes fuentes de luz:
1.La luz roja penetra 6 mm en la piel, por lo que es más útil en aquellas situaciones en las que las lesiones sean más profundas.
2.La luz azul se emplea en casos de daño más superficial, ya que la capacidad de penetración es de 1-2 mm.
Las fuentes de luz más empleadas son, por tanto, luz roja, luz azul, LIP y LCP.
A nivel histológico, los cambios observados con la TFD son111:
1.Una hora después del tratamiento, a nivel de la capa basal de la epidermis, células con citoplasma eosinófilo y núcleo marcadamente teñido. En la dermis superior discreto infiltrado de linfocitos y neutrófilos.
2.Entre uno y tres días después de la sesión, necrosis de todas las capas de la epidermis, a nivel de las zonas tumorales y pretumorales.
3.Después de 7 días de realizar la TFD, desaparición de células tumorales de la epidermis y regeneración del grosor de esta capa.
Con la microscopía confocal se demuestra una disfunción mitocondrial, con aumento de la adhesión celular y reorganización de los componentes del citoesqueleto. Estos hallazgos histológicos y confocales conseguidos en el tratamiento de tumores y condiciones pretumorales parecen estar implicados también en la mejoría clínica del fotorrejuvenecimiento fotodinámico112.
Diversos estudios se han publicado sobre el empleo de la TFD en el fotorrejuvenecimiento, con distintos resultados clínicos5,110-113 (tabla 5).
Marmur et al113 observaron una serie de cambios ultraestructurales que conducían a una mejoría del aspecto clínico:
1.Reorganización epidérmica: a) desaparición del desarraigo queratinocítico (evidenciado con hematoxilina-eosina y microscopía confocal).
2.Recuperación arquitectural de la matriz extracelular dérmica: a) reaparición de las fibrillas de anclaje, y b) desplazamiento de la elastosis y remodelación superficial del colágeno dérmico.
Se requieren trabajos prospectivos con mayor volumen de pacientes y a más largo plazo para poder optimizar los protocolos en cuanto a incubación y tipo de fotosensibilizante a usar y fuente de luz y dosis más adecuadas.
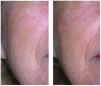
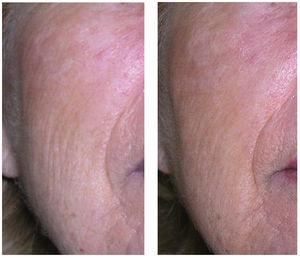
La figura 10 muestra a un paciente tratado con PDT para rejuvenecimiento.
Figura 10. Rejuvenecimiento fotodinámico. Izquierda: antes; derecha: después. Se aprecia disminución de la profundidad de las arrugas y homogeneización de la pigmentación (por cortesía del Dr. Jaén).
Lesiones vasculares
La TFD podría ser una opción en el tratamiento de las malformaciones capilares. El LCP es realmente eficaz en el tratamiento de este tipo de lesiones; sin embargo, el grado de blanqueamiento es impredecible y en ocasiones hay pacientes que no lo alcanzan tras múltiples sesiones. Esta situación obliga a buscar alternativas.
Por otra parte, la TFD no alcanza los microvasos (diámetro inferior a 20 micras) responsables de las malformaciones capilares, tampoco está realmente estandarizada la longitud de onda adecuada y, por el momento, los fotosensibilizantes de los que disponemos no son los adecuados114.
Hirsutismo
La TFD ha demostrado ser eficaz en el tratamiento del hirsutismo. Esta respuesta es dosis-dependiente, de tal forma que intensidades de 100 J/cm2 consiguen una respuesta del 50 %, mientras que intensidades de 200 J/cm2, del 90 % tras varias sesiones115. La ventaja frente al láser de depilación es que permite la eliminación del pelo cano.
Conclusiones
La TFD es una técnica emergente en estos últimos años. El uso de diferentes fuentes de luz y diferentes fotosensibilizantes, así como los numerosos estudios publicados, hace difícil abarcar las posibilidades de esta técnica. En este artículo tratamos de sintetizarlo para una mejor comprensión de la potencialidad de la TFD (tabla 6).
Agradecimientos
A todas las personas que forman parte del Servicio de Dermatología de nuestro Hospital, sin cuya colaboración este trabajo no hubiera sido posible. Al Dr. Martín González por sus correcciones de estilo.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
Monserrat Fernández Guarino.
Departamento de Dermatología.
Hospital Ramón y Cajal.
Ctra. de Colmenar Viejo, km 9,100.
28034 Madrid. España.
Correo electrónico: montsefdez@msn.com
irenegmorales@gmail.com
Aceptado el 3 de abril de 2007.