Un varón de 53 años con hipertensión arterial, gota, obesidad y antecedente de litotricia endoscópica ureteral; consultó por unas lesiones cutáneas dolorosas localizadas en la totalidad del muslo izquierdo, el flanco y el glúteo ipsolaterales y la región lumbosacra. Refería presentar fiebre y sentir un malestar general. En los últimos 6 años, había presentado episodios similares en la misma localización de 3-7 días de duración. En los últimos 2 años, los brotes recurrían cada 4-8 semanas. En ocasiones, había sido tratado con antibioterapia sistémica por sospecharse una celulitis infecciosa, sin repercusión sobre el curso de la enfermedad. Negaba presentar otra sintomatología, síndrome constitucional, ni antecedentes familiares relevantes o relación con la toma de fármacos. No cumplía otros criterios de fiebre mediterránea familiar.
En la exploración, se observaba una gran placa eritematosa y empastada, bien delimitada, caliente y dolorosa que abarcaba los territorios descritos (fig. 1A y B). Una analítica reveló la presencia de leucocitosis (11,98×109/l), neutrofilia (9,6×109/l; 80%) y una elevación de la proteína C reactiva (196mg/l). Otras analíticas en periodos de remisión no mostraron elevación en los reactantes de fase aguda. El resto de pruebas (marcadores tumorales, autoinmunidad o serologías) no revelaron hallazgos de interés.
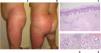
A: Imagen clínica. Visión lateral izquierda. Gran placa eritematosa que ocupa la totalidad del muslo izquierdo y flanco ipsilateral. Placa bien delimitada, tumefacta y caliente. B: Imagen clínica. Visión posterior. Placa eritemato-edematosa. Afectación de muslo, glúteo y flanco izquierdos; confluyendo hacia la región lumbosacra. C: Imagen histológica. Panorámica. Piel con inflamación linfocitaria perivascular superficial con presencia de neutrófilos. Discreto edema dermis papilar y respeto epidérmico. No se observan imágenes de paniculitis ni vasculitis. No se aprecian eosinófilos. Imagen original 4 X. Tinción de hematoxilina-eosina. D: Imagen histológica. Detalle del infiltrado inflamatorio. Dermis papilar con infiltrado linfocitario perivascular. Presencia de neutrófilos. Imagen original 20 X. Tinción de hematoxilina-eosina. E: Imagen histológica. Detalle del infiltrado perianexial. Infiltrado inflamatorio perianexial compuesto por linfocitos y neutrófilos. Imagen original 20 X. Tinción de hematoxilina-eosina.
El estudio histológico de una biopsia realizada en la zona afectada (fig. 1C-E) reveló una piel con un edema papilar discreto y una inflamación linfocitaria perivascular superficial y perianexial, con la presencia de neutrófilos. No se observó vasculitis ni leucocitoclasia. Aunque la histología fue atípica, la correlación clínico-patológica sugirió el diagnóstico de síndrome de Sweet tipo celulitis gigante (SSCG).
El tratamiento inicial con corticoides orales y colchicina fue ineficaz. Se administró entonces dapsona a dosis de 50mg diarios con lo que se obtuvo un excelente control de los brotes. Tras un espaciamiento gradual de las dosis durante 9 meses, el tratamiento fue suspendido finalmente. Hasta la actualidad, no han aparecido nuevos brotes y no presenta ninguna comorbilidad asociada. Una litotricia endoscópica ureteral (lateralidad concordante con las lesiones) realizada 1-2 meses previos al inicio del cuadro, podría haber actuado como desencadenante.
En la actualidad se han descrito múltiples variantes clínicas e histológicas del síndrome de Sweet (SS). Surovy et al. describieron en 2013 una rara variante de SS que denominaron «SSCG»1. En nuestra revisión (Pubmed/otras fuentes) encontramos 9 artículos y un póster, representando un subtipo de SS excepcional (tabla 1)1-9 Los artículos recogen 9 mujeres y 4 hombres (N=13) con edades comprendidas entre los 36 y los 90 años (mediana 62). Entre los antecedentes relevantes destacan neoplasias y obesidad. Como posibles desencadenantes se han descrito las neoplasias hematológicas y de órgano sólido, un traumatismo o una intervención e infección bacteriana.
Tabla conceptual que resume las características epidemiológicas, clínicas y analíticas de los casos de SSCG descritos en la literatura actual
| SSCG características epidemiológicas, clínicas y analíticas | Sexo/edad | Antecedentes relevantes | Posible desencadenante | Lesiones cutáneas | Localización | Fiebre, malestar, otros | Leucocitos/neutrófilos y porcentaje/PCR (unidades según las expresadas en cada artículo) | Duración de la enfermedad | Episódico/recurrente | Duración del brote | Tratamiento | Desbridamiento quirúrgico |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Caso 1 (Surovy et al., 2013) | Hombre/62 | Obesidad | Mieloma Múltiple sincrónico | Gran placa eritematosa caliente y bien delimitada asociada a otras placas eritematosas tenues | Pierna izquierda, glúteos, muslos y tronco | Sí | Leucocitos: 10 600/μl/PCR: 279 mg/l | 2 años | Recurrente (8 brotes) | 3 semanas | Prednisona | No |
| Caso 2 (Surovy et al., 2013) | Mujer/48 | Obesidad | No identificable | Placas eritematosas infiltradas, dolorosas y calientes. Algunas de aspecto ampolloso-purpúrico | Pierna y rodilla derechas, brazo izquierdo, nalgas y tronco | Sí | Leucocitos: 24.000/μl/PCR: 429 mg/l | 8 años | Recurrente (múltiples) | No especifica | Prednisona | No |
| Caso 3 (Surovy et al., 2013) | Mujer/68 | Obesidad | Cáncer de mama sincrónico | Grandes placas eritematosas bien delimitadas. Algunas de aspecto ampolloso-purpúrico | Región suprapúbica, muslo, pierna y pie derechos | Sí | Leucocitos: 11.300/μl/PCR: 235 mg/l | 3 meses | Recurrente (3 brotes) | No especifica | Prednisona y cirugía del tumor (mama) | No |
| Caso 4 (Koketsu et al., 2014) | Mujer/60 s | No relevantes | No identificable | Máculas eritematosas y placas eritemato-edematosas induradas y dolorosas | Muslo y flanco derechos | Sí | Leucocitos: 10.300/μl/neutrófilos: 8755/μl | 3 años | Recurrente (múltiples) | No especifica | Dapsona+colchicina+prednisona | No |
| Caso 5 (Kaminska et al., 2014) | Mujer/54 | Enfermedad de Sjögren, obesidad mórbida, CBP con trasplante hepático | Bacteriemia por Escherichia coli (1 mes previo) | Pápulas y placas eritemato-edematosas, induradas y confluentes. Progresión con tendencia a la generalización | Glúteos, extremidades, tronco, cabeza y cuello | Sí | Leucocitos: 4,1 K/μl/porcentaje neutrófilos: 77% | No especifica | Episódico (1) | 2 días | Prednisona | No |
| Caso 6 (So et al., 2015) | Mujer/72 | Cáncer gástrico | Síndrome mielodisplásico no clasificable sincrónico | Placa eritematosa grande, bien delimitada y caliente, precedidas por fiebres recurrentes y dolor en pie ipsolateral | Muslo y flanco izquierdos | Sí | Leucocitos: 73,5 céulas/μl /porcentaje neutrófilos: 66% | 2 años | Recurrente (múltiples brotes) | 2 semanas | Propionato de clobetasol crema | No |
| Caso 7 (Buendía et al., 2019) | Mujer/62 | Obesidad | No identificable | Placa eritematosa grande, caliente e indurada; seguida de brotes con tendencia a la generalización | Glúteos, tronco y extremidades superiores | Sí | Leucocitos: 10.900/mm3 /neutrófilos: 10.000/mm3 /PCR: 306,8 mg/l | No especifica | Recurrente (Al menos 3 brotes) | 10 días | Prednisona, colchicina->dapsona | No |
| Caso 8 (Okuyama et al.) | Mujer/56 | Cáncer gástrico | Traumatismo miembro inferior o leucemia mieloide aguda sincrónica | Placas eritematosas tipo celulitis con dolor y edema. Inicio unilateral con progresión bilateral | Piernas | Sí | Leucocitos: 10-15×103/μl/PCR 20 mg/dl | Al menos 2 meses | Episódico (2) | No especifica | Prednisona | Sí |
| Caso 9 (Mitaka et al.) | Mujer/90 | Cáncer de mama | No identificable | Placas eritematosas, calientes, bien delimitadas y pruriginosas | Mama y axila (área posquirúrgica/RT), flanco y extremidad inferior derechos | Sí | Leucocitos: 29.100/μl/porcentaje neutrófilos:78% | 2 semanas | Episódico (1) | 2 semanas | Prednisona | No |
| Caso 10 (Zhao et al.), 2022 | Varón/52 | No relevantes | Biopsia médula ósea en esternón (posquirúrgico) o síndrome mielodisplásico sincrónico | Eritema entorno al punto de punción asociado a edema, calor, dolor y formación de ampollas. Extensión progresiva local | Tórax anterior (punto de traumatismo) | Sí | Leucocitos 1,82×109/l/neutrófilos: 1,07×109/l/PCR: 351 IU/l | 1 semana | Episódico (1) | 1 semana | Prednisona | No |
| Caso 11 (Díez-Madueño et al., 2023) | Varón/53 | Obesidad | Litotricia endoscópica ureteral (posquirúrgico) | Gran placa eritemato-edematosa bien delimitada asociada a calor y dolor | Muslo, glúteo, flanco izquierdos y región lumbo-sacra | Sí | Leucocitos: 11,98×109/l/neutrofilia: 9,6×109/l/porcentaje neutrófilos: 80%/PCR: 198 mg/l | 6 años | Recurrente (múltiples brotes) | 1 semana | Prednisona, colchicina-> dapsona | No |
| Caso 12 (Hingtgen et al., 2023) | Varón/36 | Obesidad, leucemia mieloide crónica, insuficiencia cardíaca | No identificable | Grandes placas eritematosas y dolorosas. Progresión local | Axila y flanco derechos. Algunas discontinuas en toráx | Sí | Serie blanca: 172.000/por ml/porcentaje neutrófilos: 64%/porcentaje en banda: 34%) | 1 semana | Episódico (1) | 1 semana | Prednisona | Sí |
| Caso 13 (Kyung Nam et al., 2023) | Mujer/69 | Cáncer de cuello de útero, radioterapia adyuvante | Safenectomía (posquirúrgico) | Placas eritematosas y edematosas; sensibles pero poco dolorosas. Seudovesículas asociadas | Muslo derecho (área posquirúrgica) | Sí | Porcentaje neutrófilos: 88,8%/ PCR: 9,14 mg/dl | 2 semanas | Episódico (1) | 2 semanas | Prednisona | No |
La enfermedad se caracteriza por brotes (de días-semanas de duración) caracterizados por la aparición de grandes placas eritemato-edematosas, confluentes y bien delimitadas, asociadas a fiebre y malestar general. Las lesiones pueden asociar calor, dolor y prurito. Pueden iniciar en una región delimitada y luego extenderse localmente o bien afectar a múltiples territorios. Inicialmente, puede simular una celulitis bacteriana, por lo que en ocasiones los pacientes son tratados mediante ingreso, antibioterapia o tratamiento quirúrgico. Las localizaciones predominantemente afectadas son las extremidades inferiores, los glúteos y el tronco. Respecto al tiempo de duración y el ritmo de los brotes, parecen identificarse 2formas de presentación de la enfermedad. Una de ellas muestra un patrón recurrente (7), con múltiples episodios durante un periodo de meses-años de duración. La segunda forma tiene un patrón episódico (6), con 1 o 2 episodios autolimitados en un periodo de semanas-meses de duración.
Analíticamente, durante los brotes aparecen leucocitosis, neutrofilia o elevación de los reactantes de fase aguda. Las características histológicas se resumen en la tabla 2.
Tabla que resume las características histológicas de los casos de SSCG descritos en la literatura actual
| Síndrome de Sweet tipo celulitis gigante | Estudio histopatológico | |
|---|---|---|
| Caso 1 (Surovy et al., 2013) | Edema en dermis papilar con un infiltrado inflamatorio de la dermis superior compuesto principalmente por neutrófilos maduros. No vasculitis | |
| Caso 2 (Surovy et al., 2013) | Edema de la dermis papilar con un denso infiltrado inflamatorio de la dermis superior constituido por neutrófilos maduros. No vasculitis | |
| Caso 3 (Surovy et al., 2013) | Edema prominente de la dermis papilar con un denso infiltrado inflamatorio de neutrófilos maduros en la dermis papilar. No vasculitis | |
| Caso 4 (Koketsu et al., 2014) | Edema dermis papilar. Infiltrado inflamatorio superficial y dérmico medio perivascular e intersticial por linfocitos y numerosos neutrófilos. No vasculitis | |
| Caso 5 (Kaminska et al., 2014) | Edema dérmico papilar prominente con un infiltrado inflamatorio mixto compuesto por abundantes neutrófilos entremezclados con linfocitos, histiocitos y eosinófilos | |
| Caso 6 (So et al., 2015) | Edema dérmico superficial con un infiltrado inflamatorio perivascular e intersticial de células predominantemente histiocitoides y granulocíticas inmaduras; acompañadas por neutrófilos, eosinófilos y linfocitos. La tinción con CD68 y con mieloperoxidasa realzaron la mayoría de las células intersticiales (histiocitoide) | |
| Caso 7 (Buendía et al., 2019) | Infiltrado de predominio polimorfonuclear en dermis, con acentuación perivascular y escaso edema de papilas dérmicas. No vasculitis | |
| Caso 8 (Okuyama et al., 2019) | Infiltración de neutrófilos en la dermis y el tejido adiposo y edema dérmico superficial. No vasculitis | Infiltración de neutrófilos en la dermis y el tejido adiposo, edema dérmico superficial, epidermis intacta y ausencia de vasculitis o cambios necróticos masivos |
| Caso 9 (Mitaka et al., 2020) | Infiltrado dérmico denso de neutrófilos. No vasculitis | |
| Caso 10 (Zhao et al., 2022) | Edema en dermis papilar e infiltrado inflamatorio denso en dermis compuesto por células mononucleares mieloperoxidasa+y CD163– con núcleos vesiculares retorcidos y escaso citoplasma eosinofílico. No vasculitis (histiocitoide) | |
| Caso 11 (Díez-Madueño et al., 2023) | Infiltrado linfocitario perivascular superficial y perianexial con presencia de neutrófilos. Leve edema en dermis papilar. Epidermis conservada. No vasculitis | |
| Caso 12 (Hingtgen et al.) | Edema dérmico con un infiltrado neutrofílico perivascular e intersticial superficial y profundo que se extendía al tejido subcutáneo | |
| Caso 13 (Kyung Nam et al., 2023) | Edema dérmico superior prominente e infiltrados difusos de neutrófilos con células mononucleares histiocitoides. No vasculitis | |
El diagnóstico de SSCG es de exclusión y el diagnóstico diferencial debería incluir las siguientes entidades: celulitis bacteriana, celulitis eosinofílica, tromboflebitis, síndromes autoinflamatorios o subtipos atípicos de SS (SS tipo fascitis necrosante10). La presentación en grandes placas de características atípicas, con una distribución asimétrica y afectando a múltiples territorios, con cultivos negativos y la ausencia de respuesta a los antibióticos; ayudarían a distinguirla de una celulitis bacteriana.
El tratamiento es similar al del SS clásico respondiendo frecuentemente a corticoides. En los casos no respondedores, la dapsona se plantea como un fármaco eficaz.
La «dermatosis neutrofílica localizada y desencadenada por lesión tisular» (DNLT) es un término «paraguas» recientemente descrito para aunar casos de SS desencadenados por traumatismo, cirugía, linfedema o insuficiencia venosa crónica (primarias o secundarias)11. En nuestra opinión, tanto el SSCG como la DNLT, comparten rasgos que sugieren que podrían ser formas de presentación de un mismo síndrome autoinflamatorio. En ambas entidades encontramos lesiones cutáneas, fiebre y malestar general que cursan en brotes episódicos o recurrentes y que pueden afectar a un territorio o bien generalizarse. De forma diferencial, en la DNLT las lesiones se limitan predominantemente al tejido o territorio afectado (habitualmente extremidad inferior o región posquirúrgica), siendo menos frecuente una manifestación multiterritorio. El SSCG es, por tanto, un concepto aún en definición. Nuevas publicaciones son necesarias para definir adecuadamente esta entidad.
El conocimiento del SSCG ayuda a una sospecha precoz de la enfermedad, distinguiéndola de una celulitis bacteriana, evitando por tanto múltiples ingresos, antibioterapia de uso prolongado e intervenciones quirúrgicas innecesarias.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.