El Centro Nacional de Epidemiología/Instituto de Salud CarlosIII registra anualmente el número de casos diagnosticados de sífilis y otras infecciones de transmisión sexual (ITS) en nuestro país. En 2018 (datos oficiales más recientes) se diagnosticaron en España 5.079 casos de sífilis. Esta cifra es 6,7 veces superior al promedio de casos comunicados entre 1996 y 20001. El auge de esta enfermedad y la importancia de un diagnóstico precoz requiere incluirla en múltiples diagnósticos diferenciales2. Describimos una sífilis secundaria granulomatosa, una variante poco común y que plantea un reto diagnóstico, tanto clínico como histopatológico. En relación con ello, recordamos la utilidad de las técnicas de inmunohistoquímica.
Una paciente mujer cisgénero de 51años, heterosexual, de nacionalidad española, sin alergias conocidas y sin antecedentes de interés fue vista en nuestro servicio por una erupción escasamente pruriginosa de 15días de evolución que comenzó en el abdomen y se extendió posteriormente a la parte proximal de los miembros. No había presentado fiebre ni otros síntomas sistémicos. No mencionó lesiones en los genitales ni en la mucosa oral, ni la toma de ningún fármaco antes de la aparición de la erupción. Refería tener pareja (varón cisgénero) estable y cerrada, sin que existiesen por su parte situaciones evidentes de riesgo para ITS.
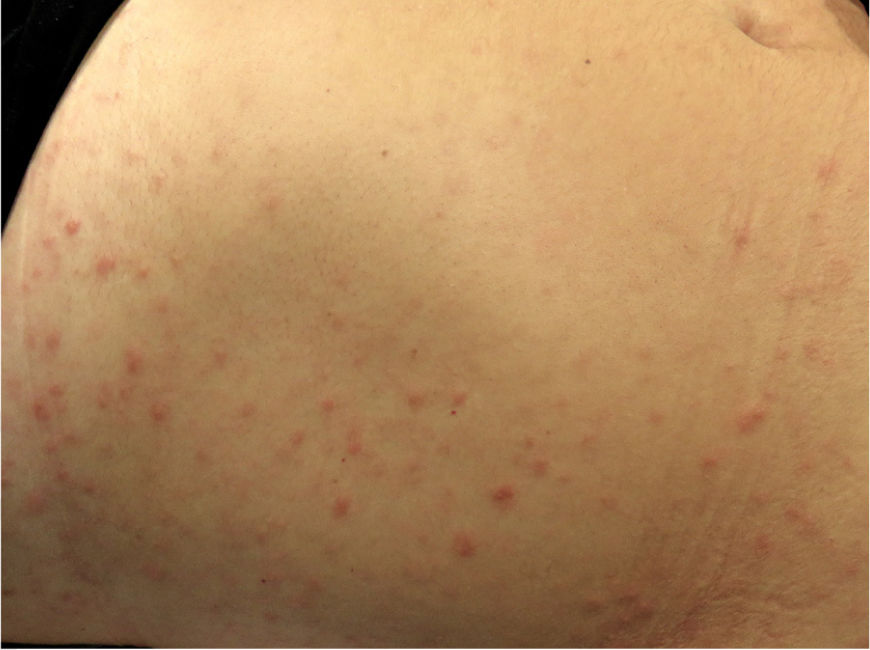
La exploración física reveló una erupción papular, con decenas de elementos rosados de entre 3 y 10mm de diámetro, sin descamación, de predominio en el abdomen (fig. 1), pero que también se extendían a la raíz de los miembros, respetando las palmas y las plantas. Los genitales externos y la mucosa oral no presentaban lesiones y no había adenopatías palpables. En el diagnóstico diferencial clínico se incluyó la posibilidad de que fuera una forma atípica de pitiriasis liquenoide, una papulosis linfomatoide o una pitiriasis rosada.
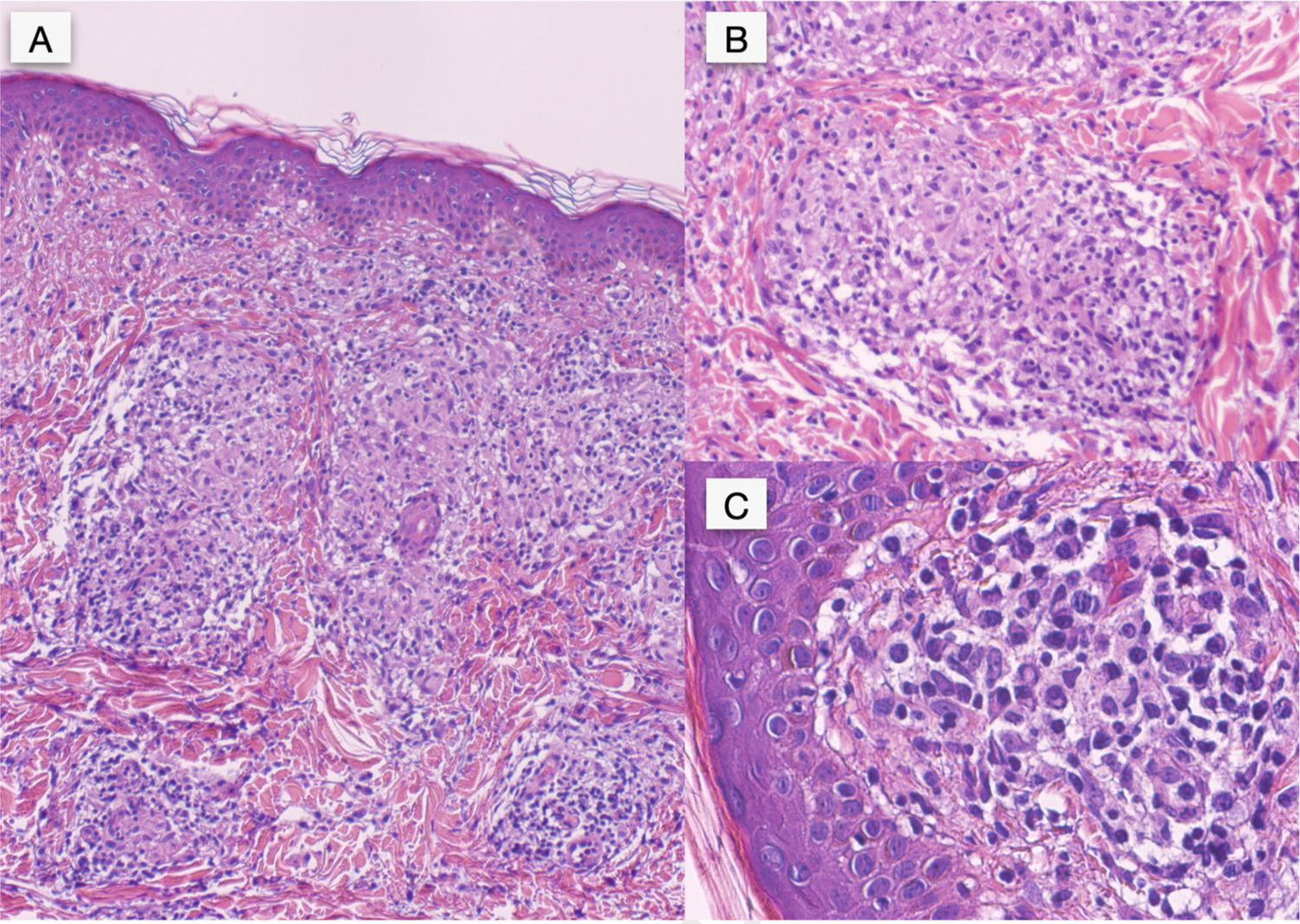
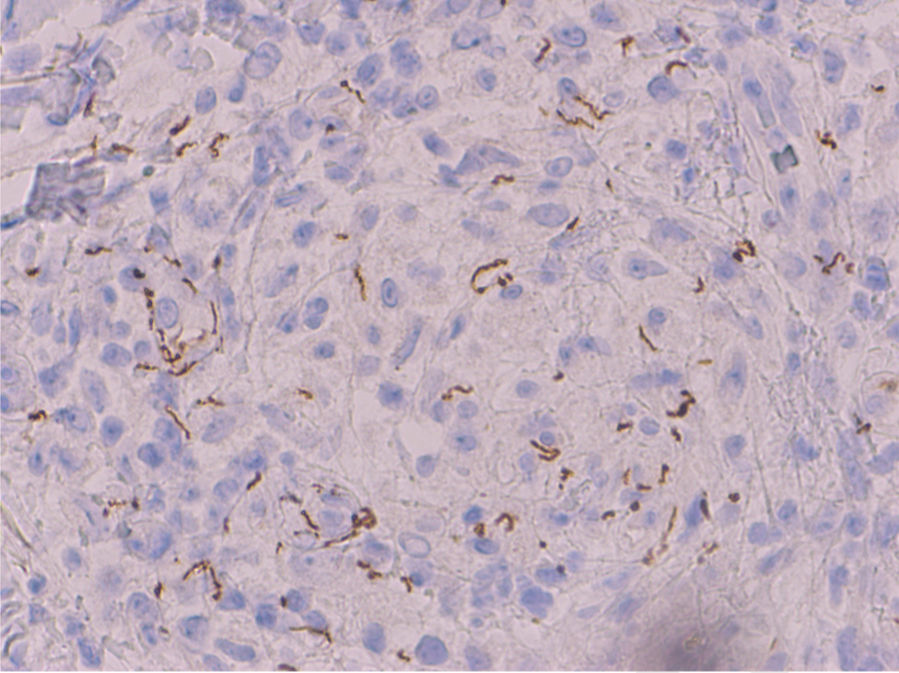
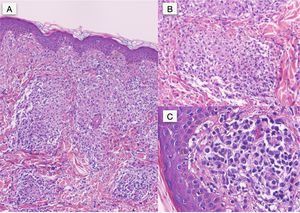
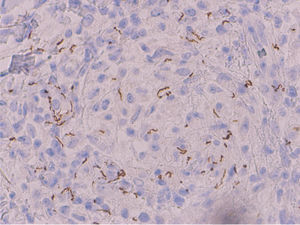
En el estudio histopatológico, la tinción con hematoxilina-eosina (H-E) reveló, bajo una epidermis normal, la presencia un infiltrado inflamatorio nodular en la dermis superior, de predominio perivascular, constituido por células histiocitarias, algunas células gigantes multinucleadas, células epitelioides, linfocitos y abundantes células plasmáticas, sin evidencia de caseosis (fig. 2A). En la dermis media se vieron agregados de células mononucleares con abundantes células plasmáticas alrededor de vasos de pequeño tamaño, con edema y tumefacción endotelial (fig. 2B,C) Con la tinción inmunohistoquímica específica para Treponema pallidum se observaron abundantes estructuras helicoidales intra y extracelulares (fig. 3).
El enzimoinmunoanálisis (EIA) y la prueba de hemaglutinación de Treponema pallidum (TPHA) fueron positivos, así como el examen de reagina plasmática rápida (RPR), con un título de 1/32. La serología del virus de inmunodeficiencia humana (VIH) fue negativa. Dada la presencia histológica de granulomas (hallazgo mucho más frecuente en las fases tardías de la enfermedad que en el secundarismo luético), se decidió la pauta de administración, en tres semanas consecutivas, de 3 dosis de bencilpenicilina-benzatina 2,4millones de unidades internacionales por vía intramuscular (una por semana), con la desaparición de las lesiones cutáneas en los días posteriores a la última dosis y una respuesta serológica adecuada posterior (título de RPR a los 6meses: 1/2). Se hizo cribado a la pareja (único contacto referido por la paciente), que resultó positivo, por lo que fue tratado con una pauta análoga en otro centro. Dado que ambos negaron otros contactos, no fue posible realizar un trazado más extenso de la cadena epidemiológica.
El último análisis de tendencias del Centro Nacional de Epidemiología ha mostrado un crecimiento significativo de los casos de sífilis desde 2016 en España1. La probabilidad de que alguna de las «mil caras de la sífilis» se presente ante nuestros ojos en la consulta es cada vez mayor. Hemos descrito un caso de sífilis secundaria granulomatosa, de predominio papular, con elementos no descamativos y sin afectación palmo-plantar. El patrón de inflamación granulomatosa en la sífilis se ha relacionado con estadios avanzados de la enfermedad y se observa con muy poca frecuencia en la fase secundaria, existiendo pocos casos publicados en la literatura3-6. La sospecha y el diagnóstico precoz de la sífilis es fundamental en el control clínico y epidemiológico de esta entidad, pues son precisamente sus primeras fases (primaria y secundaria) las contagiosas7. No obstante, en muchas ocasiones (como ocurrió en nuestro caso) no es posible llevar a cabo una trazabilidad completa de la cadena de contagios8. La enorme variabilidad clínica e histopatológica de la sífilis hace que la enfermedad deba incluirse en múltiples diagnósticos diferenciales9.
La incidencia de la sífilis en España continúa creciendo. La sospecha diagnóstica y el tratamiento en las fases más precoces resulta esencial en el control clínico y epidemiológico de la enfermedad. Por sus múltiples variantes clínicas e histopatológicas, la sífilis no debe ser olvidada en la cartera de diagnósticos diferenciales de un dermatólogo. Las técnicas de inmunohistoquímica pueden ser de gran utilidad en casos atípicos10.