Introducción
Las manifestaciones clínicas de diversas enfermedades pueden adoptar en los pacientes inmunodeprimidos un aspecto poco común. La coinfección por el virus de la inmunodeficiencia humana (VIH) y la sífilis es una frecuente y peligrosa asociación, con importantes repercusiones clínicas. La sífilis incrementa el riesgo de transmisión del VIH y éste puede alterar el curso clásico de aquélla. Los pacientes infectados por el VIH padecen con mayor frecuencia que el resto de la población una forma de sífilis secundaria denominada «maligna», caracterizada principalmente por sus hallazgos clínicos. Describimos el caso de un paciente con infección por el VIH que desarrolló una sífilis maligna y comentamos las principales características de esta entidad.
Caso clínico
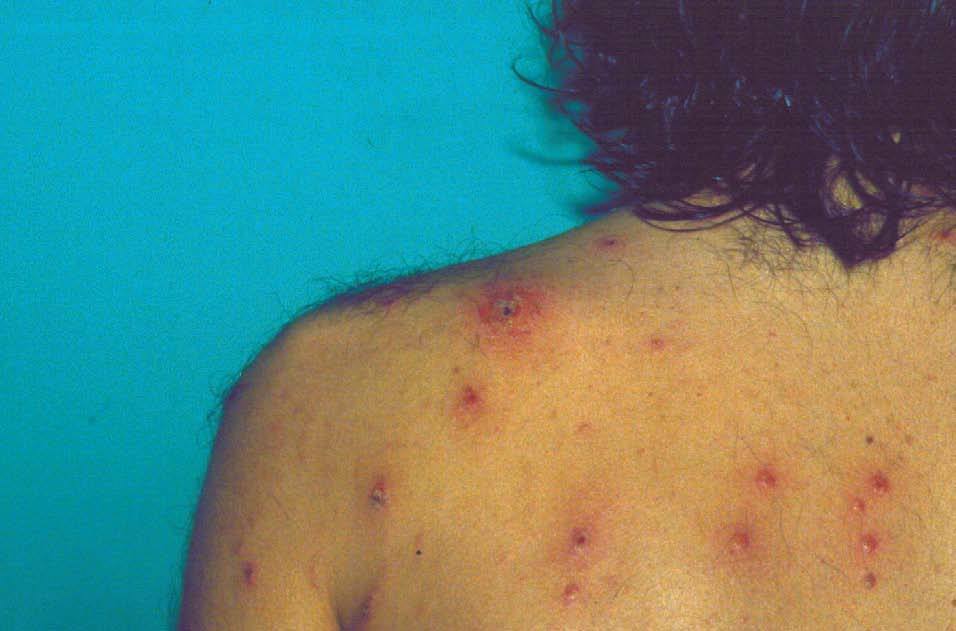
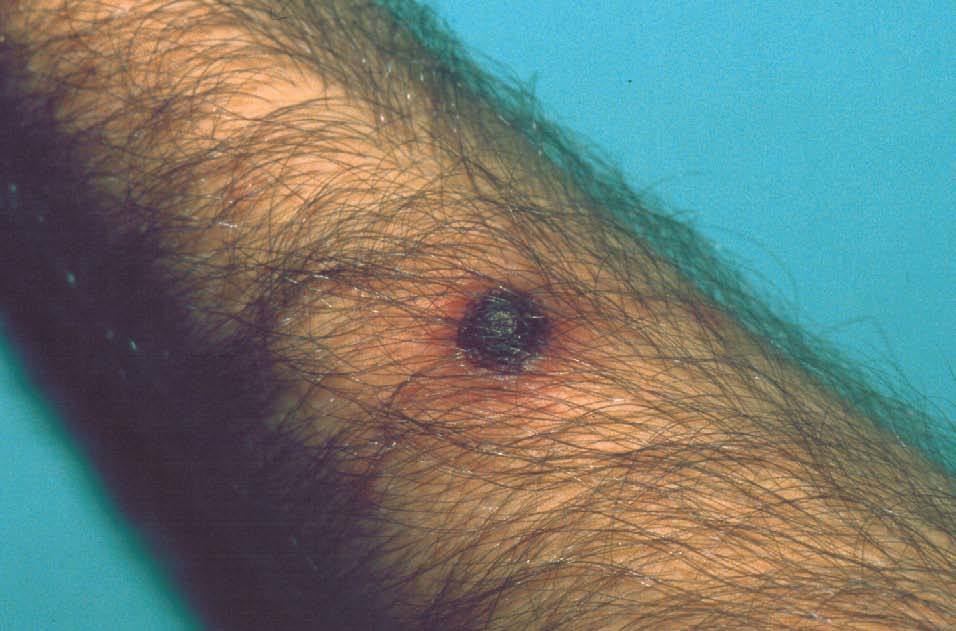
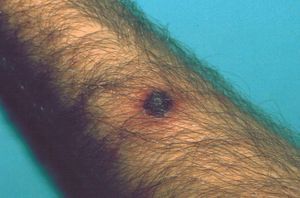
Un paciente de 30 años, homosexual, diagnosticado de infección por el VIH en el año 2003, no consumidor de sustancias tóxicas ni de fármacos, consultó por un cuadro de aproximadamente un mes de evolución de malestar general, con mialgias y fiebre de hasta 39,5 °C, que se acompañó de la aparición progresiva de lesiones en tronco, extremidades, cara, cuero cabelludo y genitales, algunas de ellas dolorosas. No refería afectación de mucosas ni recordaba haber presentado lesiones previas en la región anal o genital. En la exploración dermatológica inicial destacaba la presencia de múltiples lesiones redondeadas de tamaño variable distribuidas por la cara anterior y posterior de tronco (fig. 1), extremidades, cara, cuero cabelludo y genitales. Muchas de ellas presentaban un centro ulcerado, cubierto por una gruesa costra hemática engastada (fig. 2), con un halo eritematoso inflamatorio periférico. En las caras laterales del cuello se observaban lesiones papulosas eritematosas, redondeadas y de límites precisos, con descamación en collarete. En las palmas y plantas presentaba aisladas lesiones papulosas eritematosas de tamaño inferior a 0,5 cm, no descamativas, ligeramente infiltradas. No se observaron lesiones en las superficies mucosas.
Figura 1. Múltiples lesiones localizadas en la espalda.
Figura 2. Lesión redondeada cubierta por una gruesa escamocostra serohemática.
Dada la afectación del estado general que presentaba el paciente y el antecedente de infección por el VIH se decidió su ingreso para estudio, destacando únicamente en la exploración física general por aparatos y sistemas la presencia de adenopatías inguinales bilaterales de pequeño tamaño, no adheridas ni dolorosas. En la analítica ordinaria realizada a su ingreso se constató únicamente la elevación de los parámetros de respuesta inflamatoria sistémica (velocidad de sedimentación globular; proteína C reactiva). El hemograma, el estudio de la coagulación y la analítica de orina se encontraban dentro de la normalidad. El estudio de parásitos en heces y de bacilos ácido-alcohol resistentes (BAAR) en esputo fueron negativos. El coprocultivo mostró crecimiento de flora normal. Las serologías para rubéola, sarampión, virus del herpes simple, virus de la varicela-zoster, citomegalovirus, virus de Epstein-Barr, parvovirus B19 resultaron positivas para IgG. La serología de virus hepatotropos (virus de la hepatitis C [VHC], y B [VHB]) fue negativa. La serología para lúes resultó positiva, a títulos elevados (RPR positivo, prueba de serología luética [VDRL] 1/128, hemaglutinación de Treponema pallidum [TPHA] 1/5120). Resultó llamativo el rápido e intenso viraje sexológico, puesto que en la historia previa del paciente se encontró una serología de lúes negativa, realizada aproximadamente 1 mes antes de su ingreso. La última determinación de carga viral y recuento de CD4, realizados 15 días antes del ingreso, mostraron 750.000 copias/ml y 228 CD4/μl, respectivamente.
El estudio bioquímico y citológico del líquido cefalorraquídeo (LCR) no mostró hallazgos patológicos y las serologías de sífilis en LCR fueron negativas.
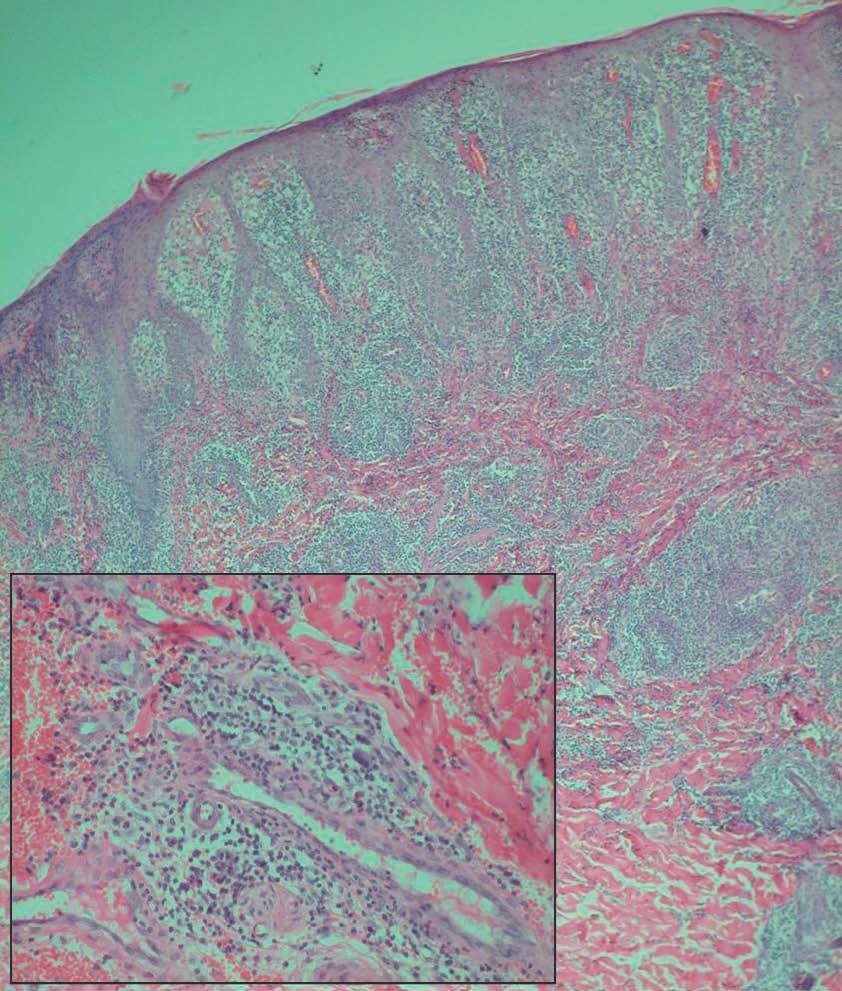
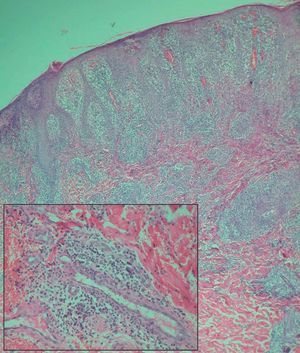
El examen histopatológico de una de las lesiones de piel de abdomen mostró la presencia de focos de necrosis epidérmica con acantosis irregular y un marcado infiltrado inflamatorio en dermis superior, distribuido principalmente en torno a los vasos dérmicos y compuesto por linfocitos y abundantes células plasmáticas (fig. 3). Los vasos dérmicos mostraban endotelios prominentes y la luz de algunos de ellos se encontraba ocluida por un material eosinófilo. No se observaron infiltrados granulomatosos ni signos de vasculitis. La técnica de Wartin-Starry no reveló la presencia de espiroquetas. El estudio inmunohistoquímico demostró que las células linfoides eran en su práctica totalidad de estirpe B.
Figura 3. Denso infiltrado inflamatorio en dermis superior, distribuido principalmente en torno a los vasos dérmicos (hematoxilina-eosina, x100) En el recuadro situado a la izquierda se observa una tumefacción del endotelio de los vasos dérmicos y un detalle del infiltrado, compuesto principalmente por linfocitos y células plasmáticas (hematoxilina-eosina, x200).
Basándose en los hallazgos clínicos, histopatológicos y de laboratorio, el paciente fue finalmente diagnosticado de sífilis secundaria maligna. Se inició tratamiento con penicilina G-benzatina intramuscular, 2,4 millones de unidades semanales durante tres semanas, precedidos de 20 mg orales de prednisona, a pesar de la cual el paciente desarrolló una reacción de Harisch-Herxheimer.
Las lesiones y los síntomas sistémicos del paciente mejoraron rápidamente tras la instauración del tratamiento, persistiendo algunas cicatrices hiperpigmentadas.
Tras ser dado de alta, el paciente fue derivado a la unidad de enfermedades infecciosas del servicio de medicina interna de nuestro centro, iniciando entonces tratamiento antirretroviral.
El control serológico realizado unos meses después mostró una negativización de las pruebas reagínicas y un descenso considerable en los títulos de anticuerpos antitreponémicos (1/160).
Discusión
La infección por el VIH y la sífilis son dos enfermedades de transmisión sexual que muestran complejas interacciones. Ambas infecciones constituyen hoy en día importantes problemas de salud pública, principalmente en los países en vías de desarrollo1,2 En los últimos años se ha constatado un importante rebrote de la sífilis, mayoritariamente a expensas de la transmisión sexual entre varones2. Este hecho parece estar en relación principalmente con cambios establecidos en las conductas sexuales de algunos sectores de la población3,4.
Aunque en realidad la mayoría de los enfermos desarrollan las manifestaciones clínicas comunes, actualmente se acepta que la infección por el VIH y la inmunodepresión pueden alterar el curso clásico de la sífilis. Así, en los pacientes infectados por el VIH se produce un mayor número de sífilis primarias asintomáticas4 y, en consecuencia, se detecta una mayor frecuencia de manifestaciones secundarias. Las lesiones primarias pueden presentarse con manifestaciones atípicas y las secundarias de forma más agresiva. En los pacientes infectados por el VIH es más frecuente la afectación oftalmológica en la sífilis terciaria y la neurolúes puede presentarse de forma más precoz5, por lo que en estos casos es necesaria la realización de una punción lumbar para valorar la serología de sífilis en el LCR y las características del mismo, independientemente del estadio clínico del paciente2.
Bazin en 18596 fue el primero en emplear el término «maligna» para describir un subtipo de sífilis secundaria con características clínicas peculiares.
La sífilis maligna se ha descrito en relación con diversas situaciones7, la mayoría asociada a grados variables de inmunodepresión, entre ellas la infección por el VIH y la diabetes8. Incluso en el seno del actual rebrote de la enfermedad, la sífilis maligna es una presentación clínica muy infrecuente.
Se ha postulado la posible implicación de serotipos de T. pallidum más agresivos en la producción de este cuadro; sin embargo, actualmente se considera que la inmunodepresión de los pacientes desempeña probablemente un papel etiopatogénico más relevante9.
Romero Jiménez et al10 revisaron 21 casos de sífilis maligna publicados en la literatura especializada hasta el año 2003, observando que este subtipo de sífilis se presenta más comúnmente en varones jóvenes, con una edad media de 34 años. La frecuencia de sífilis maligna resultó superior en los pacientes con infección por el VIH con respecto a la población seronegativa.
Clínicamente se caracteriza por la presencia de lesiones cutáneas ulcerosas, cubiertas por gruesas costras, que pueden ocasionar prurito o dolor y que generalmente se acompañan de una intensa afectación del estado general, con afectación ocular, fiebre, adenopatías, mialgias, etc. Es frecuente la aparición de lesiones en la cara y el cuero cabelludo; sin embargo, las palmas y plantas no suelen verse afectadas9-13.
En el estudio histopatológico de las lesiones puede observarse, como en el caso que describimos, necrosis epidérmica, un denso infiltrado inflamatorio dérmico con predominio de linfocitos y células plasmáticas y afectación de vasos de calibre medio con obliteración de los mismos7,11. La detección de T. pallidum en las lesiones es variable, aunque parece que en esta forma de sífilis secundaria se observan con menor frecuencia12. En nuestro paciente no se demostraron hallazgos histopatológicos definitivos de vasculitis ni se observó la presencia de infiltrados granulomatosos.
Las serologías en la sífilis maligna suelen presentar una fuerte positividad, aunque en los pacientes infectados por el VIH pueden aparecer respuestas serológicas inusuales, incluyendo la seronegatividad2,14.
Tanto los hallazgos clínicos como el fuerte viraje serológico en un breve periodo de tiempo (aproximadamente un mes) demuestran en nuestro paciente una sífilis de evolución llamativamente acelerada y agresiva.
El tratamiento de la sífilis en los pacientes con infección por el VIH es el mismo que en pacientes seronegativos2,15,16, aunque actualmente se recomienda para el tratamiento de la sífilis secundaria precoz en los primeros, una pauta de penicilina G-benzatina similar a la empleada en la sífilis secundaria tardía (2,4 millones de UI intramusculares, 1 vez por semana durante tres semanas)17.
Nuestro paciente presentaba un grado significativo de inmunodepresión (228 CD4/ml) y desarrolló las manifestaciones características de este tipo de sífilis secundaria, con afectación intensa del estado general y lesiones cutáneas generalizadas con gruesas escamo-costras rupiáceas. Las serologías marcadamente positivas, los hallazgos histopatológicos encontrados en nuestro paciente y el desarrollo de reacciones de Harisch-Herxheimer son también más frecuentes, aunque no característicos de la sífilis maligna.
En los pacientes con infección por el VIH, la aparición de lesiones cutáneas similares a las descritas en el presente caso obliga a plantear el diagnóstico diferencial con otras entidades de diversa naturaleza, incluyendo toxicodermias, varicela, herpes simple, herpes zoster, pitiriasis liquenoide y varioliformis aguda, papulosis linfomatoide, criptococosis, coccidioidomicosis, eritema multiforme, vasculitis, linfomas, micobacteriosis atípicas, candidiasis, ectima simple y ectima gangrenoso8,9,18,19.
Por tanto, resulta de gran importancia considerar la sífilis con sus múltiples formas de presentación, entre ellas la sífilis maligna, en el abanico de posibilidades diagnósticas ante un paciente con infección por el VIH que desarrolle lesiones cutáneas.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
Lidia Pérez-Pérez.
Departamento de Dermatología.
Facultad de Medicina.
San Francisco, s/n. 15782 Santiago de Compostela. La Coruña.
mejaime@usc.es
Aceptado el 20 de septiembre de 2006.