INTRODUCCION
En los últimos años se ha producido en la sociedad un extraordinario interés por la imagen corporal, que para cumplir los cánones de belleza actuales ha de ser joven y bella. Esta premisa ha tenido como consecuencia un aumento espectacular en la demanda de técnicas que consigan mejorar el aspecto de la piel, tanto con fines únicamente estéticos (rejuvenecimiento facial) como reparadores (tratamiento de cicatrices). Afortunadamente, las técnicas de dermoexfoliación cada vez son más sofisticadas y seguras, por lo que el usuario consigue su objetivo gracias a los distintos tipos de láser, los peeling químicos o la dermoexfoliación mecánica con relativa facilidad.
Sin embargo, con cualquiera de estas técnicas pueden surgir complicaciones que interfieran en el proceso de cicatrización y, por tanto, en el resultado estético obtenido. La más importante y frecuente es la infección, fundamentalmente la infección herpética, dada la alta prevalencia en el ser humano del virus causante de esta enfermedad (virus del herpes simple, VHS) y la capacidad que posee de reactivarse por cualquier traumatismo físico e incluso psíquico. Sus peculiaridades en el comportamiento biológico, que se analizan más adelante, le convierten en el elemento patógeno con más probabilidad de aparecer y afectar a estos pacientes.
Por otra parte, el diagnóstico acertado y temprano de la infección herpética permite un mayor control individual y comunitario gracias a la actual disponibilidad de agentes antivirales eficaces.
Por ello nos ha parecido interesante elaborar este documento de consenso, con opiniones unánimes acerca de la profilaxis antiherpética en intervenciones de dermoexfoliación, apoyadas en los conocimientos y experiencia de diversos especialistas expertos en la materia, donde se recopile, analice y seleccione toda la información de que se dispone en la actualidad sobre la enfermedad y las recomendaciones para su uso.
En el documento de consenso se analizan, por una parte, las técnicas de dermoexfoliación que se emplean habitualmente, su evolución histórica, sus indicaciones, contraindicaciones y complicaciones más frecuentes y, por otra, la epidemiología del VHS, su reactivación y su diagnóstico clínico y microbiológico. Del análisis de todos estos datos se llega al consenso acerca de qué pacientes deben recibir tratamiento, con qué fármacos y qué forma de administración.
Este documento no pretende ser una norma de obligado cumplimiento, sino un instrumento de ayuda para el médico que atiende a pacientes afectados de esta enfermedad para así facilitar su conocimiento y mejorar su tratamiento.
TÉCNICAS EMPLEADAS EN LA DERMOEXFOLIACION FACIAL
Las técnicas que se aplican en la actualidad en intervenciones de dermoexfoliación facial (resurfacing es el término internacional que se utiliza genéricamente, pero también es correcto «exfoliabrasión» cutánea) son tres: peeling químico, dermoabrasión mecánica y ablación física con láser. Cada una de estas técnicas produce una lesión controlada de la piel que dará lugar a una exfoliación-abrasión-ablación, mediante un desbridamiento laminar de la piel, con grosores de tejido que oscilan entre 6 y 50 μ, según la técnica utilizada, intensidad y otros parámetros individualizados según la metodología que se aplique.
Ante todo procedimiento estético es importante valorar previamente las expectativas del paciente y del médico. Deben ser realistas, sin crear falsas esperanzas. En este sentido, es mejor hablar de suavización o disminución de las arrugas o cicatrices de acné, más que de eliminación, así como de unificación u homogenización de la pigmentación más que de eliminar manchas. Es muy importante informar al paciente de lo que va a sentir y a observar durante el tratamiento (escozor, picor, ardor, tirantez, descamación, exudación, formación de costras) y el periodo de convalecencia, así como el tiempo que debe transcurrir hasta la obtención de resultados, y los posibles efectos secundarios.
Un cuidado posterior correcto tras el procedimiento puede ser fundamental en su eficacia. En todos los casos conviene aplicar una crema antibiótica. Además, los pacientes deben:
Aplicarse crema hidratante dos veces al día.
Lavar la zona con suavidad.
Evitar esponjas exfoliantes.
Evitar exposición solar.
Utilizar fotoprotectores desde el primer día después del tratamiento.
Si se ha provocado epidermolisis, evitar el maquillaje durante una semana.
Nunca pelar, arrancar, frotar o rascar la piel.
El peeling químico es la técnica de dermoexfoliación (resurfacing) más antigua. Consiste en la aplicación de ácidos en soluciones o mascarillas que desnaturalizan las proteínas de la piel. En el caso de que únicamente esté afectada la epidermis, se habla de un peeling superficial; si se afectan las capas interpapilar y reticular superior de la dermis se habla de peeling medio, y de peeling profundo cuando afecta a la dermis reticular media. Deben evitarse mayores profundidades de la dermis para que no haya complicaciones en forma de cicatrices indeseadas o incluso queloides que acarrearían un fracaso. Se debe ser cauto en su utilización.
Los peeling superficiales afectan desde el estrato granuloso de la epidermis hasta la dermis papilar superficial, o sea, de 5 a 20 μ de grosor de piel. Se utiliza el ácido tricloroacético en concentraciones del 10-25 %, los a -hidroxiácidos, como el ácido glicólico, al 30 y al 70 %, el ácido mandélico al 15 %, la resorcina al 20 %, y otros. Por ser los más empleados en la práctica clínica, presentamos una serie de consideraciones que se deben tener en cuenta tras la realización de un peeling con a -hidroxiácidos (tabla 1).
Los peeling medios afectan desde la dermis papilar superficial hasta la reticular superior, es decir, unas 45 μ de grosor de tejido. Se utiliza el fenol al 88 %, el ácido tricloroacético del 30 al 35 % y el ácido pirúvico al 40 %.
Los peeling profundos afectan a la dermis reticular media, con un grosor de tejido de 60 μ. Se utiliza el fenol según la fórmula de Baker-Gordon, que consta de: fenol 80 %, 3 ml; aceite de crotón, 3 gotas; septisol, 8 gotas, y agua destilada, 2 ml.
Este tipo de peeling, debido a la introducción de otras técnicas, a los riesgos tóxicos cardiorrespiratorios que comporta y a la hipopigmentación permanente que produce, ha limitado su uso a casos concretos, aunque nadie discute su eficacia terapéutica, y se puede considerar el mejor tratamiento para las cicatrices faciales postacné o de otro tipo, así como para la corrección de arrugas y, sobre todo, del fotoenvejecimiento de la piel.
En la actualidad se han presentado modificaciones del fenol, con una acción más suave para evitar los efectos colaterales que hemos mencionado.
Con los peeling químicos se produce un efecto inmediato de escarchado blanquecino y homogéneo de la piel, más o menos manifiesto según la intensidad y el tiempo de actuación del peeling y transcurridos 2 o 3 días se desprenden las capas necrosadas de aspecto apergaminado y color marrón, dejando una superficie rosada, brillante y con una exudación variable, que irá reepitelizando en unos 7-12 días. La nueva piel regenerada muestra una mejor uniformidad de color y textura y reducción de las arrugas y eliminación de lesiones. Se aplican antibióticos locales y cremas hidratantes, con fotoprotección posterior durante unos meses.
La dermoabrasión mecánica es la segunda gran técnica desarrollada para la dermoexfoliación o resurfacing cutáneo. Es un procedimiento abrasivo que tiene como fin la regularización de la superficie cutánea, que puede eliminar tumores, cicatrices y corregir los signos de fotoenvejecimiento cutáneo. La profundidad en los tejidos puede calibrarse por el cirujano durante la intervención, pero en ningún caso sobrepasará el límite de la unidad pilosebácea, que habitualmente se halla a unas 50-65 μ. Este método se basa en la utilización de un dispositivo rotatorio de alta velocidad, de unas 30.000 rpm, con una punta o fresa abrasiva de diamante o rubí sintético, sin olvidar las de esmeril o lija en láminas, de gran efectividad si se maneja correctamente.
Aunque supone una gran utilidad para el tratamiento de las cicatrices postacné y pequeños defectos estéticos de la piel, tiene el inconveniente de que es un método que puede causar hemorragias y requiere gran experiencia. La piel suele reepitelizar en pocos días, entre 8 y 12. Se aplican antibióticos tópicos y por vía general, así como fotoprotección adecuada durante unos meses.
La técnica más reciente para la dermoexfoliación cutánea es el resurfacing con láser, cuya principal ventaja sobre las otras técnicas es que permite tener un control exacto de la profundidad de tejido donde nos hallamos y hasta dónde puede llegar sin dañar los tejidos adyacentes. Con el láser de CO2 pulsado de 10.000 nm de longitud de onda, cada aplicación de láser produce una ablación de tejido de 30-40 μ hasta llegar a la profundidad deseada (generalmente unas 100-200 μ).
Con el láser de erbio, de 2.944 nm de longitud de onda, se consiguen ablaciones más controladas pero de menor grosor de tejido eliminado, habitualmente de entre 10 y 25 μ, y se puede llegar a 150 μ de profundidad.
La gran ventaja de esta técnica con láser es que permite visualizar claramente la profundidad a la que se está actuando sobre la piel, que viene referida por el color que adquiere la superficie tratada. El primer pase de láser destruye la parte superficial de la epidermis, y se observa una fina costra de color blanco-ceniza si se trabaja con bajas fluencias de energía o de color rosado, con las altas energías pero sin alterar la zona vascular interpapilar dérmica. Se frota suavemente con una gasa húmeda en suero fisiológico y se aplica por segunda vez el láser, que afectará a la dermis interpapilar coagulando los vasos de la red capilar superficial, y dará lugar a un color rosado pálido-blanquecino de la piel. Una tercera aplicación deja paso a un color amarillento claro, que indica que nos hallamos a la altura de la dermis reticular superior. Una cuarta aplicación de láser proporciona un color pardo-amarronado, que nos indica que hemos llegado a la dermis reticular media, equivalente a una dermoabrasión mecánica y algo menos que un peeling profundo con fenol. A partir de este momento, si se continua profundizando se corre el riesgo de que aparezcan cicatrices posteriores al tratamiento, en algunos casos hipertóficas-queloideas, que representarían una importante complicación.
Como se produce una superficie erosiva-exudativa notable, se requiere tratamiento tópico antiinflamatorio antibiótico y por vía general. Es preferible la cura oclusiva, que se elimina transcurridos unos 6 o 7 días, la superficie cutánea aparece reepitelizada y con un buen aspecto estético. Todas estas técnicas requieren una preparación técnica, un aprendizaje adecuado y cierta experiencia para obtener buenos resultados.
Independientemente de que el daño cutáneo sea químico, abrasivo o térmico láser, la epidermis de las zonas tratadas muestra una gran capacidad de regeneración. El daño inducido por la inflamación que se provoca, que deriva en una vasodilatación y transmisión de calor, dará lugar a la desnaturalización de las proteínas dérmicas, a proliferación de los fibroblastos con formación de nuevas fibras de colágeno y neoformación vascular. Son cambios histológicos con un patrón común a estas técnicas y que serán más o menos manifiestos según la intensidad y profundidad del método que se utilice, y repercutirá directamente en los resultados, desde pequeñas mejorías hasta modificaciones óptimas.
EVOLUCION DE LAS TÉCNICAS DE DERMOEXFOLIACION FACIAL
En Estados Unidos, según datos de la Academia Americana de Cirugía Cosmética, ha aumentado de forma notable el número de técnicas de exfoliación cutánea realizadas desde el año 1994. Los datos del año 1998 de un total de 300.000 técnicas de dermoexfoliación cutánea 1 se pueden ver en la tabla 2. Es razonable asumir que el número de casos aumente en los países occidentales como respuesta a la demanda creciente para este tipo de procedimientos por parte de una población cada vez más envejecida.
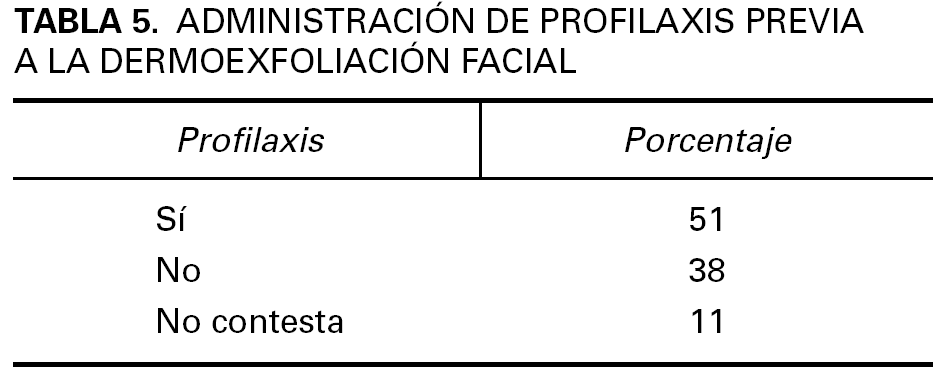
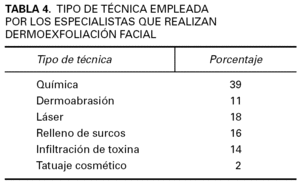
En España, durante el año 2004, se realizó una encuesta a médicos especialistas en Dermatología en el Congreso del Grupo Español de Dermatología Cosmética y Terapéutica de la Academia Española de Dermatología y Venereología (AEDV). Con esta encuesta se quería recabar información sobre distintos aspectos concernientes a la dermoexfoliación facial. Entre ellos, qué porcentaje de especialistas utilizan estas técnicas, qué tipo de técnica es la más utilizada en España o qué porcentaje de especialistas utiliza profilaxis antiviral antes de la intervención.
Los datos que se muestran a continuación pretenden dar una idea orientativa sobre la dermoexfoliación facial en España. En la encuesta realizada a 177 médicos especialistas en dermatología de forma aleatoria, que realizan un total de 2.115 intervenciones de dermoexfoliación, se obtuvieron los datos que se refieren en las tablas 3 a 6.
INDICACIONES DE LAS TÉCNICAS DE DERMOEXFOLIACION FACIAL
Las técnicas que se aplican para la dermoexfoliación o resurfacing (peeling químicos, dermoabrasión mecánica y ablación física con láser) comparten como indicación principal el rejuvenecimiento cutáneo y, dependiendo de la técnica empleada, también pueden ser de utilidad en la reducción de cicatrices y en el tratamiento de lesiones tumorales o inflamatorias 2.
Como se ha explicado, estos procedimientos conducen a un daño térmico, mecánico o químico de la dermis, con la consiguiente respuesta biológica a esta agresión que se traduce en generación de una nueva matriz extracelular. Además, este proceso reparador conduce a mejorar el ordenamiento normal de las fibras colágenas y elásticas y a un engrosamiento de la zona límite entre dermis y epidermis, mejorando la textura y calidad de la piel.
Indicaciones de lospeelingquímicos
En la actualidad, entre los procedimientos dermatológicos más realizados se encuentran los peeling químicos medios y superficiales de ácido salicílico u otros queratolíticos, agentes despigmentantes, ácido tricloroacético y, sobre todo, de a -hidroxiácidos (en especial ácido glicólico), reservando los peeling profundos para situaciones excepcionales, a causa de los riesgos que comporta el procedimiento en sí y los posibles efectos secundarios permanentes 3. Debido a la necesidad de anestesia general y la incidencia de efectos secundarios permanentes, el peeling profundo cada vez se realiza menos, y se reserva para situaciones excepcionales (pacientes con envejecimiento intenso y arrugas profundas a quienes no les importa tener una piel más sensible e hipopigmentada o pacientes con cicatrices de acné que asumen estos riesgos). Es preferible realizar varios peeling de intensidad media a sólo uno profundo. Igualmente, la aplicación repetida de un peeling superficial hace que el resultado final sea idéntico a uno medio.
Envejecimiento cutáneo
Las distintas manifestaciones del envejecimiento cutáneo (arrugas, laxitud de la piel con pérdida de su turgencia, engrosamiento cutáneo, pigmentación irregular o hiperpigmentación, telangiectasias, piel cetrina, elastosis solar) mejorarán en mayor o menor medida dependiendo de la profundidad de la afectación cutánea, sea química, abrasiva o térmica láser. Cualquier peeling tersa la piel, mejora su textura y color, y atenúa las discromías y arrugas finas. En las personas de edad avanzada, los mecanismos fisiológicos de exfoliación están ralentizados, y es beneficiosa la eliminación de corneocitos por el ácido.
Acné y cicatrices postacné
Los peeling de ácido salicílico mejoran las lesiones inflamatorias activas del acné, mientras que los a -hidroxiácidos mejoran las lesiones residuales, como las máculas eritematosas y pigmentadas. Producen una mejoría leve de las cicatrices deprimidas y tienen un efecto muy limitado en las puntiformes.
Melasma
En esta indicación se debe tener muy en cuenta que cualquier intervención agresiva o irritante determina resultados impredecibles y se asocia a un elevado número de efectos secundarios. Cualquier inflamación, por mínima que parezca, puede empeorar el melasma. Se emplean peeling superficiales que contienen agentes despigmentantes. Su finalidad es adelgazar la capa córnea y facilitar la acción de los despigmentantes y aumentar el recambio de queratinocitos y melanocitos.
Lentigos solares
Podemos tratar los lentigos situados en la cara, el escote, los brazos y el dorso de las manos, por lo general realizando los peeling de forma repetida y asociados a otros procedimientos.
Queratosis actínicas o seborreicas
Se consiguen buenos resultados si las queratosis actínicas han sido tratadas previamente con 1 o 2 aplicaciones semanales de 5-fluorouracilo. En las queratosis seborreicas se ha de inducir epidermolisis sobre las lesiones, por ejemplo con soluciones de ácido glicólico libre al 70 % o tricloroacético al 35 %.
Placas recalcitrantes de psoriasis cutáneas o de cuero cabelludo, hiperqueratosis palmoplantar, ictiosis
En ciertos casos, estas condiciones patológicas se benefician del efecto queratolítico de los ácidos empleados en los peeling.
Rosácea
Las lesiones papulopustulosas pueden responder favorablemente. Se debe evitar el empleo de resorcinol, ya que puede agravar el componente de flushing o rubefacción.
Dermatitis seborreica
Los a -hidroxiácidos, combinados con ácido kójico, se han mostrado eficaces para controlar algunos casos, se cree que mediante su acción fungicida.
Xantelasmas
En concreto los peeling con ácido tricloroacético al 15-35 % son útiles en algunos casos.
Asociación con otros procedimientos
En especial los peeling superficiales pueden tener efecto sinérgico con otros procedimientos, como láser resurfacing ablativo o no ablativo, infiltraciones con toxina botulínica o rellenos con sustancias biológicas.
Indicaciones de la dermoabrasión
Al igual que ocurre con el peeling profundo, la irrupción del láser resurfacing ha postergado a la dermoabrasión a un plano secundario. Se trata de una técnica quirúrgica que exige gran entrenamiento y mucha especialización 4.
Las indicaciones incluyen el rejuvenecimiento y la eliminación de cicatrices, y se amplían según la profundidad y la intensidad de la intervención a lesiones localizadas en la epidermis, la dermis papilar o reticular.
A estas se añaden las cicatrices traumáticas, queratosis actínicas, angiofibromas, queloides, placas liquenificadas, lesiones névicas, queratosis seborreicas, tatuajes y arrugas. No obstante, en la literatura científica se encuentra una amplia lista de condiciones patológicas que han sido tratadas satisfactoriamente con dermoabrasión, aunque en muchos casos no se han podido evitar efectos adversos poco asumibles (hiper o hipopigmentación, eritema persistente, cicatrices hipertróficas, milio, infecciones bacterianas micóticas, etc.). Entre éstas encontramos acné, rosácea, carcinomas basocelulares, cloasma, radiodermitis crónica, nevos congénitos, enfermedad de Darier, síndrome de Favre-Racouchot, enfermedad de Fox-Fordyce, hemangiomas, úlceras, lentiginosis, liquen amiloideo, nevo epidérmico lineal, lupus eritematoso, molusco contagioso, tricoepiteliomas, poroqueratosis de Mibelli, rinofima, escleromixedema, estrías de distensión, siringocistoadenoma papilífero, siringomas, telangiectasias, vitíligo, xantelasmas y un largo etc.
Indicaciones de la microdermoabrasión
La microdermoabrasión con cristales de aluminio es una técnica de dermoabrasión muy superficial, se queda limitada a la epidermis, y es comparable en algunos casos a un peeling superficial en cuanto a indicaciones y resultados. Consiste en un flujo de microcristales de hidróxido de aluminio que son dirigidos sobre la superficie de la piel, y posteriormente aspirados por una succión al vacío.
Indicaciones del láserresurfacingablativo
El láser ablativo puede corregir el fotoenvejecimiento y las cicatrices mediante la sustitución del tejido afectado al promover una respuesta inflamatoria biológica. La fluencia, la densidad de la superposición entre aplicaciones, las diferencias en el tipo de láser y la duración del pulso empleado determinan tanto la cantidad de calor dérmico depositado como la profundidad del tejido desnaturalizado. La evidencia experimental ha mostrado que cuando aumenta la temperatura del colágeno hasta 60-70 °C se producen cambios que conducen a una dermoexfoliación facial. Existe una correlación entre la mayor afectación térmica, la reducción de arrugas y el riesgo de complicaciones, como son aparición de cicatrices y discromías, eritema persistente, milio e infecciones 5. La promoción del láser de CO2 durante la pasada década para resurfacing empleado por dermatólogos y otros especialistas relacionados lo ha convertido en un procedimiento muy popular 6. Sin embargo, la utilidad de esta técnica está limitada por un prolongado periodo de recuperación, riesgo de complicaciones, tales como trastornos pigmentarios y morbilidad, incluyendo la necesidad de anestesia local e incluso general en algunas ocasiones. Dentro de los láseres ablativos, el láser de Er:YAG es más fácil de utilizar, determina menos efectos secundarios y acelera la curación al reducir el daño térmico 7. Los tratamientos secuenciales con el láser de Er:YAG inducen una destrucción parcial de la epidermis que produce resultados satisfactorios con menor tiempo de recuperación. Se consigue suavizar, disimular las cicatrices postacneicas y traumáticas, eliminar queratosis seborreicas y actínicas y una mejoría modesta en la eliminación de arrugas perioculares, perilabiales y frontales 8.
Entre las indicaciones de esta técnica, cada día aumenta el tratamiento de los tatuajes, y se consiguen buenos resultados en la desaparición de los dibujos tatuados con escasas cicatrices residuales.
Se llega a la conclusión de que el resurfacing ablativo, como ocurrió en su día con el peeling de fenol da grandes resultados, pero también tiene riesgos importantes; por lo tanto, en la actualidad debe reservarse para corregir alteraciones importantes, arrugas múltiples y pronunciadas, y para tratar a pacientes exigentes, pacientes que deseen que se les aplique la técnica, pacientes con más de 55-60 años de edad, con fotoenvejecimiento muy avanzado y con presencia de patología cutánea.
Indicaciones del láserresurfacingno ablativo
Debido a las potenciales complicaciones de los láseres resurfacing ablativos, hoy día mejor conocidas, la popularidad de estos procedimientos ha disminuido y ha dado paso a los sistemas de láser no ablativo que resultan más inocuos, e incluso permiten al paciente reincorporase ese mismo día a su vida normal. El objetivo teórico sería el modelamiento o la restauración del colágeno dérmico afectado sin lesionar la epidermis, a diferencia del rejuvenecimiento con láser de CO2 o Er:YAG. El grado de transmisión de calor dependerá de la longitud de onda seleccionada, de la fluencia emitida y de la profundidad del cromóforo seleccionado (por lo general, el agua contenida en la dermis). En teoría, una excesiva producción de calor podría producir daño epidérmico. Por ello, en muchos de estos casos se utiliza un sistema de enfriamiento epidérmico para reducir los riesgos de lesión epidérmica. Entre los sistemas de láseres no ablativos utilizados en la actualidad se encuentra el láser de colorante pulsado, Nd:YAG 1.064 nm de conmutación Q, Nd:YAG de 1.320 nm, láser de diodo de 1.450 y 980 nm, de cristal:erbio a 1.540 nm y, recientemente, la fototermolisis fraccional impulsada por diodos infrarrojos de 1.450 nm.
Indicaciones de la radiofrecuencia
Como método de dermoexfoliación dérmica no ablativa recientemente se vienen empleando sistemas de radiofrecuencia que producen un calentamiento tisular volumétrico inespecífico, con múltiples posibles dianas clínicas (epidermis, dermis papilar, dermis reticular, grasa, etc.) 9. Las indicaciones teóricas podrían ser, además del rejuvenecimiento no ablativo, las cicatrices de acné, celulitis, estrías, etc. Aunque las perspectivas teóricas son prometedoras, todavía se dispone de poca experiencia clínica, y es necesaria una mejor selección de la combinación óptima de parámetros, técnica, número y frecuencia de tratamientos para obtener resultados clínicos reproducibles.
CONTRAINDICACIONES DE LAS TÉCNICAS DE DERMOEXFOLIACION CUTANEA
Las técnicas que en la actualidad se aplican para el modelado cutáneo persiguen corregir lesiones cutáneas o mejorar la textura de la piel induciendo un daño térmico, mecánico o químico de la epidermis y/o dermis, con la consecuente respuesta biológica a esta agresión, que se traduce en generación de nueva matriz extracelular, con estimulación de la biosíntesis de colágeno y elastina. Así pues, se basan en la capacidad de la piel de reparar el daño sufrido por una agresión. Cuando la agresión supera los mecanismos fisiológicos de reparación es cuando nos podemos encontrar ante efectos indeseados. Esto es más probable que ocurra con los procedimientos que afectan a la dermis reticular, como los peeling profundos, dermoabrasión mecánica y láseres resurfacing ablativos 10.
Las complicaciones más frecuentes que limitan el uso de estos procedimientos son 11:
Hiperpigmentación, relacionada con el grado de pigmentación natural preexistente, la presencia de melasma previo o la exposición solar.
Eritema prolongado, relacionado con la profundidad del procedimiento, el daño térmico, la posible infección quirúrgica y la presencia de una dermatitis de contacto o alérgica concomitante.
Acné y milio, por rotura de las glándulas sebáceas del epitelio folicular, por efectos térmicos, por el empleo de terapia oclusiva o por factores intrínsecos.
Hipopigmentación debida a sustitución del tejido fotodañado con tejido sano, incapacidad del tejido lesionado para repigmentar de forma adecuada o destrucción de la capa basal y los melanocitos. Es más difícil de solucionar y de peor pronóstico que la hiperpigmentación.
Sensibilidad e intolerancia cutánea extrema.
Cicatrices retráctiles, atróficas, hipertróficas o queloides.
Infecciones bacterianas, micóticas o virales, entre las cuales la más frecuente es la reactivación del herpes simple.
Como norma general, cuanto más profunda es la intervención, mayor riesgo de efectos secundarios. De hecho, con un peeling superficial, el paciente se puede incorporar a su vida normal al día siguiente, mientras que un peeling medio tarda una media de 7 días en reepitelizar.
Estas posibles complicaciones, unidas al riesgo y dolor del procedimiento en sí, la necesidad de un cuidado exhaustivo de las heridas y el tiempo de inactividad laboral que requieren estas técnicas han hecho que cada vez se tienda a utilizar procedimientos menos agresivos (peeling superficiales o láseres resurfacing no ablativos). No obstante, incluso en estos procedimientos será necesaria una correcta selección del paciente, realizando una exhaustiva anamnesis y teniendo en cuenta varias contraindicaciones y/o precauciones para evitar efectos colaterales. Basándose en la información obtenida durante la anamnesis y teniendo en cuenta la edad del paciente, su tipo de piel, problema, expectativas, etc., se decide el procedimiento 12. Como regla general, cuando es la primera vez, se debe tener más en cuenta el tipo de piel que el grado de fotoenvejecimiento. Consideramos prudente comenzar por procedimientos poco invasivos (peeling superficiales, láser no ablativo) y en función de los resultados y las expectativas del paciente incrementar el intervencionismo con técnicas más agresivas. Es preferible realizar varios peeling de intensidad media (cada 5-6 meses) a sólo uno profundo. Igualmente, la aplicación repetida de un peeling superficial (a intervalos mensuales) hace que el resultado final sea idéntico a uno medio.
Centraremos la anamnesis en los siguientes aspectos:
1.Antecedentes personales, prestando especial interés a:
Fotosensibilidad. Tras estos procedimientos pueden agudizarse los problemas de fotosensibilidad o dermatosis fotosensibles.
Alergias o intolerancias. Sensibilidad o intolerancia a los productos empleados. Es recomendable un periodo de adecuación previo, en el que el paciente se aplique la sustancia a concentraciones inferiores en su domicilio en las semanas previas al peeling. Es pertinente averiguar también si el paciente es alérgico a alguno de los ingredientes de los productos del peeling.
Enfermedades del colágeno o enfermedades autoinmunes. Existe escaso conocimiento acerca de los posibles efectos. No se recomienda efectuar un procedimiento de dermoexfoliación en estos casos.
Infecciones virales. Cualquiera de las técnicas pueden ocasionar un brote de herpes en pacientes que lo han presentado anteriormente. Las verrugas deben ser criterio de exclusión.
Fármacos. Los pacientes que toman anticoagulantes tardan más en recuperarse, y en casos de dermoabrasión o peeling profundo, existe riesgo de hemorragia profusa.
Tabaco. Su consumo aumenta el periodo de reepitelización.
2.Productos o tratamientos utilizados por el paciente (debe suprimirse su uso al menos una semana antes del procedimiento):
Electrolisis.
Cera o productos depilatorios.
Implantes de sustancias de relleno.
Otros peeling superficiales o limpieza de cutis.
Productos para teñir el cabello, permanentes o alisamientos.
Maquillajes permanentes.
Ácido retinoico tópico. Se debe interrumpir la noche anterior en peeling superficial y una semana antes en el resto de procedimientos y cuando empleamos ácidos libres.
Esponjas exfoliantes o productos abrasivos o queratolíticos (peróxido de benzoilo, resorcinol).
Contraindicaciones
Pacientes con inmunosupresión primaria o secundaria.
Infección herpética activa o reciente (últimas 2 semanas).
Verrugas.
Lifting o cirugía reciente en el último mes (herida quirúrgica en estado de cicatrización).
Protección solar insuficiente. Es un requisito indispensable para cualquier paciente que desee entrar en un programa de tratamiento del fotoenvejecimiento o de cicatrices. Se debe evitar la exposición solar al menos durante 15 días.
Pacientes que reciben sesiones de rayos UVA. En estos casos, según el bronceado que presente, se debe esperar de 15 a 45 días para realizar la intervención.
Pacientes con fototipos V-VI y pacientes con antecedentes de hipo o hiperpigmentación. En estos casos realizaremos procedimientos mínimamente invasivos, porque desarrollan hiperpigmentación postinflamatoria con facilidad. Los mejores candidatos son fototipos I-III, ya que casi nunca desarrollan hiperpigmentación postinflamatoria.
Antecedentes de cicatrices hipertróficas y queloides.
Tratamiento con isotretinoína oral. Debemos esperar 6 meses tras finalizar esta terapia; sí que podemos realizar peeling con ácidos parcialmente neutralizados y con ácido salicílico.
Embarazo y lactancia. Se puede realizar el peeling con a -hidroxiácidos. Algunas mujeres han recibido tratamiento con láser o dermoabrasión sin saber que estaban embarazadas y han tenido partos sin incidencias. Aún así, la falta de estudios hace que se desaconseje su uso durante el embarazo y la lactancia.
Crioterapia en el último mes.
Erosiones o heridas faciales.
Hipersensibilidad a alguno de los componentes del preparado comercial o antecedentes personales de reacciones adversas a éstos.
Perfil psicológico inestable. Se desaconseja el uso en estos pacientes por su tendencia a expectativas y objetivos irreales o a arrepentirse tras la aplicación. Son pacientes difíciles de tratar, que generalmente quedan insatisfechos.
OTROS PROCEDIMIENTOS INTERVENCIONISTAS CUTANEOS FACIALES
Piercing
Reciben este nombre las perforaciones realizadas en la piel para insertar algún tipo de joya decorativa. El término proviene de la palabra inglesa derivada del verbo to pierce que significa taladrar, perforar, penetrar, agujerear, atravesar. Dado que no es una práctica inocua, cada vez son más numerosas las complicaciones, la mayor parte de ellas de origen infeccioso o traumático y que en algunas ocasiones suponen un riesgo importante para la salud del individuo. En los últimos años, algunas comunidades autónomas como Cataluña, Aragón, Valencia, Murcia y Navarra han aprobado leyes para la regulación de los centros donde se practican estas técnicas, así como del personal encargado. Los objetivos de esta regulación incluyen:
Condiciones higienicosanitarias de los establecimientos.
Equipo, instrumental y material utilizado.
Residuos sanitarios.
Cursos de formación para el profesional.
Vacunación de los profesionales frente a la hepatitis B y tétanos.
Consentimiento informado por parte del cliente.
Protección del menor, que debe ir acompañado de un adulto y con una autorización de su representante o tutor.
Autorizaciones e inspecciones sanitarias.
De forma global, es necesario que el piercing se realice bajo condiciones asépticas, con instrumental estéril y material desechable, ya que enfermedades como el sida y las hepatitis B, C, D o G pueden trasmitirse por la reutilización del material. Se desaconseja el uso de pistolas porque no se esterilizan adecuadamente y porque pueden causar desgarros en el tejido en zonas que no sean los lóbulos de las orejas.
La técnica de la perforación requiere un conocimiento exhaustivo de la zona anatómica, para evitar la manipulación quirúrgica de vasos, nervios u otros tejidos que impliquen un mayor riesgo de hemorragia, cicatrización anormal y otras complicaciones. Antes de la realización del piercing es importante recoger una pequeña historia clínica y, sobre todo, determinar si hay datos de cicatrización anormal, infecciones cutáneas frecuentes, posibles alergias de contacto, enfermedades e intervenciones quirúrgicas previas importantes (prótesis valvulares u ortopédicas), así como informar al futuro portador, y recoger su consentimiento del desarrollo de la técnica y de sus posibles complicaciones.
Generalmente, la perforación se realiza sin anestesia utilizando una aguja de calibre 12 a 18, tras la cual se inserta la pieza decorativa. El uso de los antisépticos y anestésicos locales debe regirse por las normas habituales, teniendo en cuenta fundamentalmente los riesgos de alergia. La aguja o catéter deben ser estériles y el adorno (anillo, bola, arco, etc.) debe además estar fabricado con material con bajo riesgo de sensibilización. Se recomienda que estas piezas sean de acero quirúrgico, titanio, niobio u oro de 14 quilates (58,3 % de oro) o 18 quilates (75 % de oro), con el fin de evitar reacciones al níquel o al latón. La Unión Europea ha editado una normativa para limitar la cantidad de níquel que deben contener los objetos que se introducen en la piel, que debe ser inferior al 0,05 %. Sin embargo, los controles demuestran que en uso cotidiano se emplean aceros con un 10-15 % del níquel, por lo que no se recomiendan los piercing de acero en la primera perforación. Tras su colocación en estas condiciones será necesario el lavado antiséptico de la zona al menos dos veces al día, girando al mismo tiempo la pieza que se ha colocado en varios sentidos. Para los orales se empleará un enjuague antibacteriano, a ser posible sin alcohol, después de comer o fumar y un antiinflamatorio en el caso de que la hinchazón sea muy incómoda.
Tatuaje
Consiste en la inserción de pigmento en la piel en la zona dérmica. Por el contario, el pseudotatuaje consiste en la aplicación sobre la piel de pigmentos que impregnan la capa más superficial, y se mantienen hasta que ésta se elimina, aproximadamente 3 o 4 semanas. En la técnica del tatuaje se utilizan equipos eléctricos o dermógrafos con cabezales para una o varias agujas, cuyo diámetro oscila entre 0,25 y 1,75 mm. La aguja va depositando el pigmento a una profundidad aproximada de entre 1 y 2 mm. El grosor del dibujo dependerá de la velocidad en el recorrido de la aguja, que ha de ser constante, y del número de veces que se recorra el mismo trayecto. Con la cicatrización posterior, la epidermis cubre al pigmento, y se logra el efecto cosmético deseado. Los pigmentos deben ser inertes, esto es, sin capacidad de crear reacciones alérgicas. Pero algunos colores no se pueden obtener si no es a partir de sustancias con capacidad sensibilizante.
Aunque la micropigmentación se considera permanente, la calidad del pigmento disminuye en el plazo de 1 a 3 años, y puede llegar al borramiento total dependiendo del tipo de pigmento y de factores de índole personal. En este caso, un retoque somero suele devolver con facilidad el aspecto original.
La micropigmentación cosmética o tatuaje, esto es, el implante de partículas de pigmento de distinta tonalidad dentro de la dermis puede ser, según su finalidad, de varios tipos:
Tatuaje artístico o decorativo. Cuando se representan pequeños dibujos, como estrellas, lunares, pulseras, flores, pájaros y otras imágenes simbólicas en distintas partes del cuerpo.
Tatuaje estético. Se pretende un embellecimiento cuando se tatúa el perfil de los labios para modificar o acentuar su forma, o la línea de las cejas o párpados para resaltar la mirada. Esta finalidad estética se mezcla con la reparadora cuando además de embellecer se pretende mejorar la calidad de vida y el aspecto de personas con lagrimeo excesivo o alergia a los cosméticos de los párpados, en las que el maquillaje no es posible; pacientes con alteraciones articulares o neurológicas que les impiden maquillarse por sí mismas, o individuos con dermatosis de frecuente repercusión psíquica, como vitíligo o alopecia de pestañas.
Tatuaje reparador. Cuando se intenta camuflar zonas de piel alteradas para que parezcan naturales y sanas, la finalidad es reparadora. Un ejemplo de esta indicación es la creación, a través de la micropigmentación, de una nueva areola mamaria en la reconstrucción del seno tras una mastectomía, o en la coloración de una cicatriz más blanca que la piel que la rodea, o el oscurecimiento de una zona estable de vitíligo, o la reconstrucción por delineado de los pelos, de una ceja alopécica por una intervención quirúrgica, alopecia areata o traumatismo, o el perfilado de unos labios alterados por una quemadura o cirugía por cáncer.
Hacer tatuajes es mucho más fácil que eliminarlos. Diferentes tipos de láseres, como el Q-switched o el de rubí, pueden conseguirlo mediante sesiones repetidas, ya que la luz del rayo láser actúa sobre la piel pigmentada (p. ej., el carbón del tatuaje), sin afectar a la circundante. Esta forma específica de actuar se conoce como fototermolisis selectiva. Sin embargo, los colores brillantes, como el rojo o el verde, son a veces resistentes al tratamiento. La dificultad aumenta si se tiene en cuenta que en la mayoría de las ocasiones se desconoce la composición del tatuaje.
Otras opciones son la escarificación, criocirugía, electrocoagulación, dermoabrasión y extirpación quirúrgica que obviamente, dejan en lugar del tatuaje una cicatriz más o menos evidente. Ésta no debe recordar la forma del tatuaje, pues dejar una cicatriz similar, que lo recuerde y evidencie, no cumpliría los objetivos del paciente 13.
COMPLICACIONES INFECCIOSAS TRAS INTERVENCIONES DE DERMOEXFOLIACION FACIAL
Cualquier procedimiento dermatológico relacionado con el rejuvenecimiento facial y el tratamiento de lesiones cicatrizales en la cara produce una exfoliación de las capas más superficiales de la piel, por lo que motiva una pérdida de la integridad cutánea que produce una interrupción de la barrera protectora facial y aumenta la predisposición a la infección durante el periodo postoperatorio, hasta la restitución completa de la superficie epidérmica.
Aunque las infecciones no son complicaciones habituales de los procedimientos quirúrgicos dermatológicos, no es excepcional que ocurran tras intervenciones como extirpaciones de lesiones y cierre del defecto resultante mediante suturas directas, plastias o colgajos locales e injertos cutáneos, biopsias diagnósticas, quimioexfoliación, dermoabrasión y láser.
Los factores de riesgo, tanto medioambientales como del propio paciente, que intervienen en el desarrollo de infecciones los podemos dividir en tiempo de intervención, tiempo de estancia en el hospital, uso de antisépticos, tipo de técnica quirúrgica, estado nutricional del paciente, edad del paciente, ingesta concomitante de medicamentos (corticoides o inmunosupresores) y estado inmunitario del paciente (inmunosupresión). Por otra parte, no es infrecuente que pacientes absolutamente sanos presenten infecciones postoperatorias sin que en ellos medie ningún factor de riesgo tras ser sometidos a procedimientos relativamente simples.
Las manifestaciones clínicas que pueden presentarse tras una infección cutánea postoperatoria son muy variables, ya que el agente causal puede ser tanto una bacteria como un virus, hongos o parásitos. Curiosamente, también puede ocurrir una similitud clínica frente a diferentes etiologías.
La mayoría de las infecciones son localizadas y autolimitadas, pero a veces pueden ocurrir alteraciones sistémicas y llegar a ocasionar graves problemas al paciente, y pueden desencadenar una sepsis generalizada que pondría en peligro la vida. Está consensuado que, en algunos casos, la profilaxis antimicrobiana reduce el riesgo de infección postopetatoria.
Por todo ello, es necesario hacer un esfuerzo que conduzca al mejor conocimiento de la clínica de los posibles procesos infecciosos que tras intervenciones médicas (quirúrgicas o no quirúrgicas) conlleven a una pérdida de sustancia y promover un procedimiento diagnóstico adecuado que permita identificar al agente patógeno causal para instaurar, de forma rápida y precisa, el tratamiento más adecuado. Siempre se debe informar y advertir a los pacientes de que por muy insignificante que sea el proceso, siempre existe la posibilidad de infección.
Infecciones bacterianas
La posibilidad de una infección bacteriana tras realizar un rejuvenecimiento cutáneo con láser oscila entre el 7,6 y el 12 %, sobre todo entre el tercer y el duodécimo día tras la intervención. En otros actos quirúrgicos, como biopsias escisionales, cirugía de Mohs o estiramientos cutáneos faciales, la tasa de infección es del 0,3 %, considerablemente más baja 14.
Desde el punto de vista clínico pueden ocurrir desde lesiones eritemato-edematosas, pustulosas y muy supurativas hasta un síndrome de shock tóxico 15:
Staphylococcus aureus y Pseudomonas aeruginosa son las bacterias más comúnmente aisladas tras procesos de exfoliación cutánea, sobre todo después del uso del láser de rejuvenecimiento 16-18. También pueden observarse infecciones por otros microorganismos gramnegativos 19, aunque son mucho menos frecuentes. El hecho habitual de que estas infecciones sean polimicrobianas, pudiendo participar varios agentes patógenos, favorece la exacerbación de otras infecciones, como la reactivación del VHS.
En relación con el uso de profilaxis antibiótica tras tratamientos de dermoexfoliación cutánea, hay discrepancias sobre su necesidad. La cloxacilina es el antibiótico de primera elección, pues es muy eficaz frente a microorganismos grampositivos, especialmente S. aureus, que es el patógeno más común 20. También se aconseja el uso de ciprofloxacino como tratamiento de primera línea de profilaxis antibiótica 14, aunque esto ha creado controversias y varios estudios demuestran que el uso de profilaxis antibiótica no disminuye la incidencia de infección 21 y puede aumentar la incidencia de resistencias y de colonización candidiásica 14,22. Aunque los antibióticos tópicos se aplican con cierta frecuencia sobre las zonas tratadas, la posibilidad de riesgo de dermatitis de contacto, sobre todo tras dermoexfoliación con láser, hace que algunos clínicos desaconsejen su uso 20.
La presencia de una bacteriemia tras dermoexfoliación en el 0,7 % de los casos tratados con láser hace que otros autores 23,24 recomienden profilaxis antibiótica para prevenir endocarditis en pacientes de alto riesgo 25, aunque, por el contrario, otros consideran que el riesgo de endocarditis tras cirugía cutánea es tan bajo que el uso de profilaxis antibiótica no estaría indicado 24.
Infecciones virales
La reactivación de la infección latente por el VHS-1 es una de las complicaciones que deben tenerse en cuenta tras los diferentes procesos quirúrgicos cutáneos 26. Los porcentajes de reactivación del VHS-1 tras dermoabrasión, dermoexfoliación química y láser de rejuvenecimiento son, aproximadamente, de entre el 0 y el 9,4 % 26. La infección ocasiona problemas al paciente, ya que dificulta la curación, aumenta el riesgo de infección bacteriana secundaria y causa cicatrices permanentes 15. En la mayoría de los casos, la infección ocurre en pacientes con historia previa de VHS, y alcanza la cifra del 33 %, mientras que la reactivación sólo aparece en un 5 % de los pacientes sin historia de infección herpética 26. También pueden aparecer episodios de primoinfección por el VHS-1 15.
Las manifestaciones clínicas son variadas. La mayoría se manifiesta durante la primera semana poscirugía y su diagnóstico es difícil, ya que tan sólo se observan eritema y erosiones sin apenas observarse las típicas vesículas de distribución herpetiforme, debido a la pérdida del epitelio 15,25. Sin embargo, siempre están presentes los signos sugestivos de infección por el VHS-1, como dolor y sensación de picor.
El tratamiento oral con antivirales, como aciclovir, famciclovir o valaciclovir, durante una semana es normalmente efectivo contra la infección 15. La profilaxis antiviral VHS puede disminuir la incidencia de infección herpética tras procesos de dermoexfoliación cutánea en pacientes tanto con historia previa de VHS como sin ella 22.
Infecciones fúngicas
Aunque puede haber contaminación por múltiples especies fúngicas, Candida albicans es la que con más frecuencia se aísla 16,17 tras el uso de láser de rejuvenecimiento, dermoabrasión y tratamientos del cáncer cutáneo mediante curetaje y electrocoagulación o escisión de la lesión y cierre del defecto resultante mediante plastias locales o injertos 15.
El porcentaje de infección fúngica tras estos procedimientos oscila entre el 1 y el 3 % 3,8, y la tasa de infección es mayor entre los pacientes que ya habían recibido profilaxis antibiótica. Las manifestaciones suelen ocurrir en las primeras 2 semanas y la clínica no suele ser la habitual, sino que se manifiesta por la presencia de picor, eritema, pústulas y vesículas 17.
El tratamiento con antifúngicos tópicos y en algunos casos también orales, suelen resolver las lesiones en unas 2 semanas. La profilaxis antifúngica raramente se ofrece a los pacientes que se someten a dermoexfoliación cutánea, excepto en los que exista alto riesgo de infección (inmunosupresión, presencia de candidiasis vaginal).
Infecciones por parásitos
La infección por parásitos tras el uso de láser de rejuvenecimiento, dermoabrasión y tratamientos del cáncer cutáneo es anecdótica, sólo se conoce un caso de leishmaniasis cutánea tras escisión de un carcinoma basocelular nasal 15.
EPIDEMIOLOGIA DE LA INFECCION POR VHS-1: PORCENTAJES DE SEROPOSITIVIDAD, ELIMINACION ORAL Y HERPES LABIAL
Importancia de los herpesvirus
Los herpesvirus son virus ADN con una cápside de simetría icosaédrica y provistos de membrana de envoltura 27. En conjunto infectan a un amplio espectro de especies del reino animal y hasta la actualidad son ocho los que se han descrito como causantes de patología humana: los VHS-1 y VHS-2, el virus varicela-zóster (VVZ), el citomegalovirus (CMV), los virus herpes humanos tipos 6 (VHH-6) y 7 (VHH-7), el virus de Epstein-Barr (VEB) y el virus herpes humano tipo 8 (VHH-8) 28. Existe un virus relacionado con ellos, el denominado herpes B, que es enzoótico en ciertas especies de simios y ha estado implicado en algunos casos de infecciones mortales en seres humanos tras contacto con animales infectados 29. La clasificación de los VHH en función de sus características estructurales se recogen en la tabla 7.
Estos virus presentan dos propiedades esenciales de cara a su supervivencia en el hospedador humano. De una parte, son capaces de persistir en éste indefinidamente, adoptando un modelo dual de latencia/persistencia. De otra, pueden reactivarse a partir de los focos de latencia, originado nuevas infecciones activas provocando entonces las denominadas recurrencias o reactivaciones 30.
Espectro clínico
Por el interés que reviste de cara a la profilaxis, nos centraremos deliberadamente en las infecciones asociadas a la infección por los VHS. Los VHS-1 y VHS-2 producen diversas infecciones que afectan a las superficies cutaneomucosas, al sistema nervioso central y en ocasionas a algunas vísceras 31-33. Las manifestaciones clínicas y la evolución de las lesiones por el VHS dependen del lugar anatómico de la infección, la edad, el estado inmunitario del huésped y del tipo antigénico del virus 34. Los primeros episodios de la enfermedad, especialmente en la infección primaria suelen acompañarse de signos y síntomas generales, afectan a zonas mucosas y no mucosas. En la primoinfección, la duración de los síntomas es mayor, el virus se aísla de manera más prolongada a partir de las lesiones y las complicaciones son más frecuentes que en los episodios recidivantes 35. Los dos tipos pueden originar infecciones orofaciales y genitales, que si bien desde el punto de vista clínico son indiferenciables, presentan divergencias en cuanto a su capacidad de reactivación. En este sentido, las infecciones orofaciales por el VHS-1 recidivan con mayor frecuencia que las ocasionadas por el VHS-2 36. En la tabla 8 se exponen diferentes focalidades clínicas ocasionadas por estos dos herpesvirus.
Epidemiología de la infección por el VHS-1
De acuerdo con un criterio epidemiológico, la transmisión de la infección por el VHS-1 se produce a través del contacto tanto con las lesiones ulcerosas activas como con personas asintomáticas que eliminan el virus.
Determinados abordajes clínicos sostienen que la administración oral de antivirales antes de la dermoexfoliación cutánea solamente debe prescribirse a los pacientes con historia de herpes labial sintomático recurrente. Sin embargo, la evidencia científica ha
probado que los antecedentes del paciente no constituyen un parámetro fiable para establecer el riesgo de reactivación del VHS-1. En este sentido, resulta de utilidad conocer que los estudios seroepidemiológicos establecen que la prevalencia de la infección por el VHS-1 aumenta gradualmente desde la infancia hasta la edad adulta, y en determinadas series internacionales alcanza porcentajes cercanos al 90 % y que en nuestro entorno el grupo de De Ory et al 37 establece para mujeres en rango etario de 35-55 y una prevalencia del 84 % (IC 95 %; 76,9-89,3). La seroprevalencia depende del nivel socioeconómico y del área geográfica y, en países en desarrollo, con bajo nivel socioeconómico, la seroconversión acontece de forma temprana, mientras que en los países con alto nivel socioeconómico la infección se adquiere de forma tardía 38.
La mayoría de las primoinfecciones por el VHS-1 son asintomáticas 39, aunque la manifestación clásica de la infección primaria es la gingivoestomatitis herpética, que se caracteriza por la presencia de lesiones dolorosas en la encía, los labios, la mucosa labial y el paladar blando. Posteriormente, el virus establece una infección latente en las neuronas de los ganglios sensitivos. De hecho, se ha demostrado la persistencia y la latencia del virus en los ganglios trigeminal, facial y vestibular 40,41.
Bajo determinadas circunstancias, el virus se reactiva desde la forma latente, y causa infecciones recurrentes. Una variedad de estímulos puede desencadenar la reactivación del virus latente, y pueden citarse, entre otros, el estrés emocional o físico, la fiebre (herpes febril), la menstruación (herpes menstrual), el uso de corticoides, la exposición a la luz ultravioleta (herpes solar), el láser (dermocosmética o cirugía plástica), la afectación tisular mediante traumatismo cutáneo o de los ganglios y la inmunodepresión 42.
En personas infectadas por el VHS-1, la frecuencia de recurrencias sintomáticas en la cavidad oral es variable, con un rango de entre 0 y 12 episodios al año 43. Además, hay una escasa correlación entre el estado serológico y los antecedentes de historia de herpes labial de una persona. Así, en un estudio reciente, Gilbert y McBurney 44 demostraron que el 39 % de los individuos seropositivos para el VHS-1 negaron cualquier antecedente de brotes previos. Por tanto, si la decisión respecto de la administración profiláctica de antivirales en la dermoexfoliación cutánea tomara en consideración la historia, muchos pacientes con riesgo de tener enfermedad recurrente estarían desprotegidos 1. Dada la elevada tasa de seroprevalencia del VHS-1 en la mayoría de la población adulta mundial, la utilización de las pruebas serológicas con la finalidad de iniciar el tratamiento antiviral profiláctico no es solamente irrelevante, también requiere tiempo y resulta caro 1.
En algunos estudios muy recientes, como los de Sacks et al 45 y de Da Silva et al 46 se ha demostrado que la eliminación asintomática del VHS-1 por vía salival ocurre de forma frecuente y que esta eliminación contribuye a la transmisión del VHS-1 a otras personas. Estos últimos autores han evaluado la relación entre la recurrencia sintomática y la presencia del virus en la saliva. Los resultados obtenidos mostraron que la eliminación del VHS-1 ocurre de forma independiente de la recurrencia sintomática del herpes labial. También se demostró en esta serie que no hubo diferencias estadísticamente significativas en relación con la frecuencia de reactivación del VHS-1 en la cavidad oral entre el grupo con historia previa de recurrencias sintomáticas de herpes labial y el grupo sin antecedentes de historia de herpes labial. Estos resultados fueron congruentes con las aportaciones previas de Scout et al 47 y de Youssef et al 48.
Según lo expuesto, otro posible riesgo de administrar profilaxis antiviral solamente a los pacientes con antecedentes de historia de herpes labial, es la posibilidad de infección secundaria a la eliminación oral asintomática del VHS-1. Durante el postoperatorio de la dermoexfoliación cutánea es casi inevitable la exposición del tejido desepitelizado alrededor de la boca al virus, lo que puede dar lugar a lesiones faciales 1.
REACTIVACION DEL VHS-1 EN EL CONTEXTO DE LA DERMOEXFOLIACION CUTANEA
Antes de la comercialización del aciclovir, los especialistas que realizaban las técnicas de dermoexfoliación cutánea carecían de un fármaco específico para el tratamiento de la infección por el VHS-1. En este sentido, los pacientes que presentaban antecedentes de esta infección eran excluidos como candidatos para someterse a las referidas técnicas. La disponibilidad de los antivirales permite que muchos pacientes que anteriormente eran excluidos como candidatos a este tipo de intervenciones, actualmente se puedan beneficiar de ellas 49.
La dificultad que entraña describir la incidencia real de la reactivación por el VHS-1 tras la dermoexfoliación cutánea es alta, puesto que no es plausible realizar un estudio prospectivo controlado con placebo 1,4. En una revisión realizada por Rapaport y Kramer 50 sobre los efectos de la dermoexfoliación cutánea (dermoabrasión y peeling químico) antes de la disponibilidad del aciclovir se documentó un porcentaje de reactivación por el VHS-1 del 50 % entre los pacientes con antecedentes clínicos de herpes labial.
Existen numerosas contribuciones que, desde un diseño retrospectivo, abordan la reactivación del
VHS-1 en pacientes que han seguido profilaxis antiviral tras las técnicas de dermoexfoliación cutánea, y la pionera es la serie de Perkins y Sklarew 51 que apareció hace una década. Si bien la principal dificultad a la hora de valorar estas aportaciones deriva de la heterogeneidad de los regímenes de dosificación de los antivirales disponibles, es importante enfatizar que con las técnicas de dermoabrasión y peeling químico se ha informado de un porcentaje aproximado de reactivación de un 10 % 51,52, lo cual prácticamente coincide con lo descrito en pacientes sometidos a las técnicas de láser cuyo rango oscila entre el 0 y el 9,4 % 49,53-55.
Entre las series que merecen comentarse destaca el estudio de Alster y Nanni 26 que efectuaron un seguimiento prospectivo de 99 individuos intervenidos mediante técnicas de láser. Los pacientes fueron distribuidos aleatoriamente en dos grupos, utilizando tanto la dosis de 250 mg dos veces al día como la dosis de 500 mg dos veces al día de famciclovir, comenzando el día antes de la intervención y continuando la profilaxis durantes los 10 días posteriores. Se documentó un porcentaje de reactivación del VHS-1 del 10,1 % (10 pacientes), sin diferencias significativas entre las 2 dosis. En 6 de los 10 pacientes el diagnóstico se realizó mediante cultivo viral y en los cuatro restantes el diagnóstico se basó en hallazgos clínicos. En un paciente, y pese haber instaurado el tratamiento con la dosis máxima de famciclovir (500 mg tres veces al día), se produjo una diseminación cutánea del VHS-1 con lesiones faciales generalizadas, lo cual pone de manifiesto la capacidad de difusión del virus cuando se altera la barrera epidérmica. El paciente mejoró en cuanto el tratamiento se modificó por valaciclovir, 1 g tres veces al día. El tratamiento profiláctico con famciclovir fue efectivo en el 90 % de los casos.
Otra aportación interesante publicada en el mismo año fue la realizada por Manuskiatti et al 14, quienes no documentaron ningún caso de reactivación por el VHS-1 en los 356 pacientes con profilaxis antiherpética y sometidos a la técnica de láser CO2 facial. Se comenzó la profilaxis antiviral con valaciclovir 500 mg dos o tres veces al día o con famciclovir 250 mg dos veces al día 3 días antes de la intervención y se prosiguió con las mismas 7 días más tarde.
En el ámbito del empleo exclusivo de valaciclovir, Gilbert y McBurney 44 realizaron un estudio en el que incluyeron a 84 sujetos sometidos a distintas técnicas de dermoexfoliación cutánea. Los pacientes fueron distribuidos aleatoriamente de tal manera que el primer grupo (41 pacientes) recibió valaciclovir 500 mg dos veces al día el día anterior a la intervención y el segundo grupo (43 pacientes) recibió valaciclovir 500 mg dos veces al día el mismo día de la intervención. La duración de la profilaxis fue de 14 días y se hizo un seguimiento a los pacientes durante 21 días. Ningún paciente desarrolló reactivación del VHS-1 durante el postoperatorio, y el valaciclovir fue efectivo en el 100 % de los casos.
En el estudio publicado en 2002 por Beeson y Rachel 56, se incluyó a 120 pacientes sometidos a la técnica de láser CO2, y se distribuyeron aleatoriamente para recibir valaciclovir 500 mg dos veces al día durante 10 días o la misma dosis durante 14 días, comenzando la profilaxis en ambos casos el día previo a la intervención. De forma preoperatoria, se documentó el estado serológico de los pacientes y se realizaron cultivos celulares para determinar la exposición previa al VHS y la presencia del virus. En un 70 % de los pacientes no hubo antecedentes de historia de infección por el VHS-1, a pesar de tener una serología positiva. En este estudio, los resultados fueron congruentes con estudios previos, ya que ningún paciente desarrolló primoinfección o recurrencia por el VHS-1 durante los 6 meses de seguimiento, y el valaciclovir fue eficaz en el 100 % de los casos.
DIAGNOSTICO CLINICO DEL HERPES FACIAL COMO COMPLICACION TRAS PROCEDIMIENTOS DE DERMOEXFOLIACION CUTANEA FACIAL
El diagnóstico clínico del herpes facial tras procedimientos de dermoexfoliación cutánea es difícil, ya que las manifestaciones clínicas son muy diferentes a las que habitualmente ocurren en procesos ocasionados por el VHS. Se fundamentará en la historia clínica y en la presencia de unos síntomas clínicos tanto objetivos como subjetivos 15.
La primoinfección herpética tras procedimientos de dermoexfoliación, aunque es excepcional, puede ocurrir. Se presenta de 3 a 5 días postintervención, dando lugar a un cuadro de fiebre alta e irritabilidad. Se observa presencia de eritema y edema intenso con exudación e intenso dolor local. La visualización de vesículas sería excepcional. Hay adenopatías submaxilares o cervicales, bilaterales y dolorosas. El cuadro se resuelve favorablemente en 10-15 días.
La reactivación de la infección latente por el VHS-1 tras los diferentes procesos quirúrgicos cutáneos es una complicación no infrecuente que hay que tener en cuenta. La posibilidad de que ocurra oscila entre el 0 y el 9,4 %. La infección ocasiona bastantes problemas al paciente, ya que dificulta la curación, aumenta el riesgo de infección bacteriana secundaria y produce cicatrices permanentes 22. La reactivación puede ocurrir hasta en un 33 % de los casos con antecedentes previos de infección herpética, mientras que si estos antecedentes no existen, sólo puede ocurrir, como máximo, en un 5 % de los pacientes intervenidos 13. Por lo tanto, a todos los pacientes que se vayan a someter a los diversos procedimientos de dermoexfoliación cutánea hay que hacerles una historia detallada, profundizando en la búsqueda de antecedentes de infección herpética facial.
Las manifestaciones clínicas son variadas. La mayoría se manifiestan durante la primera semana poscirugía y su diagnóstico es difícil. Se presenta como un herpes facial diseminado pero sin vesículas, ya que hay una destrucción epidermodérmica completa. Tan sólo se observan eritema y erosiones. Sin embargo, siempre están presentes los signos subjetivos de infección por el VHS-1, como dolor y sensación de picor 26.
El diagnóstico diferencial hay que realizarlo, fundamentalmente, con una dermatitis de contacto de origen alérgico a algunas de las sustancias empleadas en el procedimiento quirúrgico o durante las curas posteriores; también con otras infecciones de origen bacteriano o micótico que ya se han comentado.
DIAGNOSTICO VIROLOGICO DE LA INFECCION POR EL VHS-1
Las presentaciones clínicas mucocutáneas en pacientes sometidos a dermoexfoliación cutánea, pueden ser muy anodinas. Por ello resulta de interés conocer la disponibilidad que ofrece el diagnóstico virológico en este contexto.
Desde un punto de vista global se pueden emplear tanto métodos de diagnóstico indirecto (basados en la detección de anticuerpos [Ac] en muestras de suero) como directo (detectando la presencia del virus o de alguno de sus componentes: básicamente genoma y antígenos).
Los métodos indirectos, si bien son útiles para efectuar estudios seroepidemiológicos como los que se han comentado en el correspondiente apartado, presentan poca utilidad diagnóstica debido fundamentalmente a su demora en ofrecer información relevante. Los Ac de la clase IgM son los primeros que se producen tras la primoinfección y a continuación les siguen los de la clase IgG. Por lo general, estos últimos permanecen elevados de por vida, mientras que los primeros se suelen detectar durante unos 4 meses, si bien existe cierta variabilidad en función de la metodología de laboratorio que se emplee para su determinación. En las reactivaciones herpéticas tiene lugar sólo una elevación de las IgG, por lo cual la utilidad de la serología se circunscribe al diagnóstico de las primoinfecciones (aparición de IgM) y a los referidos estudios seroepidemiológicos (seropositividad o no en IgG como indicador de infección pasada). Puede resultar de utilidad al clínico conocer que los métodos comerciales al uso pueden incorporar como soporte antigénico recombinantes de glucoproteínas específicas del VHS-1 (como las G1) que permiten, en consecuencia, documentar mediante serología Ac dirigidos frente al VHS-1.
Los métodos de diagnóstico directo son fundamentalmente tres. En primer término, los cultivos celulares convencionales, entre los que se incluyen las líneas MRC-5 (fibroblastos de pulmón fetal humano), Vero, Hep-2 y RD. En ellos se objetiva el efecto citopático de los VHS al cabo de pocos días. Esta estrategia diagnóstica puede acelerarse si se inocula la correspondiente muestra sobre una monocapa de células susceptibles que se han hecho crecer previamente sobre un portaobjetos circular (técnica de shell vial), con posterior detección de la presencia del virus mediante una tinción con Ac monoclonales específicos.
En segundo lugar, hay que detectar la presencia de antígenos virales en muestras con contenido celular procedentes de lesiones cutáneas o vesículas, que se pueden poner de manifiesto mediante técnicas de enzimoinmunoensayo o de inmunofluorescencia. Su ventaja reside en que se trata de técnicas de diagnóstico rápido que permiten obtener resultado en un plazo breve (< 2 h) tras su recepción en el laboratorio.
En tercera instancia, se sitúan los métodos de detección genómica, entre los que destacan los basados en amplificación mediante la reacción en cadena de la polimerasa (PCR).
Mención aparte merecen algunas tinciones que no pertenecen al ámbito propio de la virología, que son bien conocidas por los citólogos y los anatomopatólogos y cuya finalidad es evidenciar células infectadas por herpesvirus de modo genérico. Las muestras consisten en raspado de las lesiones y las metodologías de tinción abarcan desde el Wrigth, Giemsa, Tzanck o Papanicolau, que revelan células gigantes e inclusiones intranucleares.
Las estrategias de diagnóstico virológico constituyen un complemento que aporta esencialmente especificidad al diagnóstico clínico y que resultan determinantes en los casos en los que la expresividad clínica es confusa o atípica.
CONSENSO DE LA PROFILAXIS ANTIHERPÉTICA, INTERVENCIONES DE DERMOEXFOLIACION FACIAL
En qué pacientes
Las consecuencias de la infección por el VHS en un paciente sometido a una técnica de dermoexfoliación, consistentes habitualmente en cicatrices y alteraciones de la pigmentación, y más raramente en diseminación herpética 16,54,57, justifican la profilaxis antiherpética en todos los pacientes, con un tratamiento antiviral efectivo frente al VHS-1, independientemente de la historia de brotes previos de la enfermedad, o de la situación serológica que aporte.
Los estudios que han valorado la acción preventiva del uso de antivirales, 1 o 2 días previos a la intervención, y de 5 a 14 días después de ésta, han demostrado la eficacia de esta medida 56,58.
En la actualidad la práctica clínica ya se aproxima a esta conclusión, aunque no de forma rotunda. En la encuesta realizada a 177 dermatólogos de forma aleatoria expuesta anteriormente se evidencia el amplio uso actual de esta profilaxis en España.
Fármacos antiherpéticos
Las opciones para el tratamiento de las infecciones por herpesvirus (VHS y VVZ) se han incrementado en las dos últimas décadas gracias a la incorporación de nuevos antivirales que han mejorado las características farmacocinéticas del aciclovir. El valaciclovir, el famciclovir y la brivudina consiguen su efecto antiviral a través de la inhibición del ADN viral 59,60.
Desde su incorporación en 1983, el aciclovir ha sido el fármaco antiviral más prescrito en el mundo. Este fármaco tiene actividad antiviral in vitro frente al VHS, VVZ, VEB, CMV y VHH-6 61.
El aciclovir es análogo de la 29-desoxiguanosina y, para ser activo, primero debe ser fosforilado por las timidincinasas (enzimas virales específicas) a aciclovir monofosfato, que a su vez se convierte, a través las enzimas celulares, en su forma activa, el aciclovir trifosfato. Este último se encuentra a concentraciones superiores entre 40 y 100 veces en las células infectadas por el VHS que en las células no infectadas por este virus. El producto final inactiva el ADN polimerasa viral, que conduce a la inhibición completa e irreversible de la síntesis del ADN viral 62.
Aunque el aciclovir ha sido seguro y bien tolerado durante más de 20 años, su utilización está limitada por su baja biodisponibilidad (15-20 %), lo que se traduce en una administración frecuente del fármaco (de 3 a 5 veces al día) acompañado de dosis elevadas. Este esquema de dosificación causa un mal cumplimiento por parte del paciente, incluso con pautas cortas de tratamiento, lo que lleva asociado fracasos terapéuticos 63,64. Por este motivo se han desarrollado nuevos fármacos que poseen un esquema terapéutico más cómodo.
El valaciclovir, profármaco de aciclovir, se absorbe rápidamente y se convierte en el hígado e intestino, por acción de la enzima, valaciclovir hidrolasa, en aciclovir trifosfato, que es el compuesto activo. La biodisponibilidad relativa del aciclovir es entre 3 y 5 veces mayor tras la administración de valaciclovir, con un porcentaje de biodisponibilidad absoluta de entre el 54 y el 70 %. Las concentraciones sanguíneas de aciclovir tras la administración oral de valaciclovir son mayores que las de penciclovir tras la administración oral de famciclovir y equiparables a las del aciclovir administrado por vía intravenosa. La actividad antiviral, la seguridad y el perfil de resistencias (de entre el 0 y el 0,6 % 65 en personas inmunocompetentes) son idénticos a los del aciclovir.
El valaciclovir está indicado para el tratamiento del herpes zóster (1 g tres veces al día durante 7 días), para el tratamiento de las infecciones por VHS así como en tratamiento supresor de las infecciones por VHS (500 mg una vez al día).
Debido al régimen terapéutico más cómodo del valaciclovir (1, 2 o 3 veces comparado con cinco veces del aciclovir), este fármaco es el sustituto del aciclovir en el tratamiento oral de las infecciones por VHS o VVZ en personas inmunocompetentes68.
El famciclovir, profármaco del penciclovir, es bien absorbido y se convierte rápidamente en penciclovir en el hígado e intestino. La biodisponibilidad del famciclovir es de un 75 % comparada con un 5 % del penciclovir 67. Al igual que ocurre con el aciclovir, el penciclovir es fosforilado mediante la timidincinasa viral y las enzimas celulares a la forma activa trifosfato. A diferencia del aciclovir trifosfato, el penciclovir trifosfato tiene una semivida intracelular más prolongada; sin embargo, es menos potente a la hora de inhibir la replicación del ADN viral 68.
El famciclovir está indicado para el tratamiento del herpes zóster (250 mg tres veces al día durante 7 días, o 750 mg una vez al día) y para el tratamiento del herpes genital, pero carece de indicación frente al VHS-1.
La brivudina, análogo de la timidina, posee actividad in vitro frente al VVZ. En las células infectadas por este virus, la brivudina es fosforilada a su forma activa, brivudina trifosfato, causante final de la inhibición de la replicación viral. La conversión intracelular de la brivudina en sus derivados fosforilados está catalizada por enzimas virales codificadas, las timidincinasas. La biodisponibilidad de este fármaco es de alrededor del 30 %.
Este nuevo antiherpético ha sido aprobado en varios países de la Unión Europea, entre ellos España, para el tratamiento del herpes zóster agudo en pacientes inmunocompetentes (125 mg una vez al día durante 7 días). Sin embargo, su uso está contraindicado en pacientes inmunodeprimidos, así como en los sometidos a quimioterapia antineoplásica, especialmente los tratados con 5-fluorouracilo, ya que el principal metabolito de la brivudina, el bromovinil uracilo, interfiere con el catabolismo de las pirimidinas, como el 5-fluorouracilo, pudiendo dar lugar a interacciones medicamentosas graves.
Pautas del tratamiento profiláctico
La duración de la profilaxis postoperatoria deberá tener en cuenta el periodo de reepitelización de la herida, que varía en función del método empleado: una media de 8,5 días en el resurfacing con láser de CO2; una media de 5,5 días en resurfacing con láser de Er:YAG 69-71; de 7-12 días en la quimioexfoliación 1 y de 7 a 14 días en la dermoabrasión 72.
Los dos fármacos con indicación en nuestro país para el tratamiento de la infección por VHS-1, son aciclovir y valaciclovir. Sin embargo, debido a su mejor perfil farmacocinético, valaciclovir representa la mejor la mejor opción terapéutica recomendada en la profilaxis antiherpética en intervenciones de dermoexfoliación. Las dosis de valaciclovir son de 500 mg, 2 o 3 veces al día, aunque puede aumentarse en caso necesario hasta 2.000 mg/día.
El tratamiento se debe administrar al menos 10 días, en el periodo postoperatorio, dependiendo de la profundidad del procedimiento empleado, por lo que en ciertos casos habría que prolongarlo (14 días) hasta la completa epitelización de la zona de abrasión cutánea 44,57. El comienzo de la profilaxis, independientemente del antiviral utilizado, es desde 3 días antes al procedimiento, aunque en este punto no hay consenso entre los diferentes autores, y varía entre 1 y 3 días 16,26,62,74.
FE DE ERRORES
En el artículo «Síndrome AEC (Hay-Wells)» publicado en la revista Actas Dermo-Sifiliográficas 2004;95(1):61-3, el apellido de la primera autora Hernández-Martín es erróneo, siendo el correcto Hernández-Núñez.