Historia clínica
Nuestro paciente, un varón de 56 años, acudió a la consulta por presentar placas hiperqueratósicas pruriginosas, que afectaban de forma simétrica a palmas y plantas, de 3 semanas de evolución. El paciente había presentado 7 años antes placas eritematodescamativas en tronco.
Exploración física
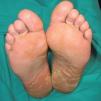
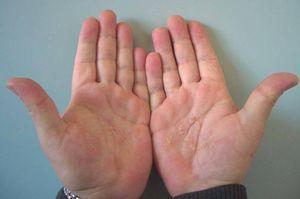
El examen físico mostró placas de aspecto hiperqueratósico con algunas fisuras dolorosas en ambas plantas (fig. 1). Asimismo, se observaba en las palmas placas simétricas de aspecto psoriasiforme pruriginosas que se acompañaban de descamación en caras laterales de los dedos sin presencia de vesículas (fig. 2). No se apreciaba afectación ungueal ni presencia de lesiones en otras localizaciones del tegumento. El resto de la exploración física fue normal.
Figura 1.
Figura 2.
Exploraciones complementarias
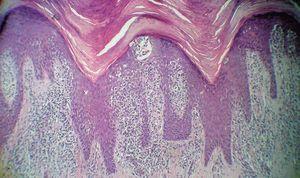
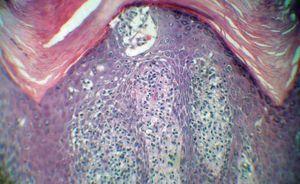
Se realizó un punch biopsia de un borde de la placa de la palma izquierda (figs. 3 y 4).
Figura 3. Tinción hematoxilina-eosina, x100.
Figura 4. Tinción hematoxilina-eosina, x200.
Histopatología
El examen histopatológico mostraba una hiperplasia epidérmica psoriasiforme, con un infiltrado en dermis de linfocitos grandes atípicos de núcleo convoluto con figuras de mitosis, exocitosis de linfocitos y exocitosis de linfocitos con formación de abscesos. El estudio inmunohistoquímico mostró positividad para CD3, CD4 y CD8 y fue negativo para CD30.
¿Cuál es su diagnóstico?
Diagnóstico
Micosis fungoides palmoplantar (MFPP).
Evolución y tratamiento
Como se ha referido anteriormente, el paciente había presentado hacía 7 años placas eitematodescamativas en el tronco cuyo diagnóstico histológico fue compatible con una micosis fungoide (MF). El estudio de extensión fue entonces negativo y se trató al paciente con PUVA; la respuesta terapéutica fue buena y el paciente se mantuvo desde entonces libre de enfermedad. La impresión diagnóstica inicial ante las nuevas lesiones palmoplantares fue de eczema. Ante el fallo terapéutico con propionato de clobetasol al 0,05 % y crema con urea, y dados los antecedentes personales del paciente, no se demoró la biopsia y se obtuvo el diagnóstico. La exploración física no mostró la presencia de adenopatías y el estudio de extensión fue de nuevo negativo. El paciente ha sido tratado con PUVA de manos y pies, con lo que las lesiones desaparecieron tras 4 meses de tratamiento y actualmente permanece sin lesiones.
Comentario
La afectación de palmas y plantas no es infrecuente en un paciente con MF generalizada y se produce en torno a un 11,5 % de los casos. La MFPP o micosis fungoides palmaris et plantaris es una variedad infrecuente de linfoma cutáneo de células T con una prevalencia del 0,6 %. Esta entidad fue clasificada por primera vez por Resnik et al en 19951. Las lesiones se localizan estrictamente en palmas y/o plantas o pueden extenderse a dedos, pies o brazos. También puede ser la forma de presentación inicial de una MF.
Las manifestaciones clínicas de la MFPP son muy variadas e incluyen placas hiperqueratósicas, placas psoriasiformes, lesiones verrucosas, dishidrosiformes, pústulas, úlceras o distrofia ungueal2,3. El diagnóstico diferencial incluye por tanto infecciones micóticas, psoriasis palmoplantar, eczema dishidrótico, verrugas, liquen plano hipertrófico, granuloma anular o eczema de contacto.
Los hallazgos histopatológicos son a menudo compatibles con una MF típica y el estudio de reordenamiento del gen TCR se utiliza en aquellos casos en los que el diagnóstico histológico es dudoso4.
El curso de la MFPP es habitualmente indolente. Las lesiones quedan confinadas al lugar de presentación inicial, aunque es posible la extensión a miembros o a tronco. En cualquier caso nunca se ha comunicado afectación extracutánea5.
Respecto al tratamiento, se incluyen diversas posibilidades entre ellas PUVA, UVB de banda estrecha, metotrexato, mostaza nitrogenada tópica, bexaroteno, radioterapia, irradiación con electrones, extirpación quirúrgica o láser CO2. Algunas comunicaciones apoyan el uso de la radiación UVA en los casos de MF en estadio de mácula o placa basándose en que resultaría efectivo en ausencia de los efectos secundarios de los psoralenos4,6.
En conclusión, la MFPP clínicamente puede emular una amplia variedad de patologías. En nuestro caso, la impresión clínica inicial fue de eczema a pesar de la historia del paciente. Fueron sus antecedentes los que hicieron que no se demorara la biopsia tras el fallo terapéutico con corticoides tópicos y crema de urea, por lo que el diagnóstico fue relativamente precoz con buena respuesta al tratamiento. Pero lo habitual es que el diagnóstico se retrase ya que esta entidad no tiene unas características clínicas específicas, lo que dificulta el diagnóstico en ausencia de lesiones de micosis fungoides en otras localizaciones, por ello se debe considerar esta posibilidad diagnóstica e incluir la biopsia cutánea en el estudio de las dermatosis palmoplantares recalcitrantes.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
Cecilia Laguna.
Servicio de Dermatología.
Hospital General Universitario de Valencia.
Avda. Tres Cruces, s/n. 46014 Valencia. España.
cecipru@comv.es
Aceptado el 15 de noviembre de 2006.