Una mujer de origen caucásico en la tercera década de la vida, con historia previa de dermatitis atópica, consultó por lesiones pruriginosas en las piernas y los brazos de varios años de evolución, cada vez más sintomáticas.
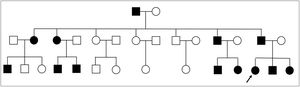
Su tío paterno presentaba lesiones cutáneas y había sido diagnosticado de liquen, pero nuestra paciente no sabía especificar qué tipo. Además, otros 11 familiares de primer y segundo grado por vía paterna tenían lesiones cutáneas que la paciente refería similares a las suyas (fig. 1: árbol genealógico en el que aparecen los familiares afectos con oscurecimiento completo, incluyendo nuestra paciente [probando]).
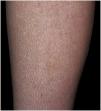
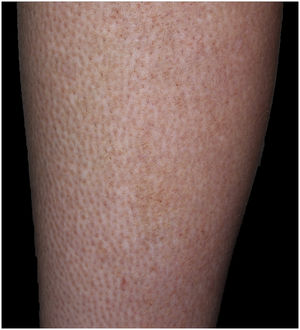
Exploración físicaSe observaban en las piernas, sobre todo en las zonas pretibiales más que en los muslos, pápulas hiperqueratósicas marronáceas con brillo en superficie, con hiperqueratosis folicular y áreas hipopigmentadas de aspecto reticular (fig. 2, imagen clínica). En los brazos solo objetivamos xerosis.
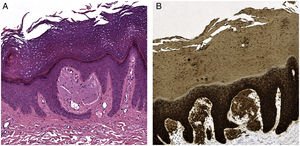
HistopatologíaUna biopsia punch de la pierna izquierda mostró una epidermis con una hiperplasia papilomatosa, vagamente verruciforme, con una gruesa hiperqueratosis compacta con paraqueratosis focal. Además, se observaron en las papilas dérmicas depósitos de material globular débilmente eosinófilo (fig. 3a, H-E ×15), rojo Congo positivo, y positivo para CK34betaE12 en el estudio inmunohistoquímico (fig. 3b, IHQ CK34betaE12 ×15).
¿Cuál es el diagnóstico?
DiagnósticoLiquen amiloide familiar.
Evolución y tratamientoEl tratamiento con tacrolimus 0,1% pomada fue ineficaz; se inició fototerapia UVBbe que no eliminó el picor. No se planteó acitretina por deseo genésico.
ComentarioLas formas más frecuentes de amiloidosis cutánea primaria localizada son la amiloidosis macular y el liquen amiloide. El liquen amiloide afecta típicamente a personas de Sudamérica, Oriente Medio y Asia; en Europa no es tan frecuente1. La mayoría de los casos son esporádicos, pero hasta el 10% son casos familiares que muestran una herencia autosómica dominante con penetrancia variable1–3. En algunas familias se han identificado mutaciones en el gen OSMR que codifica para el receptor beta de la oncostatina M (OSMRβ), un componente de dos citoquinas diferentes: el receptor OSM tipo II y el receptor de IL-311–3. Esta mutación impide la transducción de la señal al interior celular tras el estímulo de OSM o IL-31 en estos receptores extracelulares, pero se desconoce cómo este fallo en la cascada de señalización desencadenaría el prurito; en la fisiopatogenia están directamente implicados los queratinocitos, los nervios cutáneos nociceptivos y neuronas específicas del ganglio de la raíz dorsal, por lo que esta enfermedad podría ser clasificada como una neurodermitis1,2. En otras familias no se ha encontrado este tipo de mutación, lo que sugiere que esta patología es genéticamente heterogénea1,2. No hemos encontrado casos similares al nuestro publicados en España. No se han realizado estudios genéticos en casos esporádicos de liquen amiloide, cuyo origen se atribuye a la fricción repetida de la piel2.
De forma esporádica y probablemente casual, se han descrito asociaciones del liquen amiloide a varias entidades2,4. La presencia de una placa única de liquen amiloide en la región escapular o interescapular debería hacernos sospechar de una etiología secundaria del depósito del amiloide, pues aparece hasta en el 35% de pacientes afectos de síndrome de neoplasia endocrina múltiple tipo 2A y puede preceder temporalmente en años al desarrollo de un carcinoma medular de tiroides, por lo que puede ser un marcador temprano de mutación en el gen RET2,5. No parece que la mutación en el gen RET esté relacionada con la amiloidosis cutánea primaria localizada, ni siquiera en casos familiares2,3,6.
El tratamiento del liquen amiloide familiar es similar a la forma esporádica e incluye corticoides tópicos, derivados de la vitamina D y tacrolimus, fototerapia, acitretina y láser (Nd:YAG y colorante pulsado), aunque en general los resultados son poco satisfactorios2–4. Se han publicado dos casos tratados con amitriptilina, con mejoría significativa del prurito pero no de las lesiones cutáneas7. El dupilumab se ha usado con éxito, con mejoría sintomática y clínica, en un caso de liquen amiloide generalizado primario y en otro asociado a dermatitis atópica, y podría considerarse como una novedosa opción terapéutica8,9. Probablemente el mejor conocimiento genético y fisiopatológico de esta enfermedad haga que en el futuro se desarrollen nuevas terapias más específicas para esta patología2.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.