La micosis fungoide (MF) es el linfoma cutáneo de células T más frecuente, tiene una naturaleza crónica e insidiosa y recaídas frecuentes. La MF clásica evoluciona desde máculas, placas y tumores hasta eritrodermia; también se han descrito múltiples variantes clínicas. El tratamiento varía según el estadio clínico. En los iniciales se usan terapias dirigidas a la piel, entre las que la fototerapia es de primera línea1. Las terapias sistémicas se utilizan en MF refractaria y avanzada. En su evolución se debe vigilar la aparición de infecciones y segundas neoplasias, principalmente en la piel, el pulmón, la próstata y el colon2.
Describimos una serie de 41 casos de MF atendidos entre el 1 de agosto de 2008 y el 30 de marzo de 2011, en la sección de Dermatología de la Universidad de Antioquia, Medellín, Colombia. Las características sociodemográficas y clínicas se presentan en la tabla 1. El diagnóstico se realizó por la correlación clínico-patológica. La MF clásica se observó en 13 casos y la MF foliculotropa en 5. Los demás pacientes presentaban variantes clínicas no reconocidas por la clasificación de la Word Health Organization-European Organisation for Research and Treatment of Cancer3; entre ellas, la MF hipopigmentada fue la más frecuente (24%) (fig. 1).
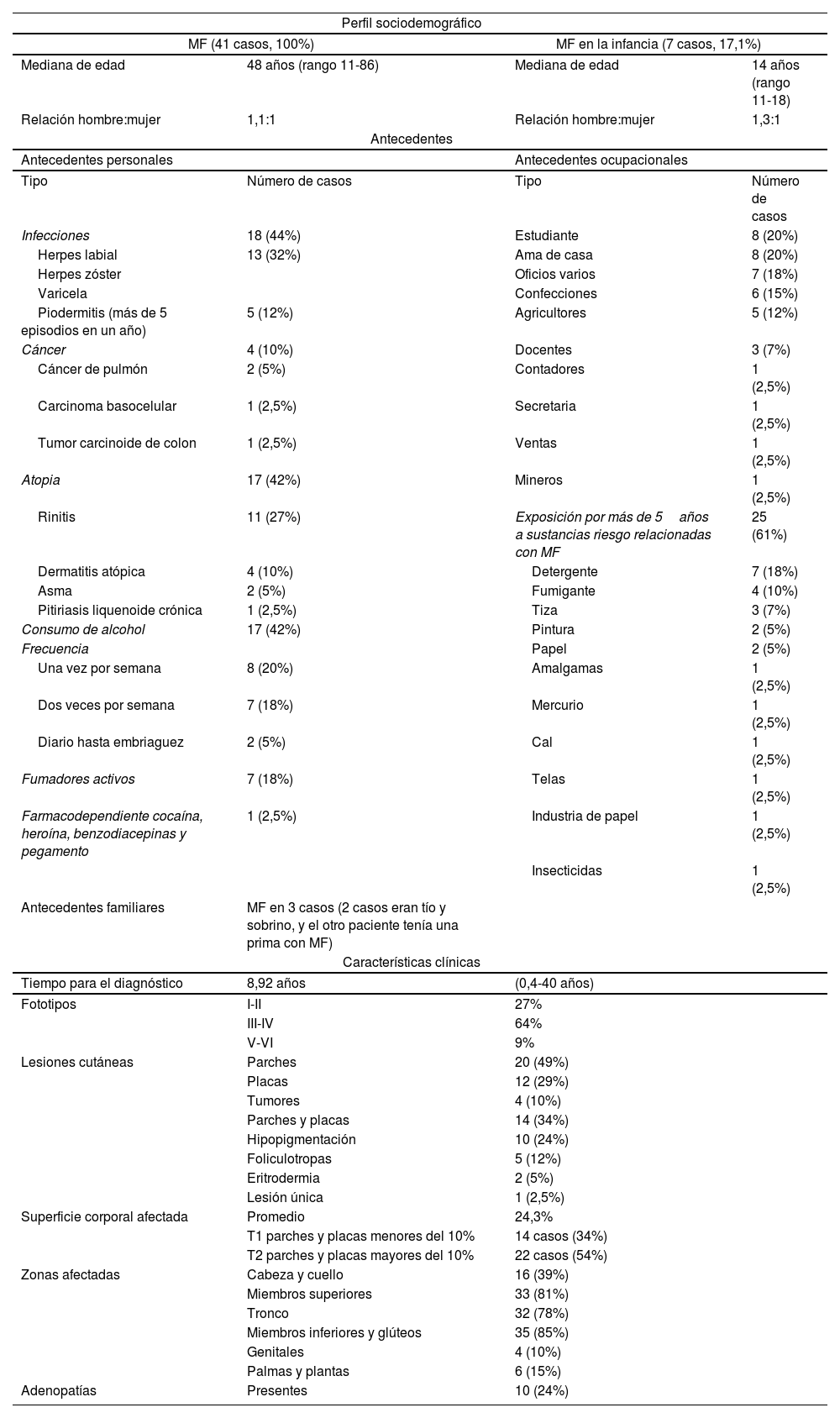
Características sociodemográficas. Antecedentes y características clínicas de los casos
| Perfil sociodemográfico | |||
| MF (41 casos, 100%) | MF en la infancia (7 casos, 17,1%) | ||
| Mediana de edad | 48 años (rango 11-86) | Mediana de edad | 14 años (rango 11-18) |
| Relación hombre:mujer | 1,1:1 | Relación hombre:mujer | 1,3:1 |
| Antecedentes | |||
| Antecedentes personales | Antecedentes ocupacionales | ||
| Tipo | Número de casos | Tipo | Número de casos |
| Infecciones | 18 (44%) | Estudiante | 8 (20%) |
| Herpes labial | 13 (32%) | Ama de casa | 8 (20%) |
| Herpes zóster | Oficios varios | 7 (18%) | |
| Varicela | Confecciones | 6 (15%) | |
| Piodermitis (más de 5 episodios en un año) | 5 (12%) | Agricultores | 5 (12%) |
| Cáncer | 4 (10%) | Docentes | 3 (7%) |
| Cáncer de pulmón | 2 (5%) | Contadores | 1 (2,5%) |
| Carcinoma basocelular | 1 (2,5%) | Secretaria | 1 (2,5%) |
| Tumor carcinoide de colon | 1 (2,5%) | Ventas | 1 (2,5%) |
| Atopia | 17 (42%) | Mineros | 1 (2,5%) |
| Rinitis | 11 (27%) | Exposición por más de 5años a sustancias riesgo relacionadas con MF | 25 (61%) |
| Dermatitis atópica | 4 (10%) | Detergente | 7 (18%) |
| Asma | 2 (5%) | Fumigante | 4 (10%) |
| Pitiriasis liquenoide crónica | 1 (2,5%) | Tiza | 3 (7%) |
| Consumo de alcohol | 17 (42%) | Pintura | 2 (5%) |
| Frecuencia | Papel | 2 (5%) | |
| Una vez por semana | 8 (20%) | Amalgamas | 1 (2,5%) |
| Dos veces por semana | 7 (18%) | Mercurio | 1 (2,5%) |
| Diario hasta embriaguez | 2 (5%) | Cal | 1 (2,5%) |
| Fumadores activos | 7 (18%) | Telas | 1 (2,5%) |
| Farmacodependiente cocaína, heroína, benzodiacepinas y pegamento | 1 (2,5%) | Industria de papel | 1 (2,5%) |
| Insecticidas | 1 (2,5%) | ||
| Antecedentes familiares | MF en 3 casos (2 casos eran tío y sobrino, y el otro paciente tenía una prima con MF) | ||
| Características clínicas | |||
| Tiempo para el diagnóstico | 8,92 años | (0,4-40 años) | |
| Fototipos | I-II | 27% | |
| III-IV | 64% | ||
| V-VI | 9% | ||
| Lesiones cutáneas | Parches | 20 (49%) | |
| Placas | 12 (29%) | ||
| Tumores | 4 (10%) | ||
| Parches y placas | 14 (34%) | ||
| Hipopigmentación | 10 (24%) | ||
| Foliculotropas | 5 (12%) | ||
| Eritrodermia | 2 (5%) | ||
| Lesión única | 1 (2,5%) | ||
| Superficie corporal afectada | Promedio | 24,3% | |
| T1 parches y placas menores del 10% | 14 casos (34%) | ||
| T2 parches y placas mayores del 10% | 22 casos (54%) | ||
| Zonas afectadas | Cabeza y cuello | 16 (39%) | |
| Miembros superiores | 33 (81%) | ||
| Tronco | 32 (78%) | ||
| Miembros inferiores y glúteos | 35 (85%) | ||
| Genitales | 4 (10%) | ||
| Palmas y plantas | 6 (15%) | ||
| Adenopatías | Presentes | 10 (24%) | |
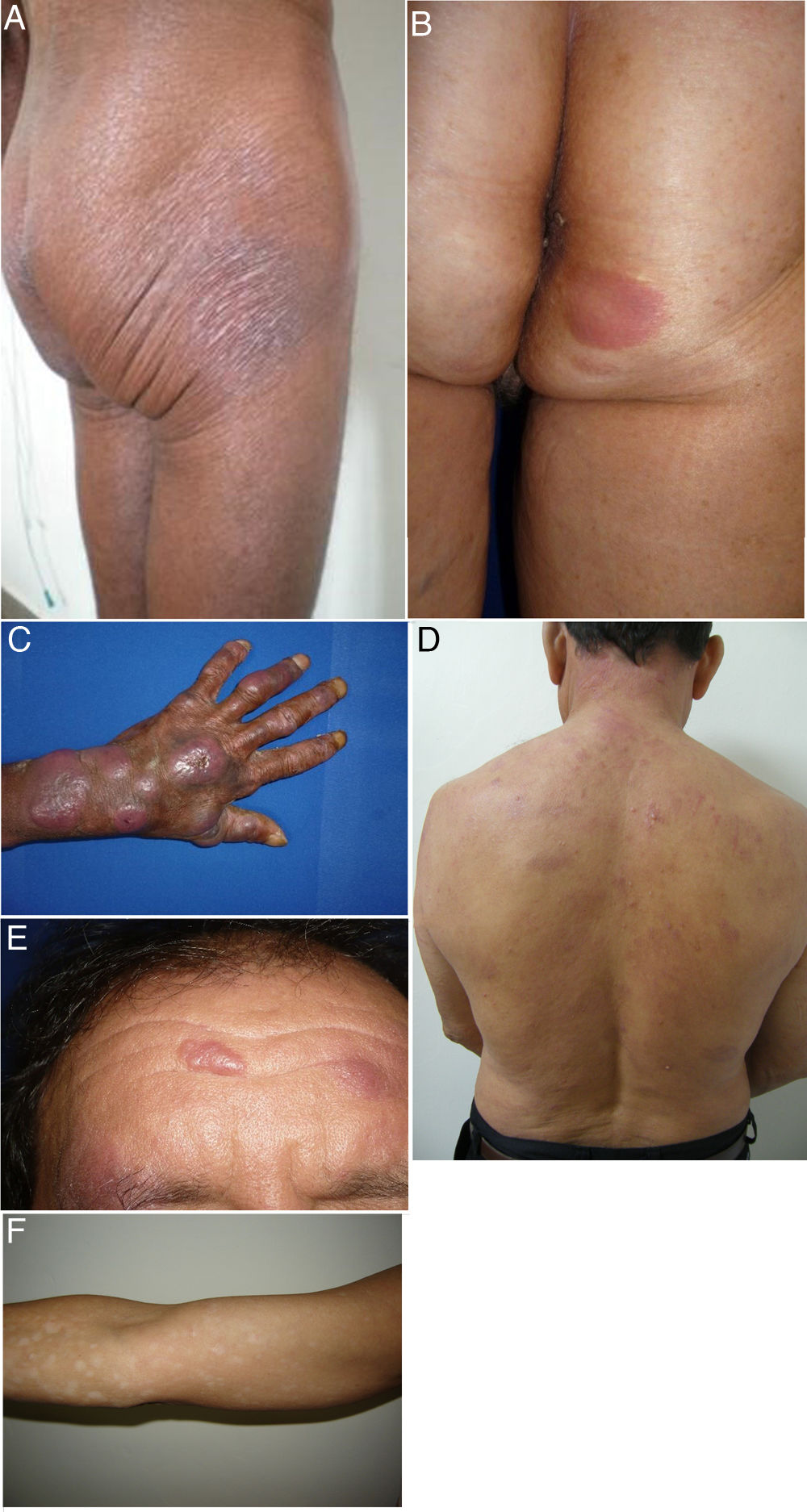
Variantes clínicas más frecuentes: micosis fungoide (MF) clásica, foliculotropa e hipopigmentada. Características clínicas. A. MF parche en zona no expuesta al sol, atrofia epidérmica. B. MF placa eritematosa e infiltrada. C. MF tumoral, múltiples tumores eritematosos, ulcerados. D. MF foliculotropa con placas eritematosas, lesiones como quistes de epidermoides. E. MF foliculotropa con placas infiltradas bien definidas en la frente. F. MF hipopigmentada, parches hipopigmentados en extremidad superior derecha.
Histológicamente uno de los casos presentaba una transformación a células grandes y otro granulomas. El inmunofenotipo estuvo disponible en 30 casos; el más frecuente fue CD3+ CD4+ CD7−, y el 60% de los casos fueron doble positivos (CD4+/CD8+). La mayoría de los casos presentaban una afectación cutánea exclusiva, sin progresión ganglionar ni metastásica. En 7 casos se observaron adenopatías, en 4 de ellos se realizó una biopsia de ganglio y en solo uno se demostró la afectación ganglionar por MF. A todos los pacientes se les estadificó con una radiografía de tórax y una ecografía abdominal, de acuerdo con los protocolos vigentes, y ninguno presentó afectación visceral aparente. La biopsia de médula ósea se practicó en 5 pacientes, descartando afectación por MF. Todos los pacientes tenían un hemograma, y la búsqueda activa de células de Sézary en el extendido de sangre periférica, realizada en 21 casos, mostró porcentajes menores del 5% en todos los casos. Los valores del hemograma estaban disponibles en 29 casos, y de estos, 5 presentaron leucocitosis. Tenían mediciones de lactato deshidrogenasa 18 pacientes, con un valor promedio de 412U/L (rango de 207 a 556, valores de referencia 105-333U/L) y valores elevados en 14 casos (78%).
En la primera visita, el 87,8% de las MF estaban en estadio precoz (IA-IIA). Todas recibieron fototerapia, PUVA en 40 casos y UVB de banda estrecha en un caso, con respuestas completas en el 57% y parciales en el 24%. Siete casos recibieron, además, tratamiento sistémico, 3 de las MF foliculotropas interferón, los casos de MF tumoral, MF transformada o MF granulomatosa recibieron quimioterapia y la MF eritrodérmica recibió metotrexato. El seguimiento se realizó en 34 pacientes y duró entre 6 y 30 meses. En el 82% de los casos no se documentó progresión, 6 casos presentaron recaída tras la fototerapia. Cuatro pacientes fallecieron, 2 por infecciones (tuberculosis diseminada y sepsis), uno por un cáncer cerebral (glioblastoma multiforme) y en otro se desconoce la causa.
Nuestra población estudiada mostró algunas particularidades. La primera, una mediana de presentación de 48 años, menor que la descrita en estudios de Estados Unidos, Irán y Japón (58, 52 y 55 años, respectivamente), y mayor que la encontrada en Singapur (44,6 años)4,5. Además, también se observó una frecuencia alta de antecedentes de infecciones, atopia y exposición a sustancias relacionadas con un riesgo incrementado de MF6, y de casos con MF familiar. Se han descrito alelos del antígeno leucocitario humano clase ii DR5, DRB1*11 y DQB*03, en familias afectadas por MF7.
Esta serie demostró una gran variabilidad de presentaciones clínicas, siendo la MF hipopigmentada la más frecuente, similar a lo encontrado en poblaciones como la de Singapur8. Esta variante es de buen pronóstico y responde al tratamiento; se presenta principalmente en niños, adolescentes y en pacientes de piel oscura. Se resalta que la frecuencia de MF en niños y adolescentes fue alta; sin embargo, los fototipos claros fueron los más comunes en esta serie.
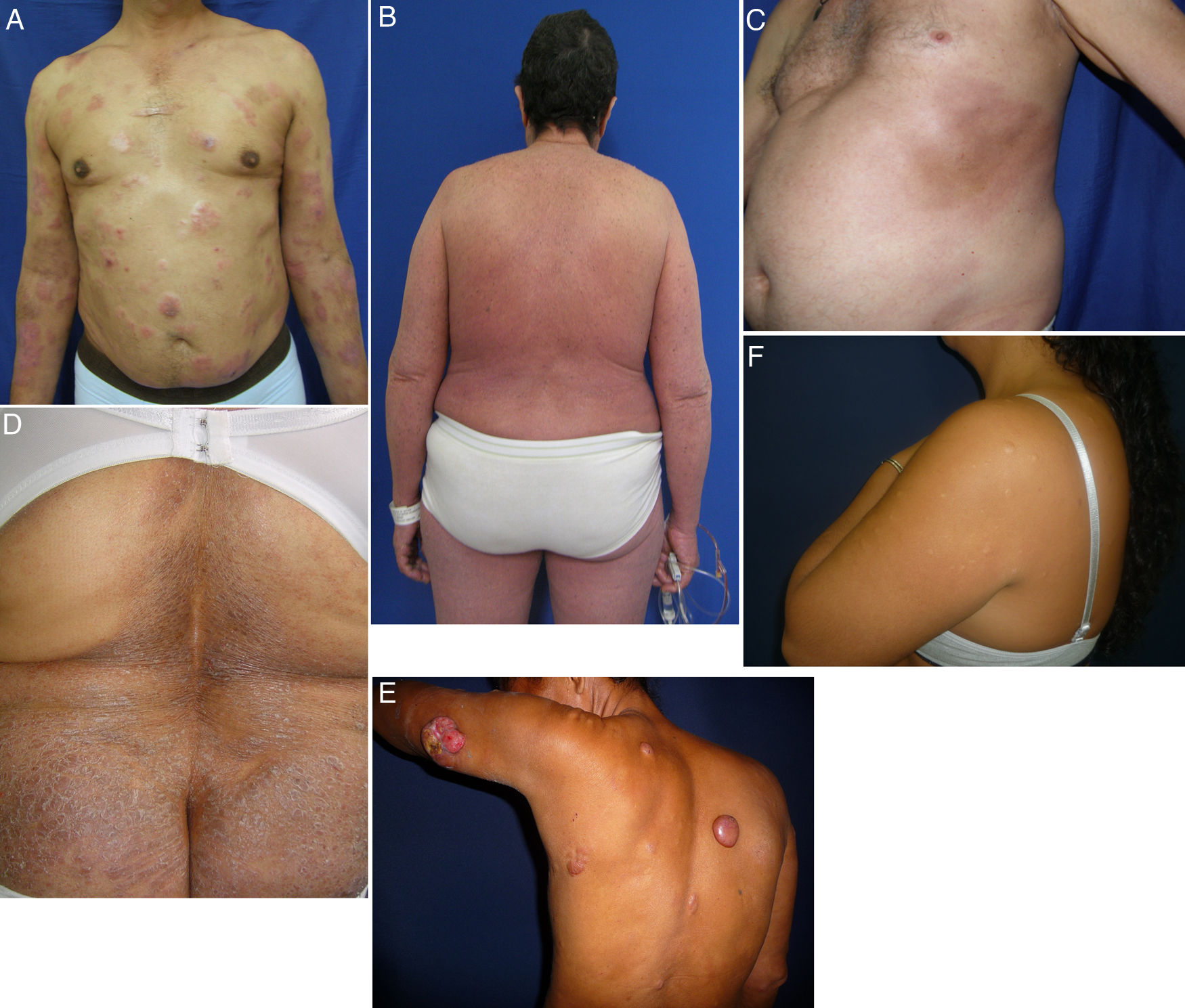
La MF se considera una gran imitadora de enfermedades cutáneas y se ha asociado a otras condiciones dermatológicas9. Casos de MF como morfea y MF hipopigmentada asociada a colagenomas eruptivos no han sido previamente publicados en la literatura (fig. 2). Los colagenomas son nevus del tejido conectivo, poco frecuentes aunque posiblemente por la ausencia de estudios epidemiológicos. Se encontró en la literatura un caso de elastorrexis papulosa asociado a un linfoma de Hodgkin10, la cual es similar clínicamente a los colagenomas y con la cual podría compartir fenómenos fisiopatológicos. Desconocemos si la asociación entre MF y colagenomas es causal; sin embargo, podría relacionarse con un microambiente cutáneo favorecido por la MF para la aparición de los colagenomas, o a factores genéticos y/o exposiciones que sean comunes para ambas.
Variantes de micosis fungoide (MF) menos frecuentes. A. MF transformada con placas y tumores, algunos erosionados. B. MF eritrodérmica con parches eritematosos descamativos que afectaban más del 80% de la superficie corporal. C. MF como morfea con placas esclerosas hiperpigmentadas en tórax. D. MF ictiosiforme con placas con escamas secas de tamaño moderado ictiosiformes localizadas en la región lumbar. E. MF granulomatosa con placas y tumores, algunos redondos lisos y otros ulcerados F. MF hipopigmentada y colagenomas eruptivos.
Colciencias (código 111540820527) y Sección de Dermatología, Universidad de Antioquia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores agradecen a los pacientes su aceptación para participar en este estudio. También agradecemos a la Sección de Dermatología, en especial a la doctora Marta Sierra Sierra, por la revisión de algunos casos, al Laboratorio de Dermatopatología y al Laboratorio de Hematología de la Facultad de Medicina de la Universidad de Antioquia. A Colciencias (código 111540820527).