El melanoma subungueal constituye un reto diagnóstico por su presentación clínica frecuentemente atípica. El objetivo del estudio fue revisar las características clínico-patológicas de los pacientes con melanoma subungueal diagnosticados en un hospital universitario de tercer nivel y analizar los factores posiblemente asociados al retraso del diagnóstico.
Material y métodosFueron analizados los datos de 34 pacientes diagnosticados de melanoma subungueal durante 20 años en nuestro centro.
ResultadosDel total de pacientes, 18 eran mujeres y 16 eran varones, con una edad mediana al diagnóstico de 66 años. Únicamente 5 de los pacientes presentaron melanoniquia longitudinal al ser visitados en nuestro Servicio de Dermatología. De los 34 pacientes, 19 presentaron melanoma invasivo al diagnóstico, con una mediana de índice de Breslow de 3,70mm; 16 presentaron ulceración y 8 invasión ganglionar regional al diagnóstico. Cinco pacientes fueron diagnosticados en fase de melanoma in situ. La mediana del tiempo de evolución de las lesiones desde su aparición hasta la consulta al Centro de Asistencia Primaria fue de 15 meses, y desde la consulta al Centro de Asistencia Primaria hasta el diagnóstico en nuestro hospital fue de 5,5 meses. Las lesiones localizadas en los dedos de los pies presentaron con mayor frecuencia ulceración (p=0,017) y una mayor probabilidad de invasión ganglionar regional al diagnóstico (p=0,012).
ConclusionesLos factores que en nuestro estudio se asociaron a un mayor retraso del diagnóstico del melanoma subungueal fueron la ausencia de melanoniquia como presentación clínica inicial y la localización de las lesiones en los dedos de los pies.
Subungual melanoma constitutes a diagnostic challenge because it often has an atypical clinical presentation. The aims of this study were to revise the clinical and pathologic characteristics of patients with subungual melanoma diagnosed at a tertiary care university hospital and analyze the factors potentially associated with a delayed diagnosis.
Material and methodsWe analyzed data for 34 patients diagnosed with subungual melanoma at our hospital over a period of 20 years.
ResultsThe study population comprised 18 women and 16 men with a median age at diagnosis of 66 years. Only 5 of the patients had longitudinal melanonychia when examined at the dermatology department. At the time of diagnosis, 19 of the 34 patients had invasive melanoma (median Breslow thickness, 3.70mm); 16 had ulceration and 8 had regional lymph node involvement. Five patients had subungual melanoma in situ at diagnosis. The median time from appearance of the lesions to consultation at a primary care center was 15 months; the corresponding time from primary care consultation to diagnosis at our hospital was 5.5 months. Lesions located on the toes were more likely to be ulcerated (P=.017) and to be accompanied by regional lymph node involvement at diagnosis (P=.012).
ConclusionsThe factors associated with a longer diagnostic delay in patients with subungual melanoma were absence of melanonychia as a presenting feature and involvement of the toes.
El melanoma subungueal (MSU) fue descrito por primera vez por Hutchinson en 1886. Se trata de un subtipo poco frecuente de melanoma que constituye únicamente el 1,5-2% en la raza caucásica1,2. Suele ser más frecuente entre las décadas 5.a y 7.a, sin aparente predilección por el sexo, y es extremamente raro en la edad infantil3. La melanoniquia longitudinal constituye su forma clínica clásica de presentación4. Sin embargo, no es rara la presentación clínica atípica del MSU y el retraso diagnóstico resultante es suficientemente importante como para condicionar un peor pronóstico para este grupo de pacientes. Únicamente el 20% de los casos son diagnosticados en estadio i1, y presenta una menor supervivencia a los 5 años respecto a otros tipos de melanoma1,5.
Nuestro objetivo fue revisar las características clínico-patológicas de los pacientes con MSU diagnosticados en nuestro hospital y analizar los factores posiblemente asociados al retraso del diagnóstico.
Material y métodosTodos los pacientes diagnosticados de MSU en un hospital universitario de tercer nivel entre 1997 y 2017 fueron incluidos en el estudio. Las historias clínicas de los pacientes fueron revisadas retrospectivamente y se recogieron los siguientes datos: sexo del paciente, edad del paciente en el momento del diagnóstico del melanoma, orientación diagnóstica inicial de la lesión, tiempo de evolución de la lesión hasta la consulta médica al Centro de Asistencia Primaria (CAP), tiempo de retraso diagnóstico (establecido como el tiempo trascurrido desde que el paciente acude por primera vez a su CAP hasta el diagnóstico de melanoma en nuestro hospital), tratamientos realizados durante el tiempo de retraso diagnóstico, localización del melanoma (manos/pies y dedo afectado) y factores pronósticos del melanoma (índice de Breslow, presencia o no de ulceración y estadio clínico en el momento del diagnóstico).
Los datos obtenidos fueron introducidos en una base de datos y se analizaron con el paquete estadístico SPSS versión 17.0 para Windows. Las variables categóricas fueron comparadas mediante tablas de contingencia (ji cuadrado; test exacto de Fisher). Las variables continuas fueron comparadas mediante la prueba t de Student o mediante análisis de varianza cuando se confirmó la normalidad de la distribución de los datos. En caso contrario, se utilizaron pruebas no paramétricas.
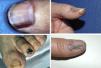
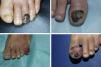
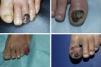
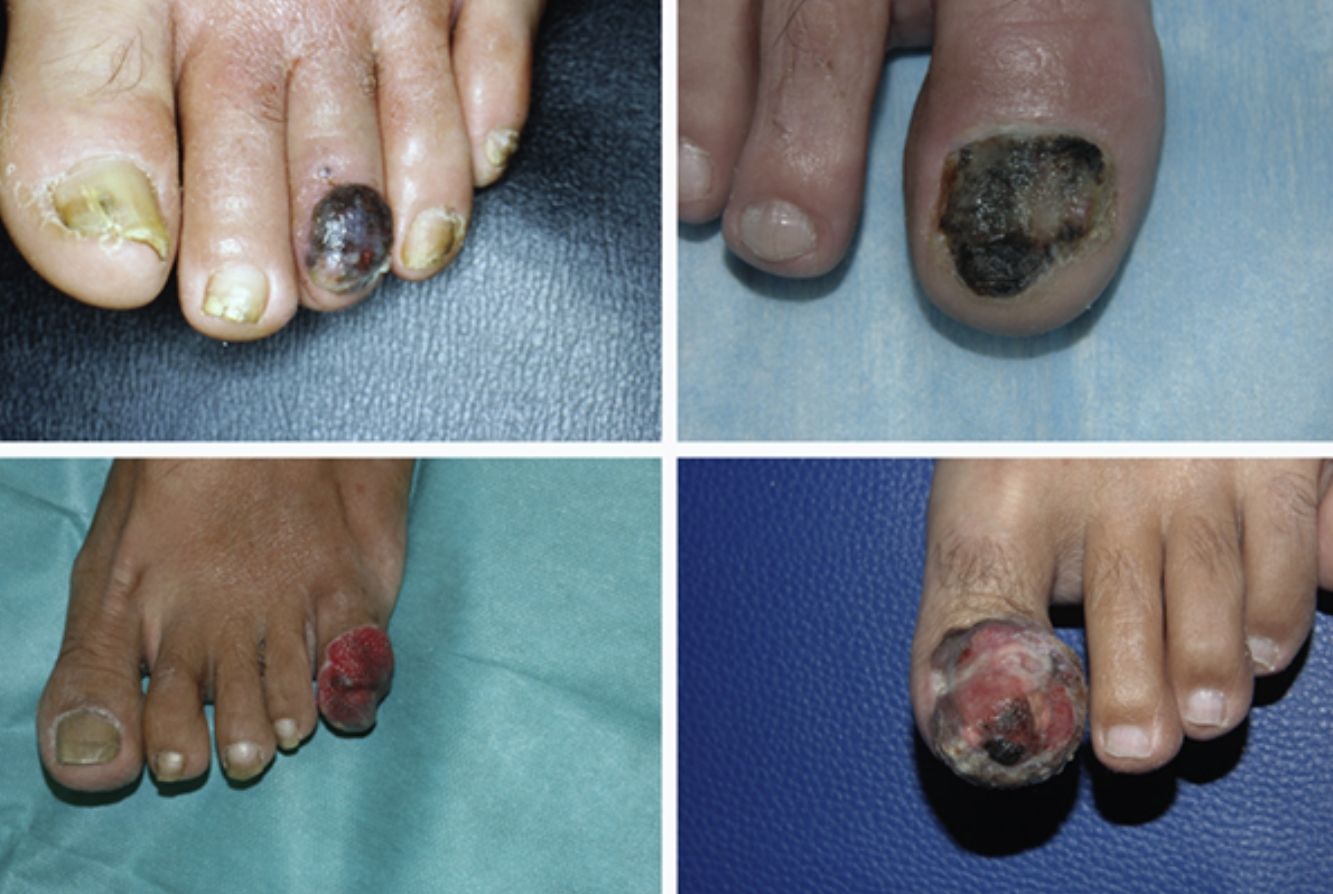
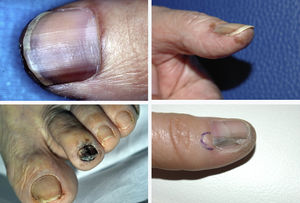
ResultadosDe un total de 1.958 pacientes con melanoma diagnosticados en nuestro centro durante el periodo de selección se identificaron 103 melanomas lentiginosos acrales, de los cuales 34 fueron MSU. Un total de 34 pacientes con MSU fueron incluidos en el estudio, 18 mujeres y 16 varones, con una edad mediana de 66 años (intervalo: 35-84) al diagnóstico. La mediana del tiempo de evolución de las lesiones desde su aparición hasta la consulta al CAP fue de 15 meses (intervalo: 4-60) y la del tiempo desde la consulta al CAP hasta el diagnóstico de melanoma en nuestro hospital fue de 5,5 meses (intervalo: 1-36). Únicamente 5 de los pacientes presentaron melanoniquia longitudinal al ser visitados en nuestro Servicio de Dermatología (fig. 1) y la mayoría de pacientes presentaron lesiones en fase avanzada al diagnóstico (fig. 2). La orientación diagnóstica inicial de las lesiones en el CAP únicamente constaba en los historiales clínicos de 19 pacientes: 5 habían sido diagnosticados de un proceso infeccioso (uno de osteomielitis y 4 de onicomicosis), 3 de ulceración secundaria a traumatismo y 2 de granuloma piogénico. Tan solo 2 de los pacientes fueron inicialmente diagnosticados de MSU. Entre los tratamientos recibidos durante el tiempo de retraso diagnóstico destacaron las curas tópicas y podológicas, los antifúngicos y antibióticos —tanto tópicos como orales—, así como la crioterapia.
En 19 pacientes el melanoma se localizó en los dedos de los pies (55,9%) y en 15 en los dedos de las manos (44,1%). El dedo afectado con mayor frecuencia fue el primer dedo, tanto en los pies (13/19, 68,4%) como en las manos (11/15, 73,3%). Veintinueve de los 34 pacientes presentaron melanoma invasivo al diagnóstico (85,3%), con una mediana de índice de Breslow de 3,70mm (intervalo: 0,30-45,00). Únicamente 5 pacientes fueron diagnosticados en fase de melanoma in situ (14,7%). En el momento del diagnóstico, 16 de los tumores presentaron ulceración (47,1%) y 8 pacientes invasión ganglionar regional (estadio III; 23,5%; ver tabla 1).
Datos de los pacientes
| Paciente | Sexo | Edad | Loc | Dedo | Evolución | CAP-HU | Dx inicial | Tto inicial | Breslow | Mitosis | Ulcer | EIII |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 1 | V | 70 | PD | 1.o | 48 | 4 | Osteomielitis | Curas, ATB | 21,00 | >1 | Sí | Sí |
| 2 | V | 60 | MD | 1.o | 12 | 6 | Melanoniquia | Ninguno | 0 | NC | No | No |
| 3 | M | 52 | PI | 5.o | 36 | 36 | Herida secundaria a traumatismo | Curas, ATB, AINE | 6,37 | >1 | Sí | Sí |
| 4 | V | 38 | PD | 5.o | NC | 3 | Herida secundaria a traumatismo | Curas | 9,55 | >1 | Sí | Sí |
| 5 | V | 66 | PI | 1.o | NC | 15 | Granuloma piogénico | Curas podología | 2,68 | >1 | Sí | No |
| 6 | V | 84 | PI | 2.o | 12 | 0 | Melanoniquia | Ninguno | 0 | NC | No | No |
| 7 | V | 68 | PD | 1.o | NC | 3 | Herida secundaria a traumatismo | Curas | 4,81 | >1 | Sí | Sí |
| 8 | M | 73 | PI | 1.o | 12 | 8 | Melanoniquia | Ninguno | 0,32 | <1 | NC | No |
| 9 | V | 70 | MI | 1.o | 12 | 2 | NC | NC | 1,86 | NC | Sí | No |
| 10 | M | 75 | MI | 1.o | 24 | 5 | Melanoniquia | NC | 1,01 | NC | No | No |
| 11 | V | 55 | PI | 1.o | NC | 10 | NC | NC | 8,31 | >1 | Sí | Sí |
| 12 | V | 82 | MI | 1.o | 12 | NC | NC | NC | 3,8 | >1 | No | No |
| 13 | M | 75 | PD | 1.o | 12 | 12 | Uña incarnata | ATB, curas podología | 3,00 | NC | Sí | No |
| 14 | M | 58 | MD | 1.o | 54 | 4 | Onicomicosis | ATF | 0 | NC | No | No |
| 15 | M | 59 | MD | 1.o | 12 | 10 | Melanoniquia | Control | 0 | NC | No | No |
| 16 | M | 65 | MD | 5.o | NC | NC | NC | NC | 0,30 | <1 | No | No |
| 17 | M | 35 | MI | 1.o | NC | NC | Melanoma | Ninguno | 0 | NC | NC | NC |
| 18 | V | 72 | PI | 1.o | NC | NC | NC | NC | 4,00 | >1 | Sí | No |
| 19 | V | 72 | MD | 1.o | 8 | NC | NC | NC | 29,00 | NC | NC | No |
| 20 | V | 61 | PI | 1.o | 18 | NC | NC | NC | 1,78 | NC | NC | No |
| 21 | M | 56 | MI | 2.o | NC | NC | NC | NC | 2,00 | NC | NC | No |
| 22 | M | 45 | MD | 1.o | NC | 4 | Tumor de Koenen | Crioterapia | 3,00 | NC | Sí | NC |
| 23 | M | 61 | PI | 1.o | 18 | 24 | Onicomicosis | NC | 8,20 | >1 | Sí | NC |
| 24 | V | 58 | PD | 1.o | NC | NC | Onicomicosis | ATF | 1,50 | NC | NC | No |
| 25 | M | 72 | PD | 1.o | NC | NC | NC | NC | 5,60 | NC | No | Sí |
| 26 | V | 48 | PI | 3.o | 4 | NC | NC | NC | 4,33 | NC | Sí | Sí |
| 27 | M | 66 | PI | 2.o | NC | NC | NC | NC | 45,00 | NC | NC | Sí |
| 28 | V | 61 | MD | 1.o | 4 | 1 | Melanoma | Ninguno | 4,36 | NC | No | No |
| 29 | M | 78 | MD | 3.o | 36 | NC | Granuloma piogénico | Crioterapia | 3,36 | NC | Sí | No |
| 30 | M | 77 | PI | 1.o | NC | NC | NC | Curas podología | 0,70 | NC | NC | No |
| 31 | M | 73 | MI | 1.o | 42 | NC | Carcinoma escamoso | Amputación | 1,22 | NC | Sí | NC |
| 32 | V | 60 | MI | 4.o | NC | NC | NC | NC | 2,00 | NC | NC | NC |
| 33 | M | 76 | PD | 1.o | 60 | NC | NC | NC | 9,00 | NC | Sí | No |
| 34 | M | 66 | PI | 4.o y 5.o | 24 | NC | Onicomicosis | ATF | 3,70 | NC | Sí | No |
La evolución se expresa en meses y corresponde al tiempo de evolución de la lesión desde su aparición hasta la consulta médica al Centro de Atención Primaria.
La edad se expresa en años y el índice de Breslow, en milímetros.
AINE: antiinflamatorios no esteroideos; ATB: antibióticos; ATF: antifúngicos; CAP-HU: tiempo transcurrido desde que el paciente acude por primera vez a su Centro de Atención Primaria hasta el diagnóstico de melanoma en nuestro hospital universitario; Dx inicial: orientación diagnóstica inicial; EIII: estadio III al diagnóstico; Loc: localización; M: mujer; MD: mano derecha; MI: mano izquierda; NC: no consta el dato; PD: pie derecho; PI: pie izquierdo; Tto inicial: tratamiento recibido inicialmente durante el tiempo de retraso diagnóstico; Ulc: ulceración; V: varón.
Las lesiones localizadas en los dedos de los pies presentaron ulceración con mayor frecuencia (85,7% de los pacientes respecto al 36,4% en las localizadas en los dedos de las manos; p=0,017), tuvieron un mayor índice de Breslow (mediana de 7,77mm frente a 4,72mm en las de los dedos de las manos, aunque las diferencias no fueron estadísticamente significativas probablemente debido al reducido número de pacientes) y presentaron una mayor probabilidad de invasión ganglionar regional al diagnóstico (80% frente al 0% en las de los dedos de las manos; p=0,012).
El tiempo de evolución de las lesiones antes de consultar al CAP fue significativamente mayor en aquellas lesiones que no presentaban melanoniquia en su presentación clínica inicial (mediana de 25,9 meses frente a 14,4 meses en los pacientes que presentaron melanoniquia; p=0,048). Por otra parte, el tiempo transcurrido entre la primera visita al CAP y el diagnóstico en nuestro hospital fue mayor para las lesiones localizadas en los pies (mediana de 12,8 meses frente a 4,6 meses para las localizadas en las manos), aunque las diferencias no fueron en este caso estadísticamente significativas, quizás por el escaso número de pacientes incluidos en el estudio (p=0,06).
Discusión y conclusionesEl MSU tiene ciertas peculiaridades que lo distinguen de otras formas de melanoma cutáneo. Al contrario que otros tipos de melanoma, no se ha demostrado una clara relación con la exposición ultravioleta B2. Presenta raramente mutaciones en BRAF y tiene una mayor incidencia de mutaciones en c-kit2. El 66% de los MSU corresponden a melanomas lentiginosos acrales, aunque también pueden tratarse de variantes nodulares o desmoplásicas, entre otras2.
Otra de sus peculiaridades es la edad de presentación. Similarmente a otros estudios, la edad mediana de nuestros pacientes con MSU en el momento del diagnóstico fue de 66 años (intervalo: 35-84)6-8, bastante superior a la edad media de todos nuestros pacientes con melanoma en general y especialmente a la de los pacientes con melanoma de extensión superficial.
Otra característica distintiva del MSU es su presentación clínica. El MSU generalmente se origina en la matriz ungueal4 y la melanoniquia longitudinal es su forma clínica clásica de presentación. Sin embargo, la melanoniquia longitudinal puede ser debida también a otras múltiples lesiones benignas1. Algunas características clínicas que sugieren MSU ante la presencia de melanoniquia son las siguientes: una banda de melanoniquia de amplitud superior a 3mm, la presencia de pigmentación heterogénea, bordes irregulares o fisuración de la lámina ungueal, un crecimiento rápido de la lesión, una mayor amplitud de la región proximal respecto a la distal (morfología triangular) y la extensión de la pigmentación a la piel periungueal o signo de Hutchinson1. Pese a esto, hasta el 25% de los MSU son melanomas amelanóticos, dificultando aún más el diagnóstico de esta entidad2. Efectivamente, el MSU constituye un reto diagnóstico debido a su frecuente presentación clínica atípica, pudiendo simular otras muchas entidades, como paroniquia, granuloma piogénico, hemangioma, infecciones crónicas y lesiones tumorales como el carcinoma escamoso5. Esta dificultad diagnóstica conduce a otra de las peculiaridades del MSU, que es su retraso diagnóstico. En el presente estudio, la mediana del tiempo de evolución de las lesiones desde su aparición hasta su consulta en el CAP fue de 15 meses (intervalo: 4-60) y la del tiempo de retraso diagnóstico desde que los pacientes consultaron a su CAP hasta su diagnóstico en nuestro hospital fue de 5,5 meses (intervalo: 1-36). Pereda et al. ya estudiaron el retraso diagnóstico en el melanoma lentiginoso acral, objetivando un retraso del paciente (definido como el tiempo transcurrido entre la primera vez que el paciente se percató de la existencia de la lesión y el momento de la consulta) de más de un año en el 30,4% de los pacientes y un retraso del médico (definido como el tiempo transcurrido entre la primera consulta con el personal sanitario y la biopsia de la lesión) de al menos 6 meses en casi un tercio de los casos9. Este retraso en el diagnóstico provoca que los pacientes con MSU se diagnostiquen en fases más avanzadas de la enfermedad. Únicamente 5 de nuestros 34 pacientes fueron diagnosticados en fase de melanoma in situ (14,7%), mientras que 29 presentaron melanoma invasivo al diagnóstico (85,3%), con una mediana de índice de Breslow de 3,70mm (intervalo: 0,30-45,00). Este índice de Breslow es superior al de nuestra serie de pacientes con melanoma maligno10. En el momento del diagnóstico, 16 de los tumores presentaron ulceración (47,1%) y 8 invasión ganglionar regional (23,5%).
En cuanto a la localización, según la literatura, el MSU es más frecuente en los dedos de las manos (62-67,7% de los casos) que en los de los pies, afectando más habitualmente al primer dedo en ambas localizaciones11,12. Contrariamente a lo descrito en la mayoría de series previas, en nuestro estudio las lesiones se localizaron más frecuentemente en los dedos de los pies que en los de las manos (19 pacientes en los pies y 15 en las manos), aunque existe algún estudio aislado que muestra resultados similares a nuestra serie en este aspecto7. En concordancia con otros estudios, las lesiones afectaron con mayor frecuencia al primer dedo (13/19 en los pies y 11/15 en las manos). Las lesiones localizadas en los dedos de los pies presentaron ulceración con mayor frecuencia que las de las manos (85,7% de los pacientes respecto al 36,4% en las localizadas en los dedos de las manos; p=0,017), tuvieron un mayor índice de Breslow (mediana de 7,77mm frente a 4,72mm en las de los dedos de las manos, aunque las diferencias no fueron estadísticamente significativas probablemente debido al número de pacientes) y presentaron una mayor probabilidad de invasión ganglionar regional al diagnóstico (80% frente al 0% en las de los dedos de las manos; p=0,012). De acuerdo con Fanti et al.12, nuestro estudio parece respaldar la hipótesis de que la localización en los dedos de las manos podría constituir un factor de buen pronóstico en el MSU, al presentar una menor incidencia de ulceración, un menor índice de Breslow y una menor probabilidad de afectación ganglionar al diagnóstico. La explicación más factible es que las lesiones localizadas en los dedos de las manos son más fácilmente detectables por los pacientes y al ser visibles fácilmente conllevan una consulta médica más precoz que las lesiones localizadas en los dedos de los pies.
En el análisis de los factores asociados a un mayor retraso diagnóstico, observamos que el tiempo de evolución de las lesiones antes de consultar al CAP fue significativamente mayor en aquellas lesiones que no presentaban melanoniquia en su presentación clínica inicial (mediana de 25,9 meses frente a 14,4 meses en los pacientes que presentaron melanoniquia; p=0,048) y que el tiempo de evolución desde la primera visita al CAP y el diagnóstico en nuestro hospital fue mayor para las lesiones localizadas en los pies (mediana de 12,8 meses frente a 4,6 meses para las localizadas en las manos). Estos datos muestran que las lesiones localizadas en los pies son especialmente difíciles de diagnosticar para los profesionales de la Asistencia Primaria.
Nuestros resultados indican que el MSU presenta con frecuencia una presentación clínica atípica que conlleva un retraso diagnóstico significativo. Los factores asociados a un mayor retraso diagnóstico fueron la ausencia de melanoniquia como presentación clínica inicial y la localización del MSU en los dedos de los pies. Dada la frecuente presentación clínica atípica, es importante tener en cuenta la posibilidad de MSU ante la presencia de lesiones subungueales crónicas o resistentes a los tratamientos convencionales. El retraso con el que suelen diagnosticarse los MSU, especialmente los localizados en los pies, muestra que el MSU es una asignatura pendiente de la Asistencia Primaria y es necesaria una mejor concienciación de la población y una mejor formación de los profesionales implicados en el diagnóstico y tratamiento de lesiones ungueales para conseguir un diagnóstico más precoz de esta entidad y, en consecuencia, mejorar el pronóstico de nuestros pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.