Una mujer de 33 años, de nacionalidad peruana, ingresó en la unidad de cuidados intensivos por un tromboembolismo pulmonar. Durante el ingreso presentó múltiples complicaciones, como sepsis consecutivas por Escherichia coli, Klebsiellapneumoniae y Pseudomonas aeruginosa, que precisaron de soporte hemodinámico, ventilación mecánica y cobertura antibiótica amplia. A las 7 semanas del ingreso se solicitó la evaluación dermatológica por unas lesiones cutáneas que se habían iniciado en el tronco para extenderse posteriormente a la parte proximal de los miembros inferiores. Como antecedente de interés, la semana previa al ingreso había sido intervenida de un meningioma supraselar, sin complicaciones inmediatas, tras lo cual se le pautó un tratamiento corticoideo a dosis altas.
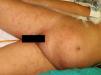
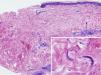
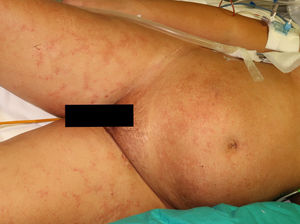
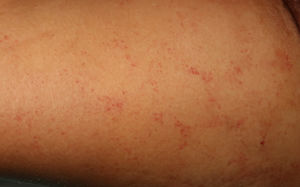
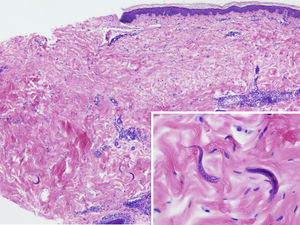
A la exploración física destacaba un exantema constituido por unas lesiones petequiales no palpables que se agrupaban siguiendo un patrón reticular, dispuestas en el área periumbilical y en la cara anterior y proximal de ambos muslos, que no blanqueaban a la vitropresión (figs. 1 y 2). En la histopatología se observaba un infiltrado inflamatorio perivascular moderado en la dermis superficial y profunda, con la presencia de linfocitos y eosinófilos. Además, en la dermis profunda, entre los haces de colágeno, se observaban algunas estructuras alargadas con un punteado basófilo en su interior, separadas entre sí, identificadas como larvas de un nematodo (fig. 3). La analítica mostraba anemia y leucocitosis con eosinofilia, y en el estudio microbiológico del lavado broncoalveolar se detectaron larvas de un nematodo.
Se muestra un moderado infiltrado inflamatorio perivascular en dermis con presencia de linfocitos y eosinófilos. En la dermis profunda, entre los haces de colágeno, hay algunas estructuras alargadas con punteado basófilo en su interior que se corresponden con larvas de un nematodo (recuadro).
El microorganismo fue identificado como Strongyloides stercoralis y los cultivos de lavado broncoalveolar y de las heces confirmaron su crecimiento, por lo que la paciente fue diagnosticada de hiperinfestación por Strongyloides y estrongiloidiasis diseminada.
Se inició el tratamiento con ivermectina administrada por sonda nasogástrica. Posteriormente, al no mostrar mejoría analítica ni de la carga parasitaria, ante la sospecha de mala absorción digestiva por su situación crítica y de íleo paralítico, se administró por vía subcutánea a dosis de 200μg/kg/día, solicitándose su uso como medicación compasiva. Con el tratamiento, la carga parasitaria fue bajando, pero la paciente nunca se recuperó de la clínica neurológica, enlazó sobreinfecciones y falleció.
La estrongiloidiasis es una enfermedad causada por el parásito Strongyloides stercoralis. Este es un nematodo de distribución mundial, cuyo reservorio principal es el hombre, y es endémico en áreas rurales de las regiones tropicales y subtropicales, considerándose Perú un país altamente endémico1. Tiene la particularidad de presentar 2 ciclos reproductivos, uno de vida libre en el suelo y otro parasitando el intestino del huésped. Así, en su forma filiforme las larvas penetran la piel y migran por el sistema venoso hasta los pulmones y el intestino, donde maduran y se reproducen, eliminando el huésped sus huevos y larvas por las heces. Tienen la capacidad de completar su ciclo en el huésped humano, producir autoinfecciones y eludir la respuesta inmune de este, produciendo enfermedad crónica durante décadas. De esta forma, raramente producen sintomatología, salvo síntomas gastrointestinales inespecíficos acompañados de eosinofilia en la analítica. La diseminación sistémica es infrecuente y se puede dar en pacientes inmunodeprimidos, sobre todo durante el tratamiento con corticoides, con una mortalidad muy alta, entre el 70 y el 90%2.
El desarrollo de la enfermedad diseminada la debemos sospechar en pacientes con una historia de viaje a áreas endémicas, incluso habiendo transcurrido muchos años, antecedente de corticoterapia, bacteriemia persistente con organismos de origen entérico (ya que los parásitos suelen servir de portadores para los mismos), síntomas gastrointestinales y respiratorios inespecíficos, alteraciones neurológicas e infección concomitante con otros parásitos intestinales3. Es característica la eosinofilia, pero en pacientes inmunodeprimidos podría estar ausente.
Las manifestaciones cutáneas son poco frecuentes y pueden mostrarse como unas lesiones petequiales y purpúricas, siendo el exantema petequial periumbilical un signo de mal pronóstico, descrito previamente en la literatura4. Las lesiones son purpúricas, no palpables y adoptan forma de huellas dactilares, localizándose típicamente en el área periumbilical y en la cara anterior de los muslos. En la biopsia se pueden demostrar parásitos alrededor de los vasos sanguíneos, sin signos de vasculitis5.
El diagnóstico microbiológico se basa en la serología, el cultivo específico en heces o la observación directa del nematodo. El tratamiento de elección es la ivermectina oral a dosis de 200μg/kg/día6. En ocasiones muy concretas, es necesario recurrir a la presentación subcutánea de este medicamento, sobre todo en casos de afectación gastrointestinal secundaria a la hiperinfestación con obstrucción o íleo paralítico, así como en pacientes con bajo nivel de consciencia, ocasiones que ponen en duda la absorción y la tolerancia de la vía oral. La administración subcutánea es de uso compasivo y se han descrito en la literatura resultados favorables7. Tiabendazol y albendazol son alternativas terapéuticas.
Como dermatólogos debemos sospechar una estrongiloidiasis ante un paciente con exantema petequial periumbilical, especialmente si ha viajado a áreas endémicas y ha recibido tratamiento inmunosupresor, incluyendo corticoides orales. Es imprescindible descartar una estrongiloidiasis mediante cribado serológico en pacientes de riesgo antes de iniciar tratamiento inmunosupresor o biológico8.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.