Un hombre de 56 años, oriundo de zona rural del Paraguay, jardinero, consultó por una lesión ulcerada de gran tamaño localizada en la cara. Sus antecedentes patológicos relevantes incluían tabaquismo y un consumo moderado de alcohol. Aproximadamente 2 años antes había presentado una lesión papular en mejilla izquierda, poco dolorosa y no pruriginosa, que progresó hasta abarcar una gran parte del rostro. Además, presentaba tos húmeda de varios años de evolución y una pérdida significativa de peso en los últimos 6 meses.
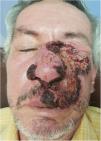
Exploración físicaSe observó la presencia de una placa ulcerosa de fondo fibrinoso, límites netos, bordes irregulares sobreelevados, con zonas costrosas y otras hipertróficas, de 10×8cm aproximadamente. La lesión abarcaba preferentemente la hemicara izquierda y afectaba al puente nasal, los párpados, la mejilla, el labio superior, ambas alas y fosas nasales, con un compromiso de ambas mucosas (fig. 1). Se palpaban adenopatías en las cadenas cervical y supraclavicular izquierdas, y no se observaban otras lesiones cutáneas.
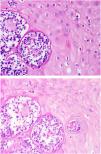
HistopatologíaLa anatomía patológica mostró una hiperplasia seudoepiteliomatosa de la epidermis y un denso infiltrado inflamatorio dérmico con la formación de granulomas de tipo supurativo. En el citoplasma de las células gigantes multinucleadas y en el estroma, se observaron esporas micóticas con exoesporulaciones múltiples (fig. 2, arriba, 40x, hematoxilina y eosina), que fueron positivas con la coloración de PAS. (fig. 2, abajo, 40x, PAS).
(arriba, 40x, hematoxilina y eosina). (fig. 2, abajo, 40x, PAS).
En el examen directo de la lesión y en el esputo se observaron esporas micóticas de pared birrefrigente con exoesporulaciones. Ambos cultivos micológicos resultaron negativos a los 45 días de incubación. La tomografía de tórax mostró unas condensaciones con un patrón micronodular bilateral y unos engrosamientos septales.
¿Cuál es el diagnóstico?
DiagnósticoParacoccidioidomicosis crónica multifocal.
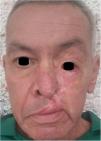
Tratamiento y evoluciónSe inició tratamiento con itraconazol 200mg/día. El paciente presentó una mejoría clínica a la semana del inicio del tratamiento y una cicatrización completa de la lesión en aproximadamente 3 meses (fig. 3). Al momento de este informe el paciente se encuentra en tratamiento y seguimiento regular.
ComentarioLa paracoccidioidomicosis (PCM) es una micosis profunda causada por hongos del género Paracoccidioides, endémica en zonas húmedas de América Latina, como Brasil, Colombia, Argentina, Venezuela, Perú y nuestro país, Paraguay1,2. Los datos epidemiológicos no se conocen con precisión porque la PCM no es una enfermedad de notificación obligatoria, pero se estima que la incidencia en áreas endémicas es de 3-4 nuevos casos por año por millón de habitantes3.
La forma crónica es la más frecuente en adultos, predominantemente en hombres. La gran mayoría de los pacientes tiene una historia de procedencia rural, hábito tabáquico e ingesta de alcohol. La PCM puede comprometer cualquier órgano, aparato o sistema, con manifestaciones clínicas variadas e inespecíficas. Las lesiones cutáneas ocurren entre el 30 y el 54% de los pacientes, siendo más frecuente su localización en rostro y con un patrón ulcerativo-vegetativo4.
La PCM puede representar un desafío diagnóstico debido al polimorfismo de su presentación. Este caso es llamativo por lo exuberante de la lesión cutánea, que obliga a descartar otras patologías infecciosas como una leishmaniasis, una tuberculosis, una micobacteriosis atípica, otras micosis profundas, así como una neoplasia epitelial tipo carcinoma basocelular o espinocelular4. Sin embargo, en el caso descrito las características epidemiológicas indicaron la necesidad de descartar una micosis profunda.
Se sabe que el diagnóstico definitivo se realiza con la identificación del Paracoccidioides en el cultivo o por biología molecular (PCR) del tejido afecto. Sin embargo, la rentabilidad y disponibilidad de estos estudios es limitada5. El diagnóstico basado en la identificación de levaduras con gemación múltiple en el examen directo o en la anatomía patológica es una alternativa rápida, económica y válida, una vez que el abordaje terapéutico de otras variantes fúngicas encontradas con estos métodos es similar.
Es fundamental iniciar precozmente el tratamiento para el pronóstico, puesto que estas lesiones pueden terminar en una fibrosis que puede resultar en alteraciones anatómicas y funcionales permanentes6.
FinanciaciónEste trabajo fue autofinanciado por los autores.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.