El diagnóstico de las lesiones pigmentadas planas de la cara en piel crónicamente fotoexpuesta es un tema de difícil manejo para el dermatólogo. Se presentan clínicamente como lesiones pigmentadas planas adquiridas, en tonos de marrón a negro, de bordes irregulares y de crecimiento lento. Siempre nos preocupa el diagnóstico de melanoma en estas lesiones, y los diagnósticos diferenciales que nos planteamos son lentigo solar (o queratosis seborreica plana), queratosis actínica pigmentada y queratosis liquenoide. Obviamente la dermatoscopia nos ha ayudado muchísimo en este terreno, sin embargo está claro que el diagnóstico definitivo siempre será dermatopatológico.
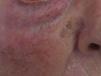
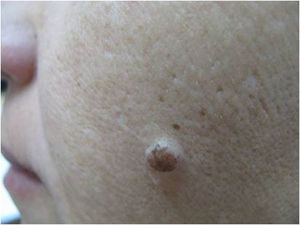
La primera pregunta que tenemos que hacernos es si en este tipo de lesiones es planteable el diagnóstico de nevo melanocítico. Todo dermatólogo que ve la imagen clínica de la figura 1 estará de acuerdo en que un nevo melanocítico no es una opción diagnóstica. No es planteable un nevo de la unión, ni un nevo compuesto, ni siquiera un nevo atípico. Los nevos no tienen ese tamaño, ese aspecto clínico, ni esa evolución de crecimiento lento y progresivo en personas adultas. De hecho, sabemos bien que los nevos en la cara de personas mayores son generalmente papulosos, presentándose como en la figura 2.
Sin embargo, cuando tomamos una biopsia de una lesión pigmentada plana de la cara en un adulto mayor, y no ofrecemos una información clínica adecuada al patólogo, podemos recibir un informe de nevo de la unión, compuesto o displásico1. Ante esta situación es crucial comunicarse con el patólogo y ofrecerle los datos clínicos pertinentes para que pueda adecuar su diagnóstico al tipo de lesión que ha evaluado. Por lo tanto, si bien es importante aportar información clínica en cualquier biopsia para la realización de una buena correlación clínico-patológica, en este tipo de lesiones es totalmente imprescindible.
Realizar un seriado de cortes histológicos será muchas veces suficiente para resolver la situación; en otras ocasiones puede ser necesario repetir la toma de biopsia. Frecuentemente estas son lesiones grandes a las que se les realiza una biopsia parcial, por lo que una segunda biopsia será generalmente viable.
Cabe resaltar que las biopsias parciales en este tipo de lesiones son mucho más útiles cuando son guiadas por dermatoscopia. Relizar una biopsia en una zona donde se esboza a la dermatoscopia una estructura romboidal o el pigmento ocluye una apertura folicular tiene mucha mayor probabilidad de llevar a un diagnóstico correcto.
Concluyendo entonces, cuando los planteamientos clínicos cardinales son lentigo solar vs lentigo maligno, y el informe de la biopsia es nevo, es momento de comunicarnos con nuestro patólogo para ampliar la información clínica, ya que más probablemente estemos frente a un melanoma.
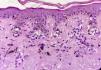
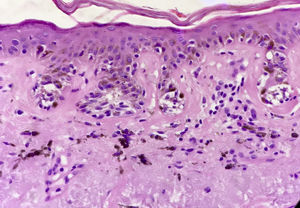
El problema de las lesiones pigmentadas planas de la cara desde el punto de vista del patólogoLos patólogos que se enfrentan a una lesión melanocítica proveniente de una biopsia de una lesión pigmentada plana de la cara de una persona mayor deben tener en mente que los criterios de diagnóstico para melanoma en este caso son diferentes a los clásicos utilizados para la disquisición entre nevo y melanoma en otras topografías. Por ejemplo, en una biopsia proveniente de una lesión como la de la figura 1 la sola presencia de nidos en la unión dermo-epidérmica, y abundante elastosis solar, ya debe hacernos pensar en melanoma in situ (fig. 3). No importa si los melanocitos son atípicos, o si ascienden en forma pagetoide o si comprometen el folículo; el diagnóstico es más probablemente melanoma. ¿Por qué? Porque la lesión de la figura 1 nunca puede ser un nevo de la unión ni un nevo displásico ni ningún tipo de nevo melanocítico.
Un factor importante de error en el diagnóstico es que frecuentemente las biopsias que recibimos en la evaluación de estas lesiones de la cara son biopsias parciales y pequeñas. En general, son lesiones extensas en la cara, y el clínico no tiene una certeza diagnóstica lo suficientemente alta como para hacer una biopsia exéresis, como está pautado en el melanoma. Por lo tanto, frecuentemente se realizan biopsias pequeñas, intentando no generar cicatrices desfigurantes frente a la posibilidad de que el diagnóstico final sea una lesión benigna.
Una biopsia parcial de una lesión melanocítica es difícil de evaluar; sabemos que perdemos la capacidad de determinar, por ejemplo, asimetría y falta de circunscripción, características muy importantes para la evaluación de una lesión melanocítica. Además, la biopsia parcial puede corresponder a una zona donde no hay tantos melanocitos atípicos, o ascendiendo o mitosis.
Debemos destacar además que es frecuente que el dermatopatólogo se enfrente a situaciones más sutiles en las que el diagnóstico de lentigo maligno debe hacerse sin la presencia de nidos, a partir de una proliferación exagerada de melanocitos atípicos. En estos casos puede ser difícil el diagnóstico diferencial con queratosis actínicas pigmentadas o con la hiperplasia de melanocitos que se genera como consecuencia del fotodaño. En piel fotodañada podemos encontrar melanocitos aumentados en número, e incluso con algunos rasgos atípicos, sin que esto conforme una proliferación tumoral. Es en estas situaciones que nos vemos obligados a realizar técnicas de inmunohistoquímica que nos ayuden a reconocer un lentigo maligno. Melan A es la técnica más extendida para el reconocimiento de proliferaciones melanocíticas basales, aunque algunos autores consideran que puede sobrestimar el número de melanocitos porque marcan dendritas melanocíticas, y eventualmente queratinocitos pigmentados, preconizando el uso de otras técnicas de inmunohistoquímica como MITF-1 y SOX-102.
Otro tema complejo es si al enfrentarnos a una queratosis liquenoide estamos realmente frente a esta entidad, o frente a un melanoma en regresión. En melanomas en regresión podemos ver los mismos cambios liquenoides, y la regresión de los melanocitos puede llevar a que no sean identificables en hematoxilina y eosina. En estos casos las técnicas de inmunohistoquímica también tienen su lugar.
En suma, la presencia de nidos de melanocitos en la unión dermo-epidérmica con cúmulos de elastosis solar en biopsias de la cara es altamente sugestiva de melanoma. En ocasiones es obligado realizar técnicas de inmunohistoquímica para el diagnóstico de lentigo maligno, sobre todo en los que se presentan en forma exclusivamente lentiginosa, así como frente al diagnóstico diferencial con queratosis actínicas pigmentadas, queratosis liquenoides o hiperplasia de melanocitos en piel fotodañada.
Consideraciones finalesCabe cuestionarse si los conceptos que estamos manejando solo valen para lesiones pigmentadas planas en personas mayores cuando estas se encuentran en la cara o si también valen para lesiones topografiadas en otras zonas crónicamente fotoexpuestas.
Estas afirmaciones son válidas para las zonas en donde los nevos rápidamente se tornan intradérmicos, como la cara y el cuello. Sin embargo, sabemos que en otras zonas como los miembros superiores o el tronco, los nevos tienen otra evolución y pueden ser planos en personas mayores. Por lo tanto, debemos ser mucho más cuidadosos cuando evaluamos el diagnóstico de melanoma in situ en estos contextos. Es fundamental en estos casos buscar otras características que apoyen el diagnóstico de melanoma, como por ejemplo los clásicos criterios de Ackerman (melanocitos no equidistantes, melanocitos sobre la unión dermo-epidérmica, melanocitos descienden en anexos, etc.)3.
Este abordaje de las lesiones pigmentadas planas de cara en personas mayores nos genera el incómodo asunto de definir qué entendemos por personas mayores. En realidad, la principal limitante para que todo lo antedicho sea válido es si la lesión en cuestión asume el diagnóstico de nevo como diagnóstico diferencial. Si por la edad del paciente y por el tipo de lesión podemos aceptar un diagnóstico de nevo, el concepto de «nido en unión dermo-epidérmica en piel fotodañada es muy sugestivo de melanoma» no vale.
Queda claro que todas estas dificultades diagnósticas se reducen al mínimo si se realiza una buena correlación clínico-patológica. Si un dermatólogo brinda una información clara del tipo de lesión clínica que está viendo, el dermatopatólogo entenderá que nevo no es una buena opción diagnóstica, incluso ante biopsias pequeñas o melanocitos con mínima o nula atipia. Un trabajo en equipo de clínicos y patólogos que permita estimular y favorecer la correlación clínico-patológica sigue siendo el arma más poderosa para realizar buenos diagnósticos.
ConclusionesTener en mente el título de este trabajo puede ser útil en el manejo de lesiones pigmentadas planas de la cara en pacientes adultos mayores: ¿Lentigo solar vs lentigo maligno? No es nevo.