Introducción
La leishmaniasis es un grupo de enfermedades producidas por protozoos del género Leishmania transmitidos al hombre por la picadura de mosquitos de los géneros Phlebotomus y Lutzomya. La leishmaniasis cutánea localizada es una de las patologías cutáneas más frecuentes en turistas de zonas tropicales, y Leishmania braziliensis es el principal agente etiológico en América del Sur 1,2.
Caso clínico
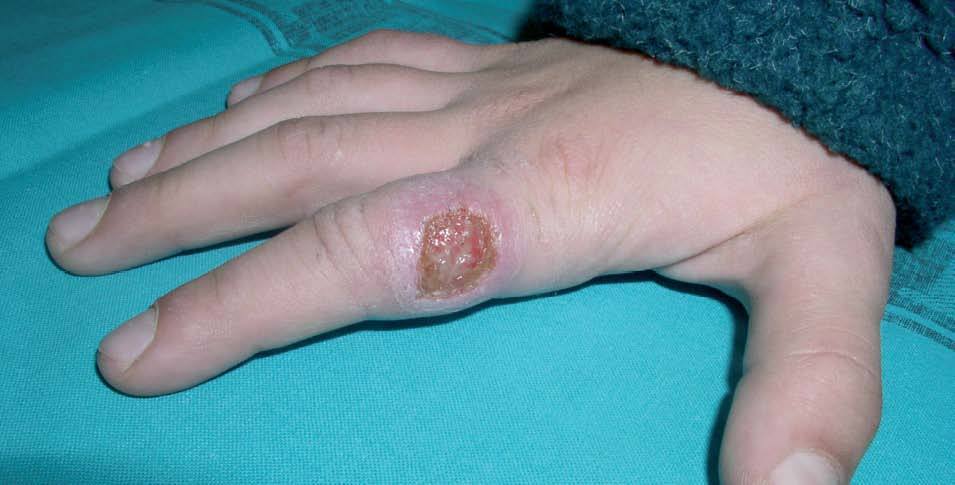
Se trata de un varón de 9 años de edad sin antecedentes de interés que consultó por lesiones dolorosas de 6 semanas de evolución. El paciente había realizado un mes antes de la aparición de las lesiones un viaje por Bolivia y Perú, visitando la selva amazónica y el Machu-Pichu. En la exploración física se objetivaron dos lesiones eritematosas redondeadas muy infiltradas, de bordes sobreelevados y centro ulcerado exudativo, de unos 2 cm de diámetro. Se localizaban en el dorso del segundo dedo de la mano derecha (fig. 1), y en la región submandibular, donde presentaba también una adenopatía de 2 cm no adherida a planos profundos.
Figura 1. Úlcera de bordes sobreelevados en el dorso del dedo.
Se solicitó hemograma, bioquímica y coagulación, que fueron normales. El cultivo de micobacterias fue estéril. Se realizó un frotis de la lesión, en el cual se pudieron objetivar leishmanias, y en el cultivo de parásitos también se observaron múltiples leishmanias. El medio de cultivo empleado fue el NNN, elaborado con sangre de conejo. Finalmente se realizó en el Instituto Carlos III (Majadahonda, Madrid) reacción en cadena de la polimerasa (PCR) para L. braziliensis, la cual fue positiva.
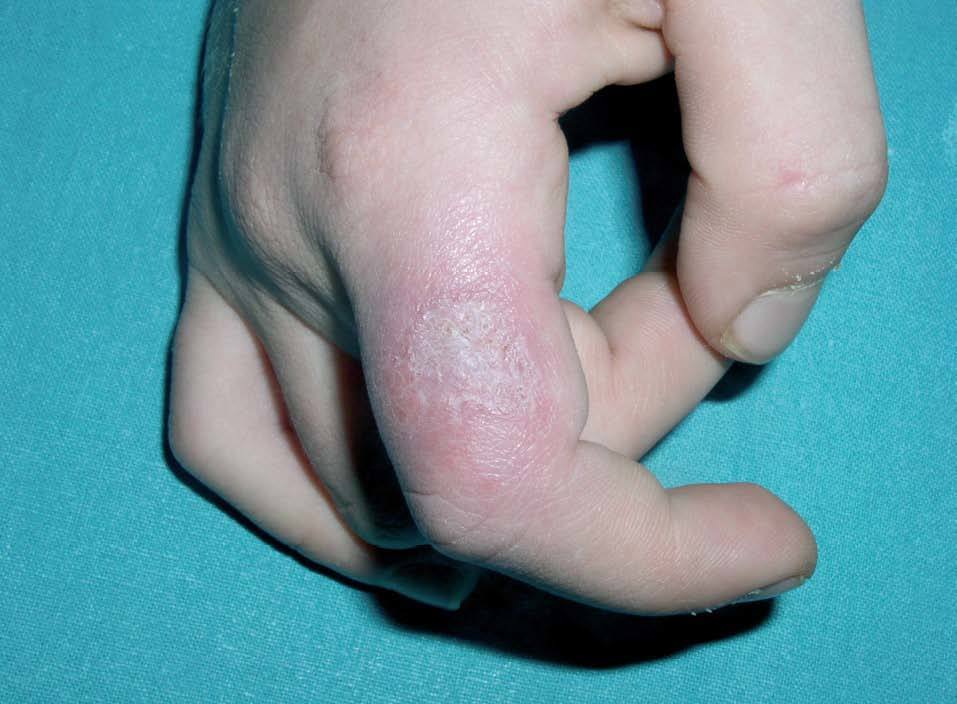
El paciente realizó tratamiento con itraconazol oral durante un mes, con discreta mejoría inicial. Por persistencia de las lesiones se plantearon otros tratamientos: los antimoniales sistémicos se desestimaron por la frecuencia y severidad de efectos adversos, y se inició tratamiento con anfotericina B liposomal intravenosa por su mejor tolerancia frente a los antimoniales sistémicos. El tratamiento se prolongó durante 9 días, con resolución completa de las lesiones al mes de finalizar el mismo (fig. 2).
Figura 2. Curación de la lesión tras anfotericina B liposomal.
Discusión
En el Viejo Mundo la leishmaniasis cutánea se debe principalmente a L. mayor, L. tropica o L. infantum, mientras que en el Nuevo Mundo es producida por L. braziliensis o L. mexicana. La distinción de la especie causante de la lesión es importante, ya que L. braziliensis puede producir leishmaniasis cutáneo-mucosa hasta en un 3 % de los pacientes que no reciben tratamiento, mientras que L mexicana no provoca destrucción mucosa 3. Por lo tanto, es aconsejable el tratamiento sistémico en infecciones por L. braziliensis.
En población pediátrica la forma clínica más frecuente es la cutánea localizada (99,13 %), seguida de la forma mucosa (0,34 %), cutánea crónica (0,27 %) y difusa (0,25 %) 4. La forma cutánea localizada se manifiesta como pápula eritematosa que crece hasta formar un nódulo, el cual se ulcera, localizado en zonas expuestas a picaduras. Las lesiones del Nuevo Mundo suelen ser solitarias (frente a las lesiones múltiples del Viejo Mundo), y no es raro en niños que esta forma se acompañe de linfadenopatías, como en el caso presentado. Cuando el agente etiológico es L. braziliensis también hay adenopatías con mayor frecuencia (hasta un 42 % en una serie de 11 pacientes), y en ocasiones dichas adenopatías pueden preceder a las lesiones cutáneas.
El diagnóstico diferencial debe realizarse con piodermitis, infecciones por micobacterias, epiteliomas, esporotricosis, cromomicosis, etc.
El diagnóstico definitivo se realiza al localizar el parásito, lo cual se realizaba de forma clásica con frotis, cultivo o anatomía patológica. Con estos medios teníamos una sensibilidad del 87 % aproximadamente. Actualmente disponemos también de PCR, que nos permite el diagnóstico en el 97 % de los casos 5,6.
En toda lesión por L. braziliensis el tratamiento deberá ser sistémico por el riesgo de diseminación mucosa. Clásicamente se han empleado antimoniales pentavalentes intravenosos o intramusculares con los cuales se consigue curación en un 90 % de los casos 7,8, pero los efectos adversos son frecuentes y severos (trastornos electrocardiográficos, arritmias graves, pancreatitis, mielosupresión, mialgias y artralgias). En los casos resistentes se empleaba de segunda línea la pentamidina o la anfotericina. La anfotericina B liposomal es un macrólido activo contra hongos y leishmania que se ha mostrado útil en formas mucocutáneas resistentes a antimoniales pentavalentes y en leishmaniasis visceral. Presenta el problema de un alto coste, pero su gran eficacia permite tratamientos más cortos, con periodos de hospitalización más breves que con los antimoniales pentavalentes, y la tolerancia es mejor, con menor tasa de efectos secundarios graves, por lo que se está empezando a emplear en formas cutáneas localizadas producidas por L. braziliensis9,10.
Recientemente se están empleando tratamientos por vía oral para evitar la hospitalización del paciente. El ketoconazol ha demostrado una tasa de curación del 89 % frente a L. mexicana y del 30 % frente a L. braziliensis. Otra opción es el fluconazol a dosis de 200 mg/día durante 6 semanas, con una curación del 79 % de casos provocados por L. major11. Más prometedor parece miltefosine, un fosfolípido alquilado análogo de la fosfocolina que ha mostrado una respuesta del 94 % en leishmaniasis del Nuevo Mundo 12,13.
Como conclusión hemos presentado un caso de leishmaniasis cutánea localizada producida por L. braziliensis, que tuvo una respuesta excelente al tratamiento con anfotericina B liposomal y una buena tolerancia al tratamiento. La anfotericina B liposomal es una buena alternativa a los antimoniales pentavalentes por su eficacia y buena tolerancia, aunque supone un coste mayor que los tratamientos clásicos.
Conflicto de intereses. Declaramos no tener ningún conflicto de intereses
Correspondencia:
Lucía Campos Muñoz.
Servicio de Dermatología. Hospital Universitario La Paz.
Paseo de La Castellana, 261.28046 Madrid.
Aceptado el 26 de junio de 2006.