Entre las causas de púrpura en la infancia existen numerosas entidades, entre ellas la tromboastenia de Glanzmann (TG). Es excepcional que los pacientes con TG sean valorados inicialmente por el dermatólogo. Describimos a continuación una lactante que fue evaluada por unas lesiones cutáneas equimóticas y un eccema facial sangrante, que fueron claves en el diagnóstico precoz de la alteración plaquetaria subyacente1.
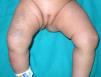
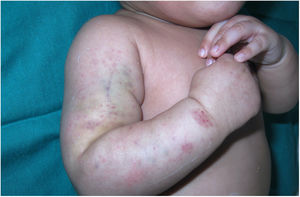
Una lactante de 2 meses, primogénita, atópica, hija de padres sanos consanguíneos de origen marroquí, fue evaluada en la consulta de Dermatología para la valoración de unas máculas purpúricas en el muslo derecho de 2 días de evolución que sus padres relacionaban con un traumatismo leve (fig. 1). Los padres referían que había tenido lesiones similares al nacer. También tenía eccemas en la cara y en la región retroauricular. Se realizó una ecografía de partes blandas, que descartó una malformación venosa en la extremidad inferior. El recuento plaquetario, el INR, el tiempo de protrombina y la extensión de sangre periférica fueron normales.
El estudio histológico mostró la presencia de extravasación de hematíes y se descartaron tumores y malformaciones vasculares.
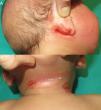
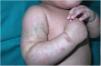
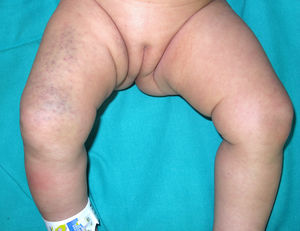
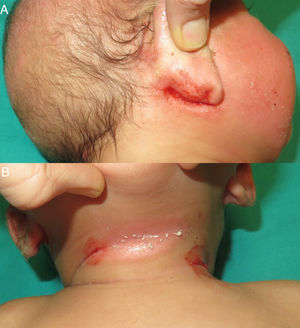
Un mes después, consultó por hemorragias en las placas de eccema (fig. 2) y equimosis en las zonas de presión (fig. 3), por lo que se amplió el estudio hematológico. La agregación plaquetaria resultó anormal para todos los agonistas, a excepción de la ristocetina, y el fenotipo celular fue negativo para CD61 (integrina iiib). En el estudio molecular se identificaron mutaciones en el gen ITGB3, no descritas previamente. Con estos hallazgos se planteó el diagnóstico de TG. Se realizó consejo genético a los padres, que tienen otra hija afecta y un hijo asintomático pendiente de pruebas genéticas.
La TG es una enfermedad de herencia autosómica recesiva que cursa con manifestaciones hemorrágicas debidas a una disfunción en la agregación plaquetaria. Esta es debida a un defecto cuantitativo o cualitativo de la integrina αiibβ3 (glucoproteína iib/iiia), que actúa como receptor del fibrinógeno en la membrana plaquetaria. Se estima una prevalencia de 1/1.000.000 habitantes, pero en áreas de alta consanguinidad es mucho más elevada2–5.
El recuento, el tamaño plaquetario y los estudios de coagulación son normales, por lo que es necesaria la realización de otras pruebas complementarias. El estudio de agregación plaquetaria es anormal con todos los agonistas, a excepción de la ristocetina. Además, se ha descrito que valores de PFA-100 por encima de 300 tienen un alto valor predictivo negativo. En el estudio genético se han identificado mutaciones en los genes ITGA2B e ITGB3, localizados en el cromosoma 17, y que traducen un fenotipo muy similar4,6. Puede cursar con síntomas más leves e iniciarse en la adolescencia o la edad adulta en casos de menor penetrancia2,5,7.
Los primeros signos de esta enfermedad suelen aparecer antes del segundo año de vida, pero el diagnóstico suele retrasarse hasta los 7 años. El signo inicial más frecuente en los niños con TG es el desarrollo de hematomas frente a traumatismos leves, aunque pueden comenzar con epistaxis, púrpura o hemorragias5.
Por ello, el diagnóstico diferencial de las lesiones cutáneas por TG incluye: la púrpura plaquetopénica (farmacológica, inmune, infecciosa o por procesos oncohematológicos), dolencias secundarias a alteraciones cualitativas plaquetarias (enfermedad de von Willebrand, el síndrome de Bernard-Soulier o el síndrome de Chédiak-Higashi), púrpuras vasculíticas (como el síndrome de Schönlein-Henoch), además de traumatismos, por lo que debemos tener en cuenta la posibilidad de abuso. Por otro lado, ante la tendencia hemorrágica de las placas de eccema, debemos descartar el síndrome de Wiskott-Aldrich, una inmunodeficiencia que cursa con trombocitopenia y lesiones cutáneas similares a la dermatitis atópica1,8,9.
Habitualmente, los pacientes con TG solo precisan tratamiento profiláctico ante procedimientos quirúrgicos con gran riesgo hemorrágico. Se utilizan transfusiones plaquetarias, administración de antifibrinolíticos o agentes hemostáticos locales, aunque en algunos casos es necesario el trasplante alogénico de progenitores hematopoyéticos. La transfusión de plaquetas induce con frecuencia la formación de anticuerpos contra la integrina αiibβ3 y/o el HLA, por lo que podría perder su eficacia. Se ha propuesto el uso del factor vii activado recombinante como tratamiento y prevención del sangrado en estos pacientes y para la prevención de la aloinmunización o el tratamiento de la refractariedad plaquetaria establecida. Es importante la educación sanitaria en medidas de higiene dental y manejo de hemorragias. En mujeres con TG se debe ofrecer consejo genético, ofreciendo opciones de diagnóstico prenatal si ambos progenitores son portadores. Además, es necesario advertir del riesgo de sangrado en el parto3,10.
La TG no tiene apenas protagonismo en la literatura dermatológica, seguramente por la inespecificidad de sus manifestaciones cutáneas. Sin embargo, es importante tenerla en cuenta en el diagnóstico diferencial de un paciente pediátrico que consulta por lesiones purpúricas, ya que son el signo de presentación más frecuente en esta entidad y podría ayudar a realizar un diagnóstico más precoz. Las hemorragias en las placas de eccema resultaron claves en el diagnóstico de esta paciente, por lo que consideramos que podrían ser un buen signo de sospecha de posibles alteraciones plaquetarias.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.