Staphylococcus lugdunensis pertenece al grupo de los estafilococos coagulasa negativos. El objetivo del estudio es revisar las características clínicas y microbiológicas de los pacientes diagnosticados de una infección cutánea por S. lugdunensis.
Material y métodosEstudio observacional retrospectivo de todos los casos de infecciones cutáneas en las que se aisló S. lugdunensis diagnosticados entre 2009 y 2016 en el Servicio de Microbiología del Hospital San Jorge de Huesca.
ResultadosSe incluyeron 16 pacientes. La localización más frecuente fue la zona inguinoperineal (n=6, 37,5%) y la forma de presentación más habitual fueron las pústulas (n=5, 31,3%). El 87,6% de los pacientes (n=14) mostraron buena respuesta al tratamiento; sin embargo, 3 pacientes recurrieron. De ellos, 2 estaban en tratamiento con un anti-TNF.
ConclusiónS. lugdunensis debería considerarse el posible agente causal de la infección cuando se aísla tanto en piel como en tejido celular subcutáneo, especialmente en pacientes que están recibiendo tratamiento biológico.
Staphylococcus lugdunensis belongs to the group of coagulase-negative staphylococci. The aim of this report was to review the clinical and microbiologic features of cases of S. lugdunensis skin infections.
Material and methodsObservational study of all cases of skin infections in which S. lugdunensis was isolated by the microbiology department of Hospital General San Jorge in Huesca, Spain, between 2009 and 2016.
ResultsWe studied the cases of 16 patients. The most frequent site of infection was the inguinal-perineal region (n=6, 37.5%), and pustules were the most common presentation (n=5, 31.3%). Response to treatment was good in 87.6% of the patients (n=14). However, infection recurred in 3 patients, 2 of whom were on anti-TNF therapy.
ConclusionsS. lugdunensis should be considered a possible cause of infection when it is isolated in both skin and subcutaneous tissues, especially in patients on biologic therapies.
Staphylococcus lugdunensis pertenece al grupo de los estafilococos coagulasa negativos (SCN). Descrito por primera vez por Freney en 1988, en Lyon, Francia1, este patógeno emergente es más virulento que otros SCN y se ha visto involucrado en infecciones con alta mortalidad2.
S. lugdunensis es un SCN comensal de áreas donde hay glándulas apocrinas3, asociándose a infecciones cutáneas y del tejido celular subcutáneo, generalmente en forma de abscesos4. Los pacientes con factores predisponentes como diabetes o neoplasias, tienen más riesgo de adquirir una infección por S. lugdunensis; no obstante, también se han descrito casos de infecciones profundas o superficiales en individuos sanos5, siendo la piel la principal puerta de entrada.
El objetivo de este estudio es revisar las características clínicas y microbiológicas de los pacientes diagnosticados en nuestro centro de una infección cutánea en la que se aísla S. lugdunensis, así como el tratamiento y evolución de la infección.
Materiales y métodosSe ha realizado un estudio observacional retrospectivo de todos los casos de infecciones cutáneas en cuyo cultivo microbiológico se aisló S. lugdunensis entre 2009 y 2016 en el Servicio de Microbiología del Hospital San Jorge de Huesca.
Se recogieron las siguientes variables: edad, sexo, enfermedades sistémicas asociadas y su tratamiento, localización y tipo de lesión cutánea, tratamiento y evolución, así como otros microorganismos aislados concomitantemente en la misma lesión.
El diagnóstico microbiológico se basó en el cultivo de las muestras en medios habituales. La identificación y sensibilidad antibiótica se hizo con MicroScan® (Beckman Coulter) aplicando los criterios de CLSI, y como pruebas de confirmación de identificación se realizaron test de producción de ornitina decarboxilasa (ODC), y prueba de la pirrolidonil-arilamidasa (PYR) (Rosco Diagnostica A/S, Dinamarca).
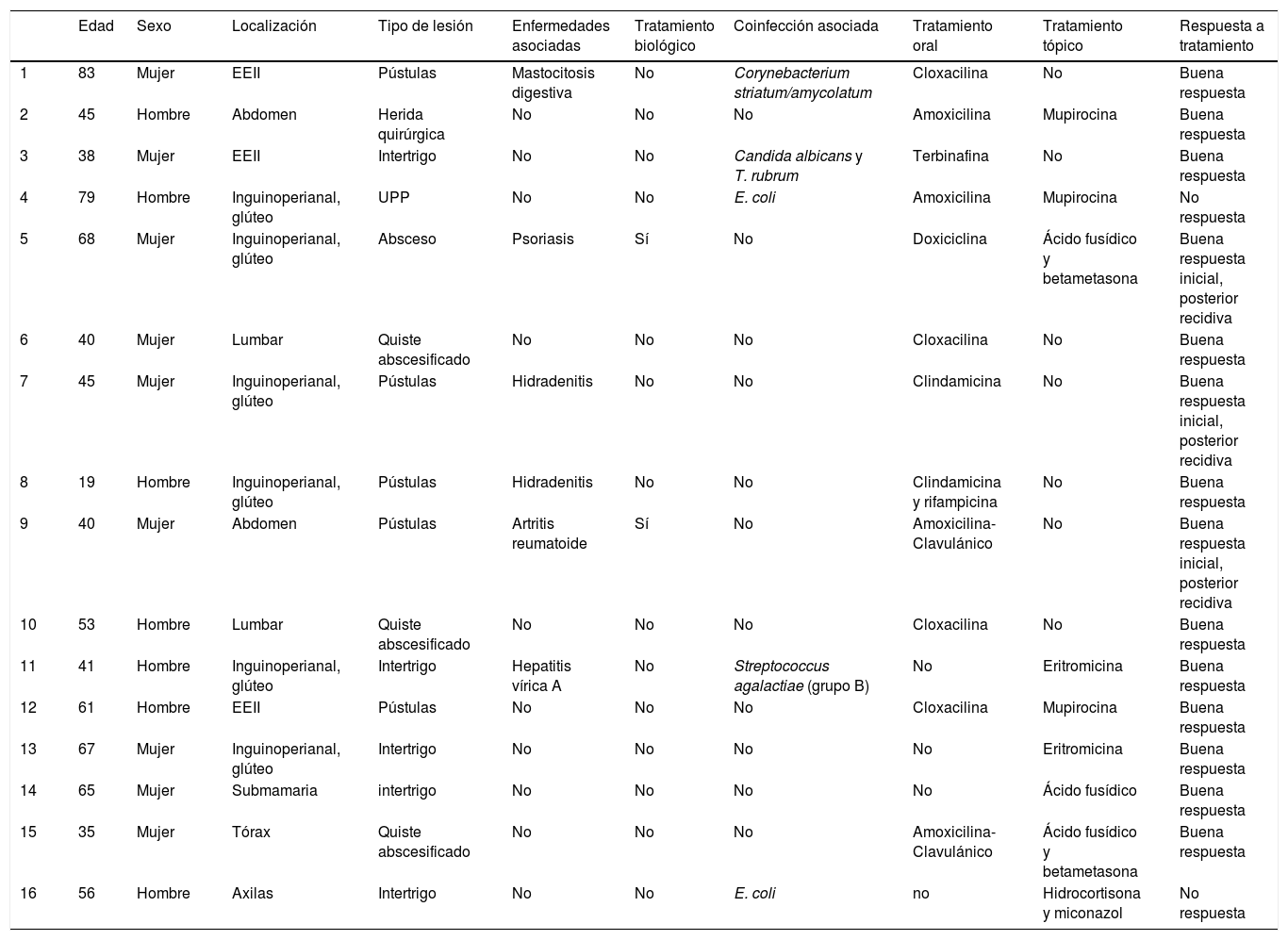
ResultadosLa tabla 1 resume las características de la muestra. Se incluyeron 16 pacientes, 9 mujeres y 7 hombres, con una edad media de 52,19 años (rango de edad, 19-83 años). Seis de ellos (37,5%) presentaban enfermedades sistémicas subyacentes.
Características clínicas, coinfección, tratamiento y evolución de los pacientes
| Edad | Sexo | Localización | Tipo de lesión | Enfermedades asociadas | Tratamiento biológico | Coinfección asociada | Tratamiento oral | Tratamiento tópico | Respuesta a tratamiento | |
|---|---|---|---|---|---|---|---|---|---|---|
| 1 | 83 | Mujer | EEII | Pústulas | Mastocitosis digestiva | No | Corynebacterium striatum/amycolatum | Cloxacilina | No | Buena respuesta |
| 2 | 45 | Hombre | Abdomen | Herida quirúrgica | No | No | No | Amoxicilina | Mupirocina | Buena respuesta |
| 3 | 38 | Mujer | EEII | Intertrigo | No | No | Candida albicans y T. rubrum | Terbinafina | No | Buena respuesta |
| 4 | 79 | Hombre | Inguinoperianal, glúteo | UPP | No | No | E. coli | Amoxicilina | Mupirocina | No respuesta |
| 5 | 68 | Mujer | Inguinoperianal, glúteo | Absceso | Psoriasis | Sí | No | Doxiciclina | Ácido fusídico y betametasona | Buena respuesta inicial, posterior recidiva |
| 6 | 40 | Mujer | Lumbar | Quiste abscesificado | No | No | No | Cloxacilina | No | Buena respuesta |
| 7 | 45 | Mujer | Inguinoperianal, glúteo | Pústulas | Hidradenitis | No | No | Clindamicina | No | Buena respuesta inicial, posterior recidiva |
| 8 | 19 | Hombre | Inguinoperianal, glúteo | Pústulas | Hidradenitis | No | No | Clindamicina y rifampicina | No | Buena respuesta |
| 9 | 40 | Mujer | Abdomen | Pústulas | Artritis reumatoide | Sí | No | Amoxicilina-Clavulánico | No | Buena respuesta inicial, posterior recidiva |
| 10 | 53 | Hombre | Lumbar | Quiste abscesificado | No | No | No | Cloxacilina | No | Buena respuesta |
| 11 | 41 | Hombre | Inguinoperianal, glúteo | Intertrigo | Hepatitis vírica A | No | Streptococcus agalactiae (grupo B) | No | Eritromicina | Buena respuesta |
| 12 | 61 | Hombre | EEII | Pústulas | No | No | No | Cloxacilina | Mupirocina | Buena respuesta |
| 13 | 67 | Mujer | Inguinoperianal, glúteo | Intertrigo | No | No | No | No | Eritromicina | Buena respuesta |
| 14 | 65 | Mujer | Submamaria | intertrigo | No | No | No | No | Ácido fusídico | Buena respuesta |
| 15 | 35 | Mujer | Tórax | Quiste abscesificado | No | No | No | Amoxicilina-Clavulánico | Ácido fusídico y betametasona | Buena respuesta |
| 16 | 56 | Hombre | Axilas | Intertrigo | No | No | E. coli | no | Hidrocortisona y miconazol | No respuesta |
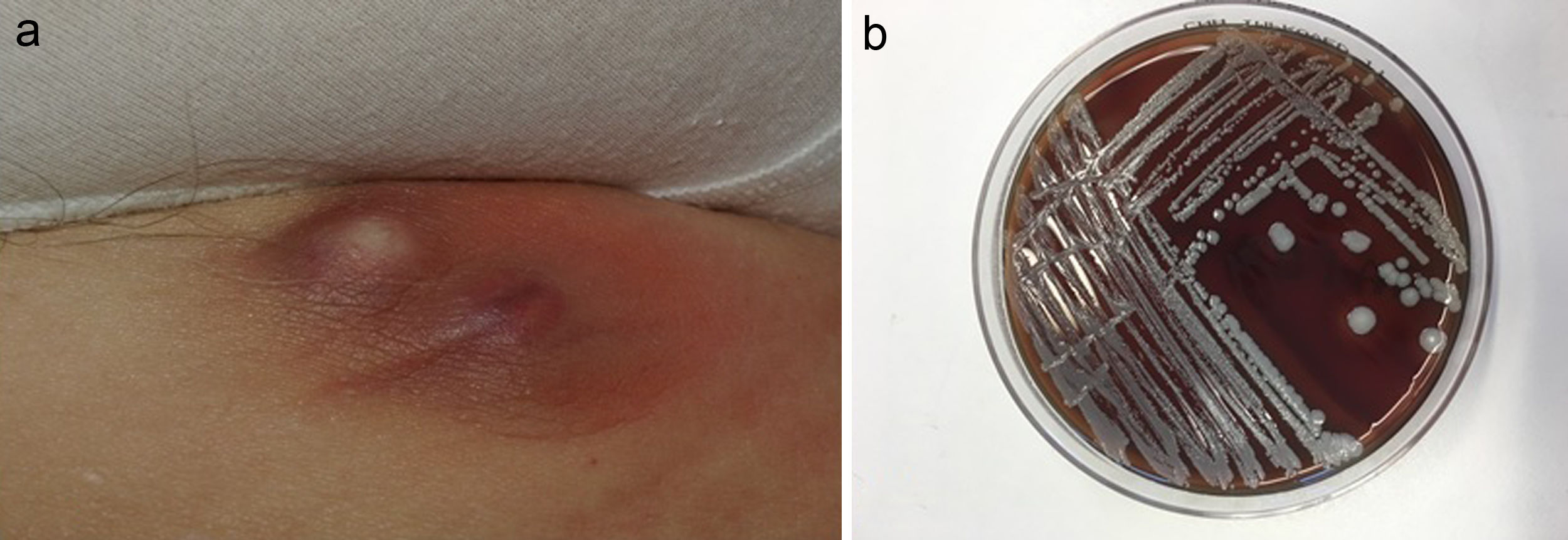
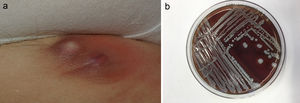
La localización más frecuente fue la zona inguinoperineal (n=6, 37,5%), seguida de las extremidades inferiores (n=3, 18,8%). La forma clínica de presentación más habitual fueron las pústulas (n=5, 31,3%) y las lesiones tipo intertrigo (n=5, 31,3%), así como los quistes abscesificados (n=3, 18,8%) (fig. 1a). Solo se describió un paciente con un absceso.
S. lugdunensis fue el único patógeno aislado en 11 (68,8%) de los 16 cultivos, siendo Escherichia coli la coinfección más frecuente (n=2, 12,5%). Un dato curioso en las muestras aisladas de S. lugdunensis en agar sangre es un característico olor a fuet que desprende el cultivo.
El antibiograma se realizó en todos los pacientes. Todos los S. lugdunensis aislados eran sensibles a los antibióticos del antibiograma, excepto en una paciente que se observó resistencia a clindamicina, eritromicina, fosfomicina y tetraciclina. Además, en 6 pacientes, 5 de ellos con sospecha de intertrigo, se realizó cultivo de hongos.
El 75% de los pacientes (n=12) recibieron tratamiento oral, siendo los más frecuentes los antibióticos del grupo de penicilinas orales. Asimismo, el 56,3% (n=9) recibió tratamiento tópico, y 5 pacientes además llevaban asociado tratamiento antibiótico oral. La mupirocina (n=3, 18,8%) y la eritromicina (n=2, 12,5%) fueron los antibióticos tópicos más frecuentemente pautados del total de los pacientes que recibieron tópicos. De las 5 lesiones tipo intertrigo, solo una presentaba coinfección con Candida albicans y Trichophyton rubrum, respondiendo adecuadamente a terbinafina por vía oral. En los quistes abscesificados y el absceso, además, se les realizó drenaje de la lesión.
El 87,6% de los pacientes (n=14) mostraron buena respuesta al tratamiento. Dos pacientes no respondieron al tratamiento, presentando coinfección con E. coli; 3 pacientes que obtuvieron una buena respuesta inicial recurrieron con 2 episodios cada uno de ellos. De ellos, 2 estaban en tratamiento con un anti-TNF.
DiscusiónS. lugdunensis, a pesar de formar parte de la microbiota de la piel, presenta un gran poder patógeno, capaz de producir infecciones invasivas tanto comunitarias como nosocomiales de gran virulencia, comportándose de forma similar a Staphylococcus aureus6.
Se ha presentado una serie de infecciones cutáneas por S. lugdunensis, en su mayoría leves, localizadas preferentemente en el área inguinoperineal y cuya presentación clínica más frecuente fueron las lesiones tipo intertrigo y pústulas, ocurriendo los casos recurrentes en pacientes en tratamiento con fármacos anti-TNF.
La forma de presentación de infecciones producidas por S. lugdunensis más frecuentemente descrita en la literatura son las infecciones cutáneas o del tejido celular subcutáneo en forma de abscesos7,8. Recientemente, Zaaroura et al. describieron 29 casos, de los cuales la forma de presentación más frecuente fue la tipo pustulosis/foliculitis en 16 pacientes9. En nuestra serie, las formas clínicas de pústulas e intertrigos fueron también las más frecuentes (5 casos de cada una), al igual que Zaaroura et al.
La localización más frecuente en nuestro estudio coincide con el resto de los estudios publicados, como es la zona inguinoperineal7,10, abdomen, extremidades inferiores11 y región mamaria5, correspondiéndose los lugares de infección con las zonas en donde S. lugdunensis es un microorganismo comensal.
Las infecciones cutáneas por S. lugdunensis suelen responder a los antibióticos prescritos11. En general, a diferencia de otros SCN, la sensibilidad de S. lugdunensis a las penicilinas es buena, ya que hasta ahora es escasa la producción de β-lactamasas en esta especie, y menos de un 5% son resistentes a oxacilina5. Las guías terapéuticas antimicrobianas aconsejan que, en un absceso cutáneo simple, el tratamiento de elección sería la incisión y el drenaje de la lesión, no estando indicado el tratamiento antibiótico de primera elección. En los casos complicados, drenaje asociado a fármacos de espectro reducido como el cefadroxilo, cefalexina o cloxacilina, por vía oral. En los casos de foliculitis, los fármacos de elección son la mupirocina y el ácido fusídico, asociado a medidas higiénicas. En caso de foliculitis extensa, recomiendan la asociación con un antibiótico por vía oral (cefadroxilo, cefalexina o cloxacilina)12. En los casos descritos en la literatura la tendencia de tratamiento es el uso de antibiótico tópico, y en casos más complicados, la asociación de antibiótico oral13.
Como agente colonizador de la piel es importante interpretar en qué momento S. lugdunensis se convierte en patógeno. Uno de los casos de la serie era un paciente con coinfección de T. rubrum y Candida que respondió favorablemente a terbinafina; este es un ejemplo claro en donde S. lugdunensis se comportó como un colonizador sin más. Los 2 casos no respondedores llevaban asociada una coinfección con E. coli, donde probablemente este último sería el patógeno causante de la enfermedad y no S. lugdunensis. La capacidad patogénica de S. lugdunensis en infecciones osteoarticulares se ha llegado a corroborar de forma prospectiva14. Sin embargo, cuando se trata de muestras cutáneas únicas en piel o tejido subcutáneo, así como de zonas con nicho de este SCN, aconsejan precaución en cuanto a la interpretación15.
En la literatura se ha descrito un caso de infección por S. lugdunensis en un paciente con psoriasis y artritis psoriásica en tratamiento con adalimumab y metotrexato, con buena respuesta al tratamiento antibiótico16. Dos de nuestros casos que presentaron una recurrencia de la lesión se encontraban en tratamiento con anti-TNF, en concreto adalimumab. Uno de los pacientes precisó cambio de tratamiento de adalimumab por mala respuesta al tratamiento antibiótico. Es conocido que uno de los efectos secundarios más frecuentes de los fármacos anti-TNF son las infecciones cutáneas17. Esto es debido a que TNF-α es una citosina proinflamatoria que juega un papel importante en la inmunidad innata, por lo que su inhibición puede incrementar el riesgo de infección, sobre todo de origen bacteriano18.
S. lugdunensis es una especie que se puede identificar fácilmente en el laboratorio, si se piensa en ella. A las 18-24h de incubación en agar sangre presenta colonias con β-hemólisis débil que aumenta a las 48h (fig. 1b). Para su identificación se requiere la realización de dos pruebas: la producción de la ornitina descarboxilasa (OCD) y la pirridonil-arilamidasa (PYR), siendo ambas pruebas positivas a diferencia de otros SCN. Actualmente, el MALDI-TOF MS (matrix-assisted laser desorption ionization–time of flight mass spectrometry) es una herramienta que ha supuesto un avance rápido y coste-efectivo en la identificación de S. lugdunensis19. Presenta una sensibilidad y especificidad cercana al 100% en la identificación de SCN, sobre todo de S. lugdunensis20. La serie presentada en el artículo era previa a la reciente implantación de MALDI-TOF en nuestro hospital.
La naturaleza destructiva de este microorganismo, su gran virulencia y la capacidad que tiene para dar lugar a infecciones supuradas son razones suficientes para su búsqueda activa. S. lugdunensis ha pasado de ser un hallazgo ocasional, como agente causal de patología humana, a ser cada vez más frecuente, lo que puede deberse tanto a un mejor conocimiento de sus características microbiológicas como al empleo de MALDI-TOF, que ha aumentado la caracterización de numerosas especies de SCN que antes eran simplemente «estafilococos coagulasa negativa» o Staphylococcus spp., junto con un mayor índice de sospecha clínica5.
S. lugdunensis podría considerarse un microorganismo patógeno cutáneo en determinadas circunstancias, dependiendo del cuadro clínico y su localización, así como en pacientes con factores sistémicos o locales de riesgo; en nuestra serie, pacientes con fármacos del tipo anti-TNF.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses con respecto a lo reflejado en el artículo.