La estructura de la unidad ungueal es compleja y poco conocida para muchos dermatólogos y dermatopatólogos. Sin embargo, la rentabilidad diagnóstica de una biopsia ungueal depende en gran medida de que ambos estén familiarizados con la anatomía e histología de la zona. La uña puede verse afectada por condiciones inflamatorias o infecciosas que suelen repercutir de manera marcada en la calidad de vida del paciente. Así mismo, una amplia variedad de tumores pueden desarrollarse en esta región; estos pueden resultar fatales en ocasiones, o pueden requerir tratamiento quirúrgico que resulte en un defecto funcional de los dedos. En esta revisión repasaremos la anatomía e histología de esta área y mencionaremos los hallazgos histopatológicos básicos en las condiciones que afectan a las uñas más frecuentemente.
The structure of the nail unit is complex and many dermatologists and dermatopathologists have an incomplete understanding of it. Familiarity with the anatomy and histology of this unit, however, is a key factor in improving the diagnostic yield of nail biopsy. Inflammatory or infectious conditions that affect the nail can have a marked impact on a patient's quality of life. A wide-ranging variety of tumors can also develop in this region and they may be life-threatening or require surgery that will result in functional defects. The author reviews the anatomy and histology of the nail unit as well as the basic histopathologic findings in the most common conditions affecting the nails.
Las uñas son estructuras especializadas formadas por queratina dura que cubren el área dorsal distal de los dedos de las manos y los pies. Su misión principal es la de protección y facilitación del agarre y manipulación fina, pero además tienen otras funciones secundarias, como la de rascado y la cosmética.
Las uñas pueden verse afectadas en multitud de enfermedades. En muchos casos, las alteraciones ungueales son reflejo de condiciones genéticas, metabólicas u otras afecciones sistémicas1. En estos casos, una anamnesis y exploración clínica detalladas son necesarias para reconocer la patología subyacente. En otras ocasiones, las anomalías de las uñas responden a fenómenos inflamatorios, infecciosos o tumorales locales que pueden comprometer seriamente la calidad de vida o incluso la supervivencia del paciente. Es aquí donde el estudio microscópico de la uña puede contribuir en gran medida al diagnóstico.
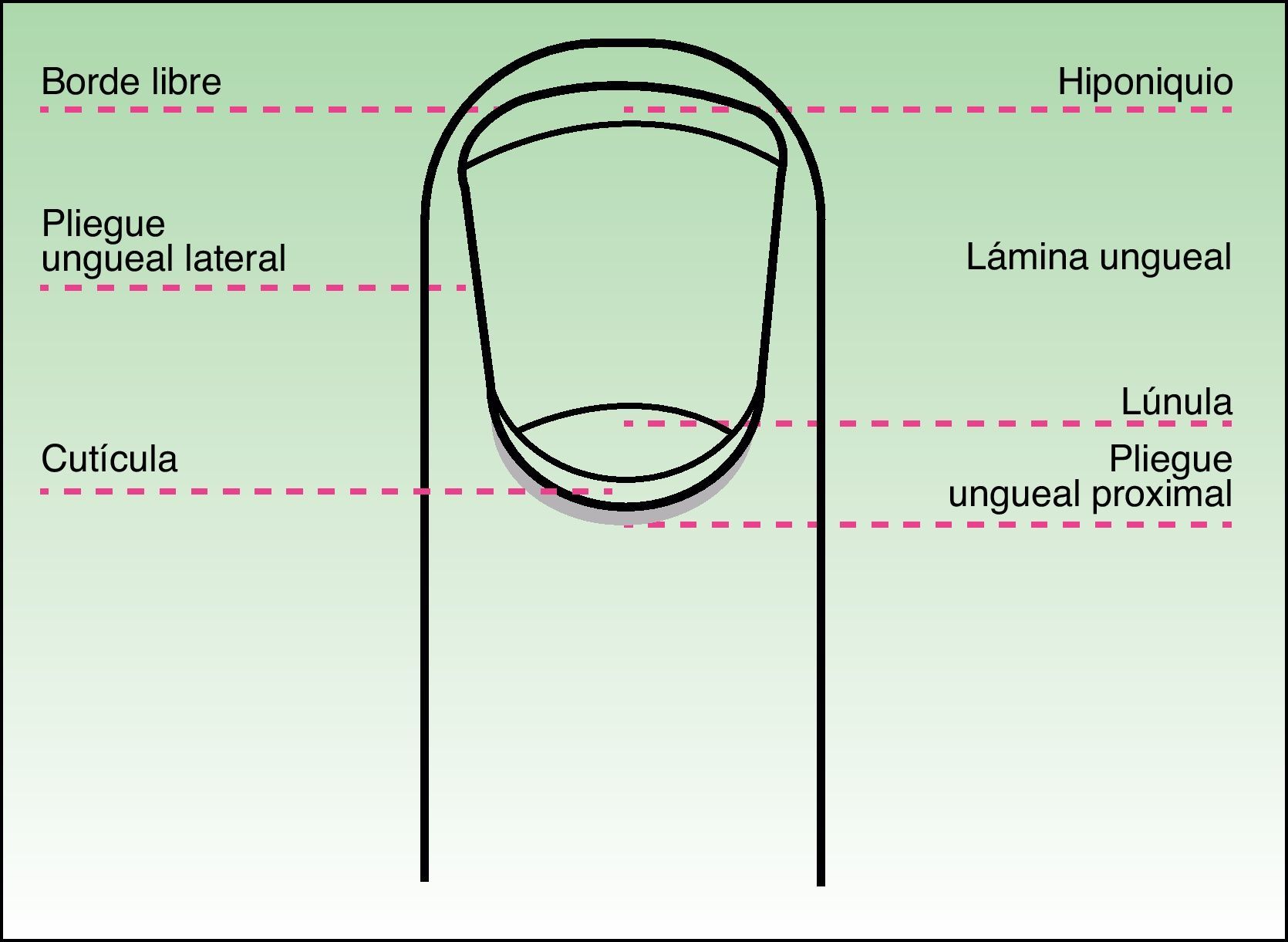
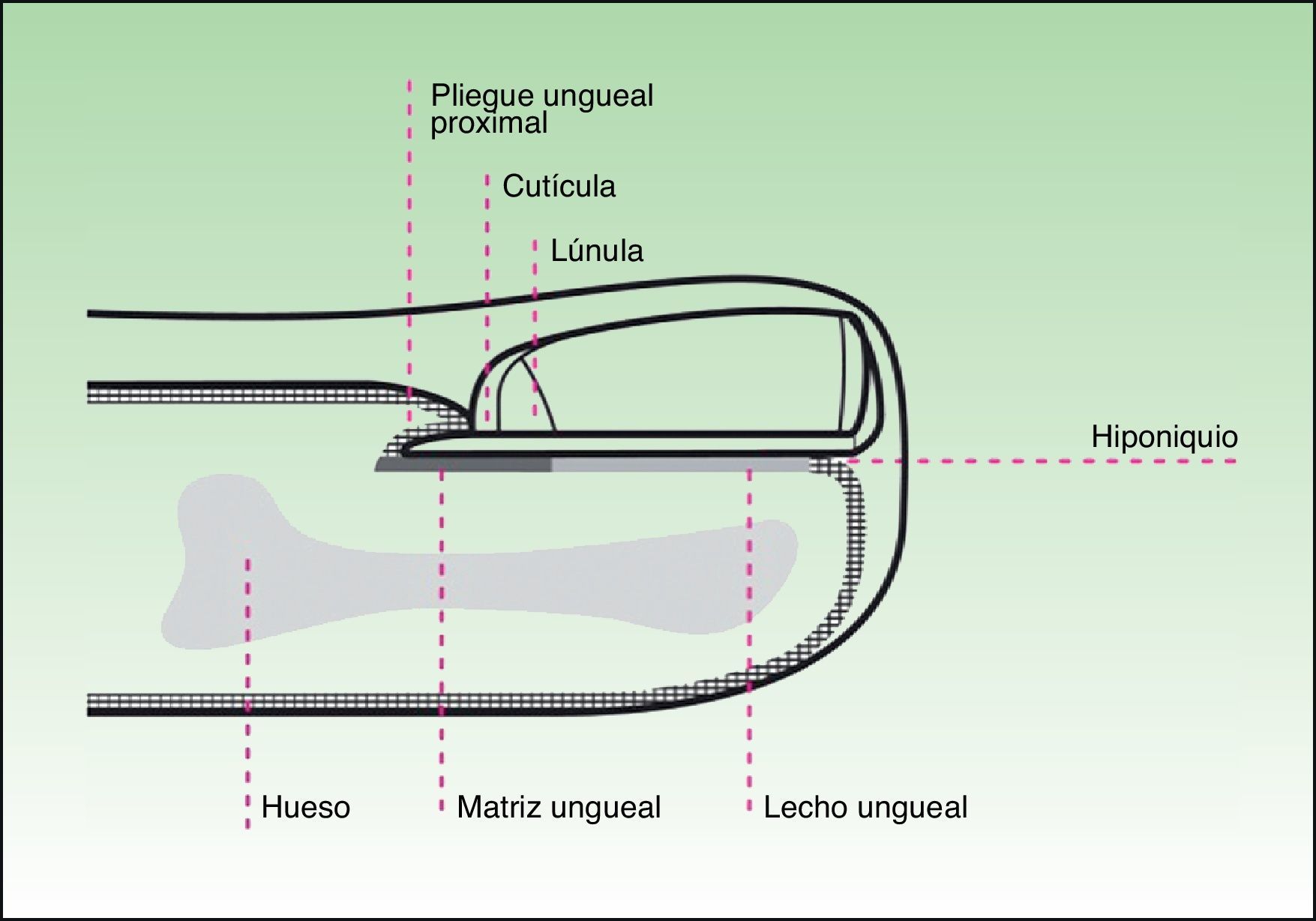
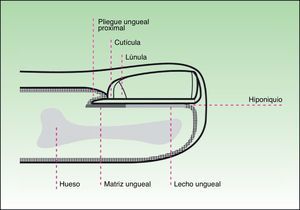
Estructura anatómica e histológicaLa estructura anatómica del aparato ungueal es compleja. Su conocimiento y comprensión son vitales para el diagnóstico histológico de las afecciones de la uña y, sin embargo, muchos dermatólogos y dermatopatólogos no están familiarizados con ella. El aparato ungueal se compone de 4 elementos fundamentales:
- 1.
La lámina ungueal, que es lo que se conoce generalmente como uña.
- 2.
La matriz, cuya función es producir la lámina ungueal y que se encuentra por debajo de la parte proximal de esta. La lúnula, normalmente visible en los pulgares y primeros dedos del pie, no es más que la parte distal de la matriz.
- 3.
Los pliegues ungueales proximal, distal y laterales de la uña. En la parte proximal encontramos el sistema de cutículas, compuesto por el eponiquio o cutícula visible y la cutícula verdadera, que se encuentra por debajo de la visible. Y en la parte distal se halla el hiponiquio, que sella la lámina ungueal en su porción anterior y la protege de infecciones y otras agresiones.
- 4.
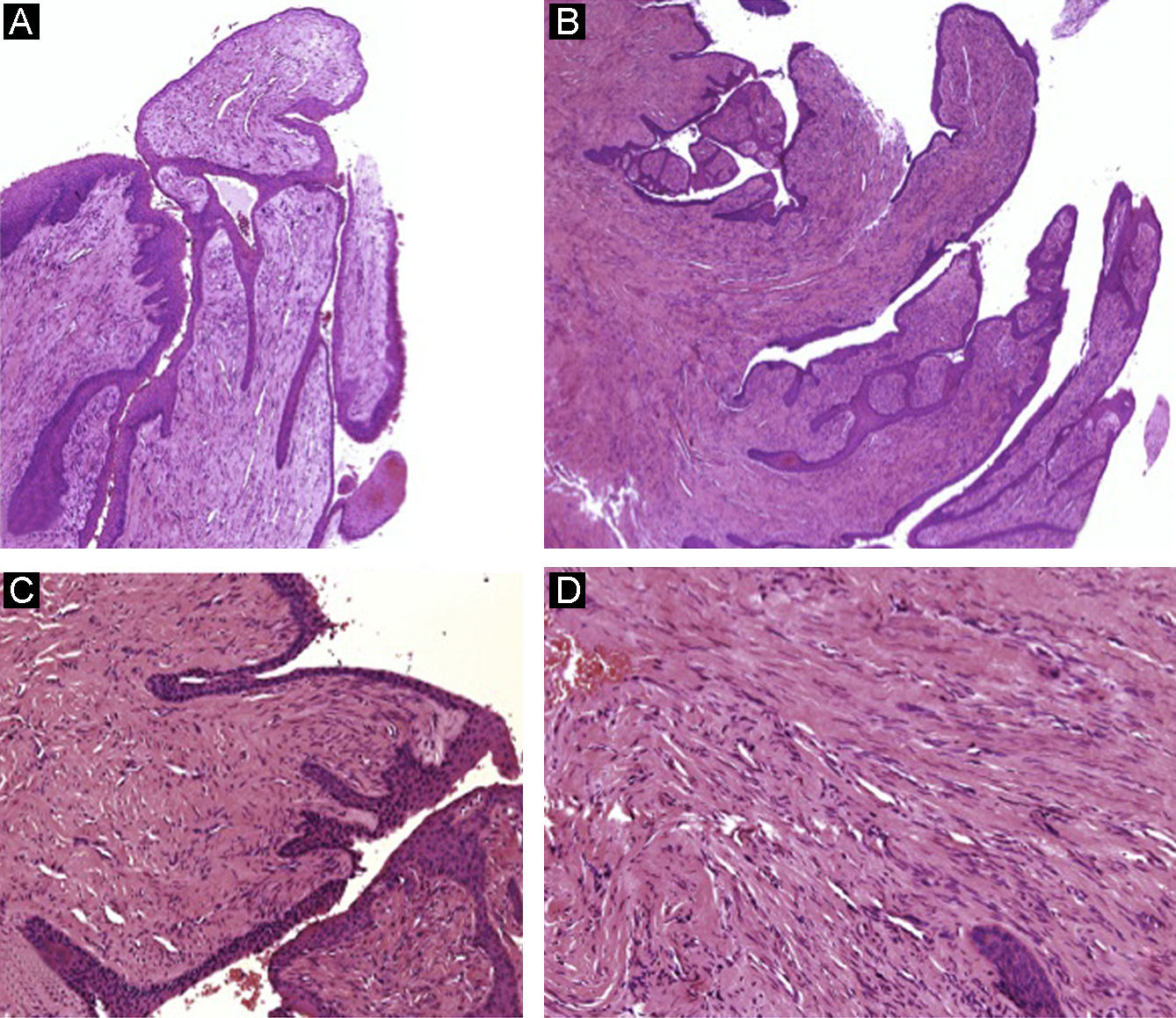
El sistema de soporte de la lámina ungueal se halla configurado por el lecho ungueal, el tejido conectivo subyacente, la falange y sus ligamentos2 (figs. 1 y 2).
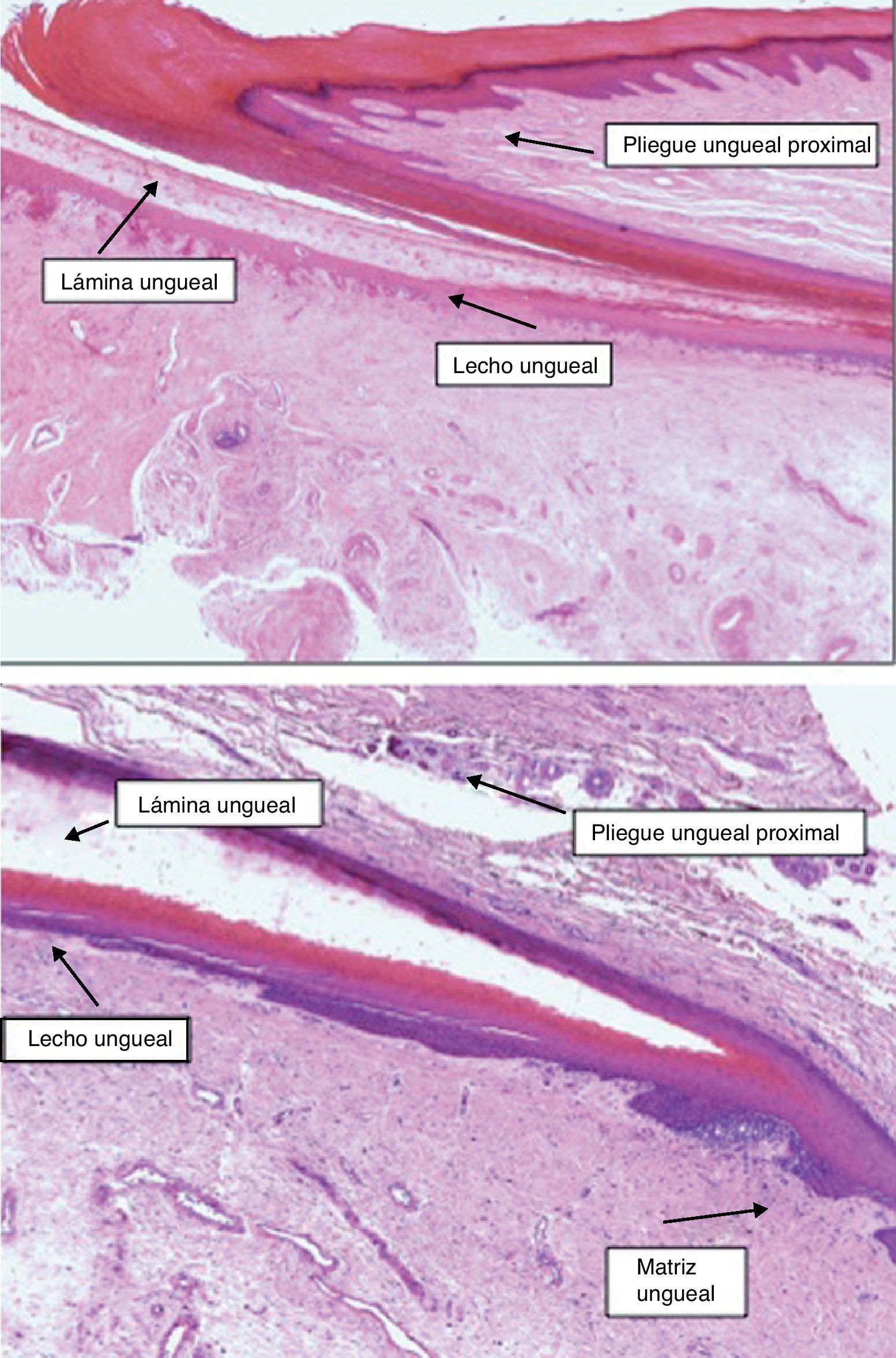
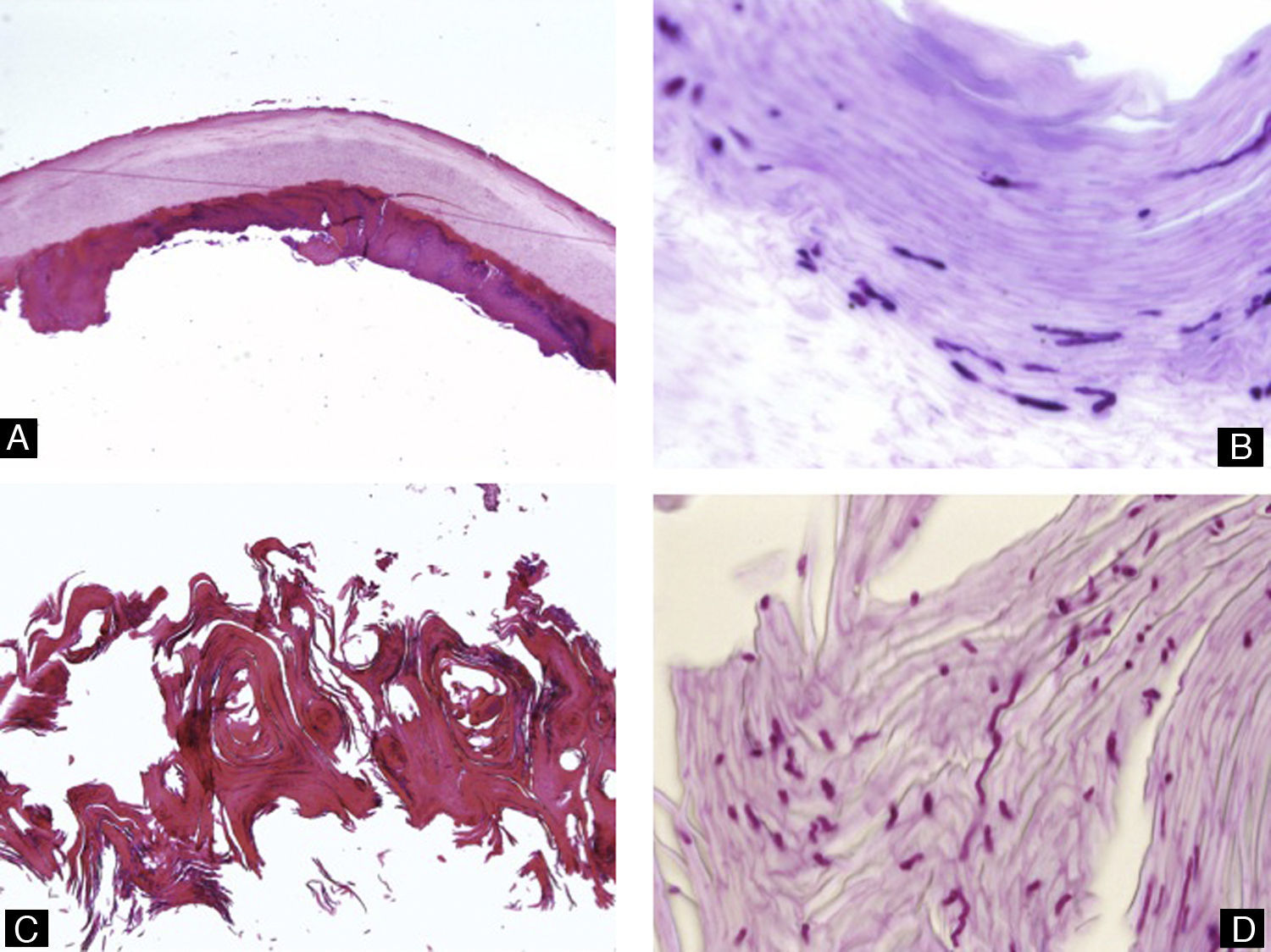
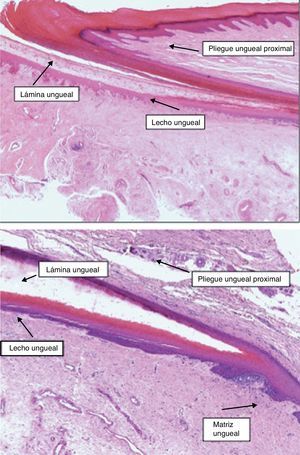
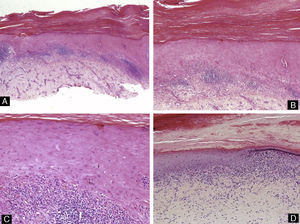
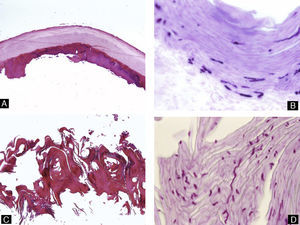
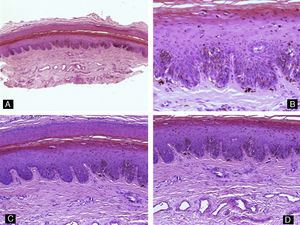
Todos estos elementos poseen características histológicas particulares (fig. 3). El epitelio de los pliegues ungueales está formado por piel normal con la única diferencia, con respecto al resto del tegumento, de que carece de unidades pilosebáceas. La lámina ungueal se puede reconocer fácilmente en las biopsias ungueales al estar formada únicamente por células muertas cornificadas que se tiñen con hematoxilina y eosina de un rosa pálido3. El lecho ungueal, que se encuentra por debajo de la lámina ungueal, está formado por un epitelio fino, de 2 o 3 capas de espesor, carente de estrato granuloso en estado fisiológico, y con unas pocas capas de células paraqueratósicas en su polo superior que están fuertemente adheridas a la lámina ungueal. Este epitelio tiene un patrón de crestas epidérmicas más aplanado que el de la epidermis normal. Por debajo, hay tejido conectivo, periostio y hueso. La matriz está compuesta por un epitelio germinativo mamelonado en su base y sin capa granulosa. Las crestas del epitelio de la matriz están orientadas oblicuamente en dirección proximal, dirigidas hacia atrás y, probablemente, sea esta orientación lo que permite que la lámina ungueal crezca hacia fuera en ángulo y no en vertical hacia arriba3. El epitelio de la matriz queratiniza por medio de un proceso conocido como onicoqueratinización, que produce la queratina dura que dará lugar a la uña. En la parte más proximal de la matriz se encuentra la llamada zona queratógena, que se encarga de producir la parte más superficial de la lámina ungueal. Esta zona puede reconocerse en las secciones histológicas al estar formada por células aplanadas de citoplasma rosa brillante que retienen el núcleo durante un tiempo. El resto de la lámina ungueal se produce a partir de la matriz distal. Se cree que el lecho ungueal también contribuye de una manera modesta a la producción de la lámina ungueal. La matriz y, en mucha menor medida, el lecho ungueal son las únicas porciones del aparato ungueal que en condiciones fisiológicas contienen melanocitos. Estos son dendríticos, se localizan en las 3 o 4 capas más bajas del epitelio escamoso en número aproximado de 5-6/mm, y son más numerosos en la zona distal de la matriz. Solo la mitad de los melanocitos de la matriz producen melanina, y los melanocitos del lecho ungueal no son activos en condiciones normales4. A veces podemos encontrar melanina en cortes histológicos de la lámina ungueal; esta llega a esta porción del aparato ungueal por transferencia de melanosomas desde los melanocitos de la matriz, sobre todo en situaciones de hiperactividad o proliferación de los mismos.
La biopsia unguealLa cirugía de la uña puede tener fines terapéuticos, cuando un tumor afecta al aparato ungueal, o diagnósticos. Hay diversas situaciones clínicas que justifican la realización de una biopsia ungueal5. En primer lugar, pese a que el estudio de recortes de la uña tratados con hidróxido potásico (KOH) es sufiente en la mayoría de ocasiones para alcanzar el diagnóstico de onicomicosis, la exploración histológica de la uña puede estar indicada para demostrar la presencia patológica de hongos. También es útil para diferenciar entre patología fúngica y psoriasis y para el diagnóstico de enfermedades inflamatorias cuando la patología está limitada a la uña (por ejemplo, en el liquen plano ungueal). Por último, es de gran utilidad en el caso de tumores ungueales, melanocíticos o no melanocíticos.
Los pacientes inmunosuprimidos, diabéticos o con enfermedad vascular periférica tienen un mayor riesgo de desarrollar complicaciones tras la cirugía ungueal, y por ello deberemos ser más conservadores a la hora de decidir llevar a cabo una biopsia en esta zona en estos grupos6.
La biopsia ungueal puede tener como objeto distintas zonas de la unidad ungueal –la matriz, el lecho ungueal, la lámina ungueal, los tejidos circundantes o combinaciones de los anteriores-. El dermatólogo o cirujano que realice la biopsia debe conocer con detalle la anatomía de la uña y cuál es la porción normalmente afectada en la patología que sospecha clínicamente. Así, la biopsia debe realizarse con la técnica adecuada y sobre el segmento ungueal pertinente para aumentar la rentabilidad de la muestra7. Además, también es vital que la información transmitida del clínico al patólogo sea lo más completa posible, con indicación precisa de la técnica de biopsia empleada, la localización exacta de la misma y la orientación del espécimen8,9. El envío del espécimen adherido a una pieza de papel y acompañado de un dibujo detallando el área biopsiada y la técnica utilizada puede ser de gran ayuda10. Por último, hay que intentar evitar la fragmentación y/o distorsión de la muestra.
Biopsia de la lámina unguealEl afeitado o recorte consiste en obtener una muestra de la lámina ungueal y el hiponiquio con unas tijeras, unas tenazas o unas pinzas gubias. Este procedimiento es muy sencillo y resulta adecuado para el diagnóstico de onicomicosis distales subungueales y psoriasis. Estas 2 entidades pueden ser indistinguibles histológicamente, pero una tinción de PAS de la muestra nos permitirá diferenciarlas. La muestra debe tomarse de la parte afectada de la uña, incluyendo los residuos y el material hiperqueratósico subungueal, y se debe incluir en parafina directamente, sin fijar11.
Biopsia del lecho unguealLa biopsia de lecho ungueal es técnicamente sencilla y tiene un buen rendimiento diagnóstico en el caso de sospecha clínica de onicomicosis, enfermedades inflamatorias como la psoriasis, o hemorragias de origen traumático. Además, la morbilidad y la cicatriz que resultan de este tipo de biopsia son mínimas3. La biopsia de lecho ungueal está indicada para confirmar infección micótica ante una sospecha clínica alta de esta afección y una biopsia de lámina ungueal negativa. Las muestras se pueden obtener con una biopsia en sacabocados de 3mm o una elipse longitudinal12.
Biopsia de la matrizLa inclusión de la matriz ungueal en la muestra es vital en la evaluación de lesiones pigmentadas, ya que esta es la zona donde, en condiciones normales, residen los melanocitos. Las técnicas quirúrgicas para biopsiar la matriz son algo más complejas. Además, pueden potencialmente dañar la matriz -principal productora de la lámina ungueal-, con el consiguiente peligro de provocar una distrofia ungueal permanente. Una biopsia sobre la matriz distal, que se encarga de producir las capas inferiores del plato ungueal, conlleva un menor riesgo de distrofia. Por otra parte, esta suele ser la zona en la que se originan la mayor parte de lesiones pigmentadas y, por tanto, si restringimos la cirugía a esta porción tendremos una probabilidad muy alta de obtener una muestra diagnóstica y un mejor resultado cosmético4. Se han descrito numerosas técnicas para biopsiar la matriz, ya sea mediante elipses transversales o sacabocados de 3mm, y la descripción detallada de las mismas escapa del objetivo de esta revisión.
La muestra ideal para el diagnóstico histopatológico, en especial en lesiones melanocíticas, es una biopsia en cuña longitudinal que incluya todas las porciones del aparato ungueal. Además, cuando la patología afecta al tercio externo de la uña, este tipo de biopsia tiene la ventaja de provocar un defecto cosmético mínimo, resultando simplemente en una uña de menores dimensiones. El resultado cosmético es peor cuando la patología se localiza en el centro de la uña, donde la cuña longitudinal puede provocar una uña partida permanente.
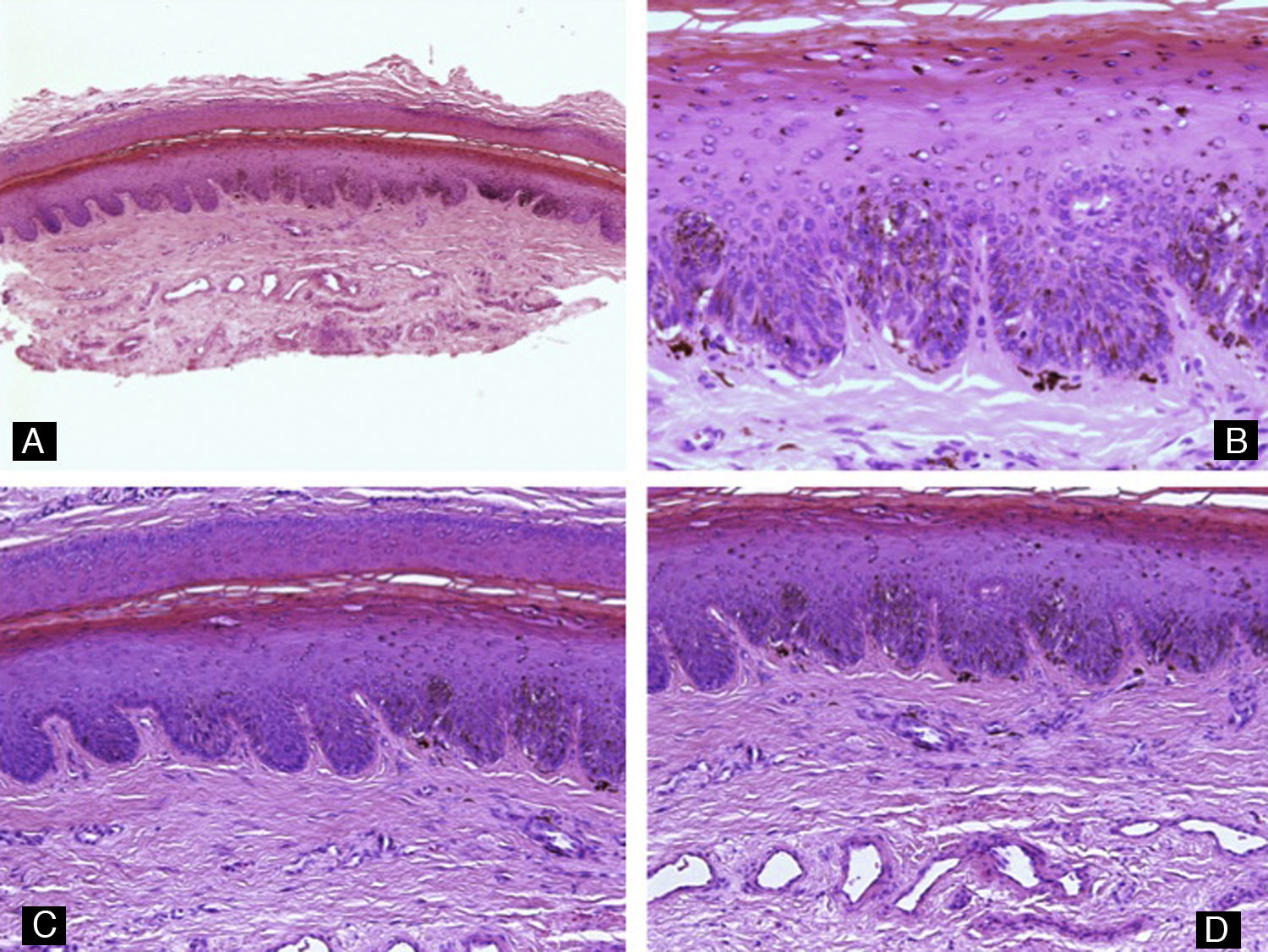
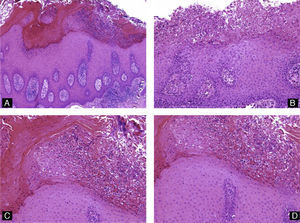
Histopatología de las afecciones de la uñaPatología inflamatoriaPsoriasisLa psoriasis es probablemente la dermatosis que afecta a las uñas con mayor frecuencia. Alrededor del 3% de la población padece psoriasis, y de estos, casi el 50% tiene afectación ungueal. Esta condición puede manifestarse en las uñas con distintas expresiones clínicas, dependiendo del segmento al que afecte la inflamación. Cuando afecta a la matriz proximal, la que se encarga de producir la parte mas superficial del plato ungueal, la psoriasis se manifiesta como pitting ungueal13. Histológicamente, el pitting corresponde a focos de paraqueratosis en la parte superior del plato ungueal. Si la enfermedad afecta al hiponiquio y al lecho ungueal, aparecen manchas de aceite y onicolisis. La acumulación de material sobre el lecho ungueal clínicamente produce hiperqueratosis ungueal. Las hemorragias en astilla reflejan los cambios vasculares que acontecen en el lecho ungueal14. La inflamación de la matriz durante periodos cortos de tiempo produce estrías transversales, conocidas como líneas de Beau. La onicorrexis o estrías longitudinales corresponden a una afectación de la matriz más prolongada en el tiempo15. Histológicamente los cambios son similares a los que se encuentran en las placas de psoriasis en la piel: hiperqueratosis, paraqueratosis, hiperplasia psoriasiforme del epitelio, vasos dilatados y tortuosos en la dermis papilar y presencia de neutrófilos (fig. 4). Sin embargo, a diferencia de lo que sucede en el resto del tegumento, la presencia de espongiosis y el acúmulo de exudados serosos son frecuentes, y puede haber hipergranulosis del epitelio. Los cambios histológicos observados en la psoriasis pueden ser virtualmente idénticos a los que producen las infecciones ungueales por hongos. Por lo tanto, siempre se debe realizar una tinción de PAS de la muestra para descartar una infección micótica. Una característica que puede ayudar a diferenciar histológicamente ambos procesos es la presencia de exudados serosos, que son frecuentes en la psoriasis e infrecuentes en la onicomicosis16.
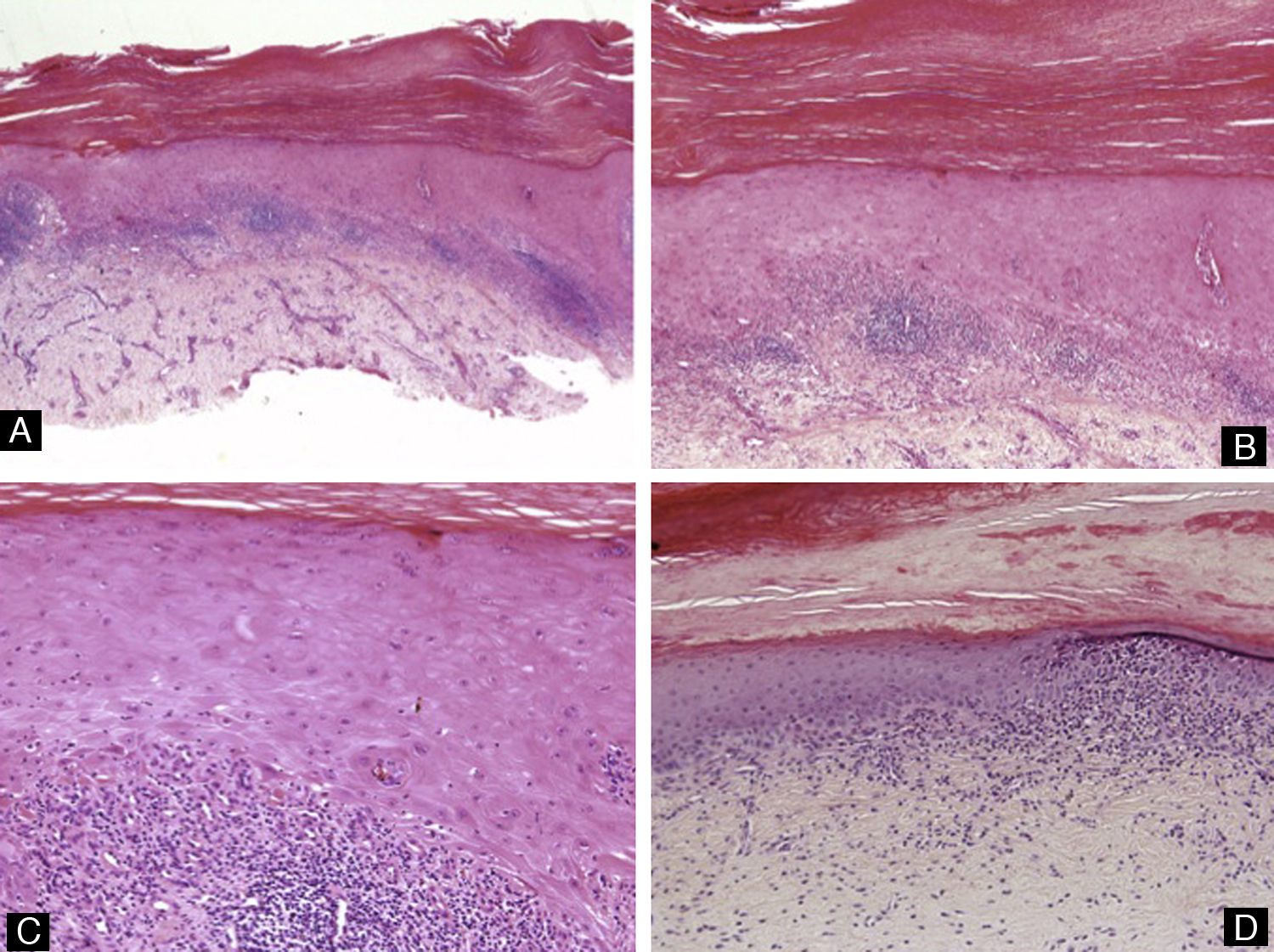
Liquen planoComo ocurre con la psoriasis, el liquen plano puede afectar a distintas partes de la unidad ungueal, lo que tendrá correlaciones clínicas diferentes. La afectación focal de la matriz produce el adelgazamiento parcial de la lámina ungueal, resultando clínicamente en estriaciones longitudinales. Cuando la enfermedad es más agresiva y afecta a toda la matriz puede producirse atrofia de la totalidad de la lámina ungueal. La cicatrización del proceso puede provocar cambios pigmentarios, o incluso la formación de un pterigium o fusión de la matriz con el pliegue ungueal proximal, lo que impide el crecimiento de la uña de manera permanente15. Si la enfermedad solo afecta al lecho ungueal, hay hiperqueratosis subungueal y/u onicolisis. Histológicamente, los cambios que se observan en las uñas son muy parecidos a los de la biopsia de piel afectada (fig. 5). Encontramos hiperqueratosis, hipergranulosis, hiperplasia irregular de la epidermis y un infiltrado liquenoide con formación de cuerpos de Civatte, degeneración vacuolar de la membrana basal e incontinencia pigmentaria. Pero en la uña se pueden encontrar ciertas particularidades, como la presencia de paraqueratosis y de exudados serosos. Los cambios descritos no son patognomónicos del liquen plano, pudiendo aparecer también en otras situaciones como, por ejemplo, en respuesta a un traumatismo3.
EccemaEl eccema afecta normalmente a los pliegues periungueales. Si la inflamación afecta a la matriz puede repercutir en el aspecto de la lámina ungueal con cambios en la coloración, rugosidades, pitting o estriaciones. Histológicamente, encontraremos focos de paraqueratosis, formación de capa granulosa, espongiosis, formación de vesículas intraepidérmicas y un infiltrado linfocitario en la dermis (fig. 6).
Alopecia areataLos cambios típicos en esta condición se restringen a la matriz proximal y, por tanto, se traducen clínicamente en pits en la superficie de la lámina ungueal. Histológicamente, estos son iguales a los que se producen en la psoriasis, pero clínicamente son menos profundos y se disponen de manera geométrica3.
Enfermedad de DarierLa mayor parte de los pacientes con enfermedad de Darier tienen cambios ungueales, que se presentan clínicamente como bandas longitudinales blancas o rojas que pueden acabar en forma de V en el borde libre de la uña. Las zonas afectadas de la lámina ungueal son frágiles y tienen tendencia a fracturarse. La correlación histológica de este fenómeno clínico es la presencia de acantosis del lecho ungueal con paraqueratosis, junto a la presencia de células epiteliales multinucleadas gigantes. En ocasiones puede observarse acantolisis en la matriz o lecho ungueal16.
Patología infecciosa fúngicaLas infecciones ungueales por hongos son la causa más frecuente de patología ungueal17. Las onicomicosis se pueden clasificar en: subungueal distal, subungueal proximal, blanca superficial y onicomicosis por Candida.
- 1.
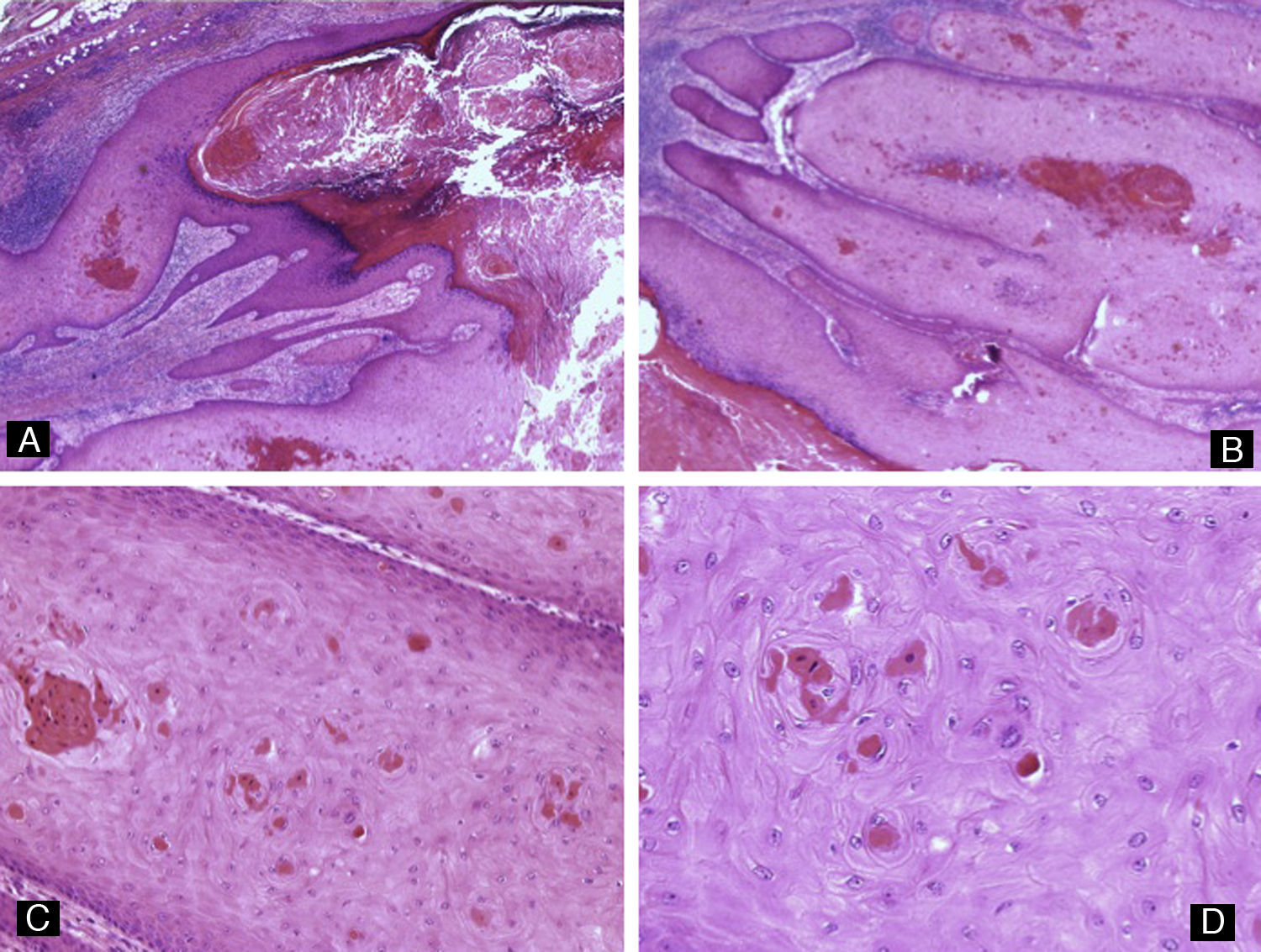
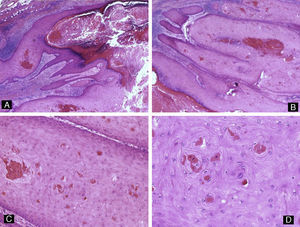
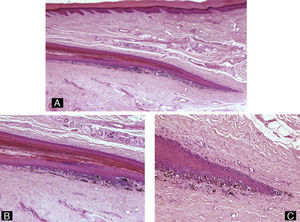
La onicomicosis subungueal distal es la más frecuente, habiéndose cifrado una prevalencia en la población general española de alrededor del 2,6-2,8%18. Los agentes causales más habituales son los dermatofitos. La patogenicidad de otras formas fúngicas solo se puede demostrar cuando estas están presentes de manera repetida en varios cultivos de material subungueal en los que no crecen dermatofitos3. Es habitual que estos residan en las escamas en palmas o plantas del paciente y desde ahí penetren por el hiponiquio para invadir la unidad ungueal, llegando hasta el lecho ungueal3. Histológicamente, las hifas suelen encontrarse en la porción queratinizada del lecho ungueal o en la parte más profunda de la lámina ungueal (fig. 7). Por ello, la biopsia superficial de la lámina ungueal puede arrojar un resultado falso negativo. Así, una biopsia del plato ungueal es más fiable que la biopsia superficial para el diagnóstico de las onicomicosis, y está indicada en caso de cultivo negativo de la muestra superficial19-21. Histológicamente, veremos formación de capa granulosa e hiperqueratosis compacta en el epitelio del lecho ungueal. Además, en lesiones de larga evolución habrá también cambios inflamatorios, es decir, espongiosis y exocitosis de linfocitos y neutrófilos3. Para llegar al diagnóstico es necesario confirmar la presencia de hongos en las muestras. La tinción de PAS es el método más sensible para la detección de hifas en las muestras de uñas (82%), por delante del cultivo (53%) o la visión directa al microscopio con KOH (48%)22. Hay que recordar que la psoriasis puede presentarse con características histológicas similares y, por lo tanto, deberemos considerar este diagnóstico cuando el PAS sea negativo.
Figura 7.Onicomicosis subungueal distal. A) Hematoxilina-eosina ×10. Lámina ungueal y parte del lecho ungueal adherido a esta que muestra acantosis y presencia anómala de capa granulosa en el epitelio. B) Tinción de PAS ×40 correspondiente a A que revela la presencia de hifas en la parte más profunda de la lámina ungueal. C) Biopsia obtenida por recorte, teñida con hematoxilina-eosina ×10, que consiste en fragmentos de lámina ungueal distrófica, con hiperqueratosis muy marcada. D) Tinción de PAS ×40 que revela hifas en la muestra.
- 2.
La onicomicosis proximal subungueal es la menos frecuente de las infecciones micóticas. El hongo penetra por el pliegue ungueal proximal y, clínicamente, esto se traduce en la aparición de manchas blancas en la parte proximal de la lámina ungueal que pueden progresar y coalescer. En la biopsia vemos cambios histológicos similares a los descritos anteriormente, pero suele haber mayor hiperqueratosis, costra serosa y extravasación sanguínea. La biopsia debe tomarse de las zonas blanquecinas y debe ser profunda.
- 3.
La onicomicosis blanca superficial está causada, en la inmensa mayoría de los casos, por Thichophyton mentagrophytes17, y se produce casi exclusivamente en las uñas de los pies. El hongo invade la parte más superficial de la lámina ungueal. Histológicamente, se encuentran formas fúngicas cortas (y no hifas) en la porción superficial de la uña. La biopsia debe tomarse de la porción más superficial de las áreas de coloración blanca de la lámina ungueal.
- 4.
La onicomicosis por Candida suele afectar a pacientes con infecciones mucocutáneas por este germen. El hongo penetra por el hiponiquio para invadir rápidamente toda la lámina ungueal. Histológicamente, la totalidad de la lámina ungueal está invadida por seudohifas y en el epitelio hay cambios inflamatorios3.
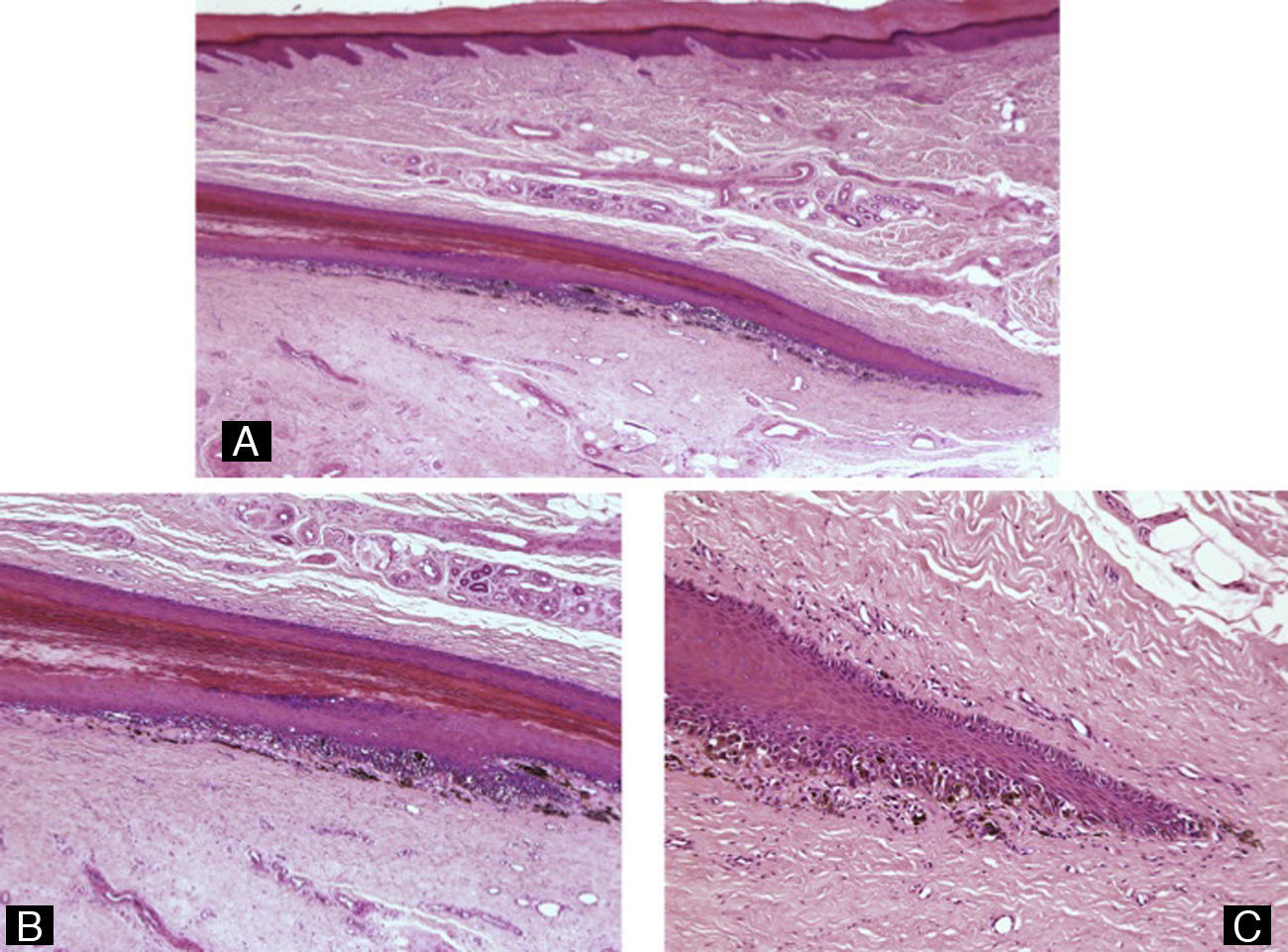
Clínicamente se manifiestan como áreas de coloración rojiza a negra de la uña. El paciente en ocasiones refiere un antecedente traumático. El principal motivo para la realización de una biopsia en este contexto es diferenciar esta patología de una lesión melanocítica y, concretamente, de un melanoma. Esto solo será necesario en los pocos casos en los que la exploración dermatoscópica no sea suficiente para resolver esta duda diagnóstica23. Histológicamente, en algunos casos pueden verse colecciones de eritrocitos en la lámina ungueal. Cuando los cambios son más sutiles es necesario recurrir a tinciones histoquímicas, ya sea con bencidina para poner de relieve la presencia de hemoglobina (la tinción de Perls no es adecuada en el aparato ungueal)4, o con Masson-Fontana para descartar la presencia de melanina.
Patología tumoralUna gran variedad de tumores pueden desarrollarse en el aparato ungueal24. En una serie mexicana reciente25 los más habituales fueron los tumores fibrosos (29,05%), seguidos de los osteocartilaginosos (21,79%), los seudoquistes mixoides (11,96%) y el melanoma maligno (9,82%). De entre los tumores malignos, el segundo en frecuencia, por detrás del melanoma, fue el carcinoma epidermoide (4,7%). En este apartado solo repasaremos las características histopatológicas de algunos de los tumores benignos y malignos más comunes, pero hay que recordar que cualquier tumor puede potencialmente afectar a la uña (fig. 8).
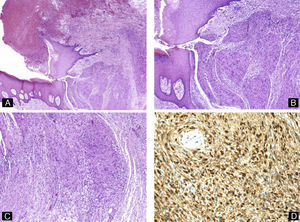
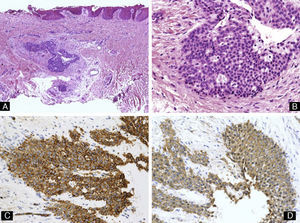
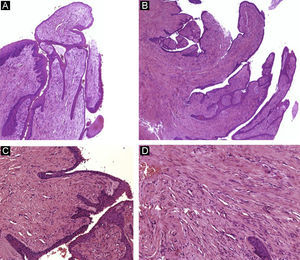
Schwannoma subungueal. A) Hematoxilina-eosina ×10 mostrando ulceración, distrofia ungueal y un tumor polipoide compuesto por células fusiformes. B y C) Hematoxilina-eosina ×20, detalle de la proliferación de células fusiformes con formación de cuerpos de Verocay. D) Tinción inmunohistoquímica para S100, confirmando la positividad de las células tumorales.
Se presenta como una protusión quística translúcida que contiene un material gelatinoso. La localización más común es entre la articulación interfalángica distal y el pliegue ungueal proximal, aunque también puede desarrollarse entre el pliegue ungueal y la uña, por debajo de la matriz ungueal o en el pulpejo del dedo. Puede causar distrofia ungueal26. Los cortes histológicos revelan una cavidad seudoquística rodeada de tejido fibrótico y repleta de material mixoide que contiene escasos fibroblastos de morfología estrellada.
Verrugas víricasAparecen en los segmentos del aparato ungueal que poseen capa granulosa –pliegues ungueales e hiponiquio–, pero desde ahí pueden progresar y afectar al lecho ungueal o incluso a la matriz. Estas lesiones pueden estar causadas por distintos serotipos de virus del papiloma humano (VPH). Los más comunes son el 1, 2 y 427, pero el 16, típicamente implicado en patología genital, también puede participar en el desarrollo de verrugas en el aparato ungueal16. La histología es similar a la de las verrugas del resto del tegumento, excepto en el caso de verrugas mirmecias, que se caracterizan por gránulos gruesos de queratohialina, inclusiones eosinofílicas y coilocitosis muy marcada.
Fibroqueratoma acral adquiridoSe presenta como lesiones sésiles de color de piel normal que surgen del pliegue ungueal proximal o, más raramente, del lecho ungueal. Los que aparecen en pacientes con esclerosis tuberosa son reconocidos como uno de los estigmas de esta enfermedad y reciben la denominación de fibroma periungueal o tumores de Koenen28. Histológicamente son lesiones polipoides hiperqueratósicas con acantosis del epitelio y un área central compuesta de tejido fibroso con fibras colágenas orientadas verticalmente. Los tumores de Koenen pueden contener, además, miofibroblastos estrellados atípicos16.
Fibromixoma acral superficialEs un tumor fibroso descrito recientemente y poco frecuente que suele afectar a los dedos de las manos y los pies y muy frecuentemente al aparato ungueal. Se presenta en pacientes adultos como un nódulo asintomático. Histológicamente esta neoplasia está compuesta por células fusiformes que pueden tener un patrón estoriforme y están embebidas en un estroma fibroso o mixoide. Las células tumorales son positivas para CD34 y CD9929.
Tumor glómicoSe puede desarrollar en diferentes localizaciones del aparato ungueal. La clínica varía dependiendo del área afecta y puede manifestarse, por ejemplo, como un nódulo azulado o como distrofia ungueal30. Típicamente, estos tumores son dolorosos. Suelen ser lesiones únicas, pero se han descrito casos de tumores múltiples en pacientes con neurofibromatosis tipo i31. El estudio histológico de estos tumores revela una proliferación de células cuboidales con núcleo basófilo y redondeado y citoplasma eosinófilo, que se tiñen con actina y en ocasiones con CD34 (fig. 9).
Tumor glómico. A) Hematoxilina-eosina ×10. Muestra un tumor localizado en la dermis, por debajo del lecho ungueal. B) Hematoxilina-eosina ×40 alto poder mostrando las células tumorales, de morfología cuboidal. C) Tinción inmunohistoquímica para actina de músculo liso ×40, mostrando positividad de las células tumorales. D) Tinción inmunohistoquímica para CD34 ×40 mostrando positividad para las células tumorales.
Puede afectar a los pliegues ungueales, lecho o matriz ungueal. En este último caso causará distrofia ungueal. Clínicamente, son lesiones exofíticas que sangran fácilmente. Pueden ser confundidos clínicamente con melanomas amelanóticos o carcinomas espinocelulares, así como con una gran variedad de tumores benignos32. Histológicamente son similares a los de otras localizaciones y consisten en una proliferación lobular de vasos capilares embebidos en un estroma edematoso (fig. 10).
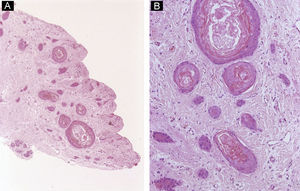
Inclusiones epidermoides subunguealesEstas lesiones pueden tener repercusión clínica –distrofia ungueal, cambios en la coloración de la uña, protusión- o ser asintomáticos. A veces están relacionados con un antecedente traumático o quirúrgico. Histológicamente, las inclusiones epidermoides subungueales son idénticas a los quistes epidermoides33 (fig. 11).
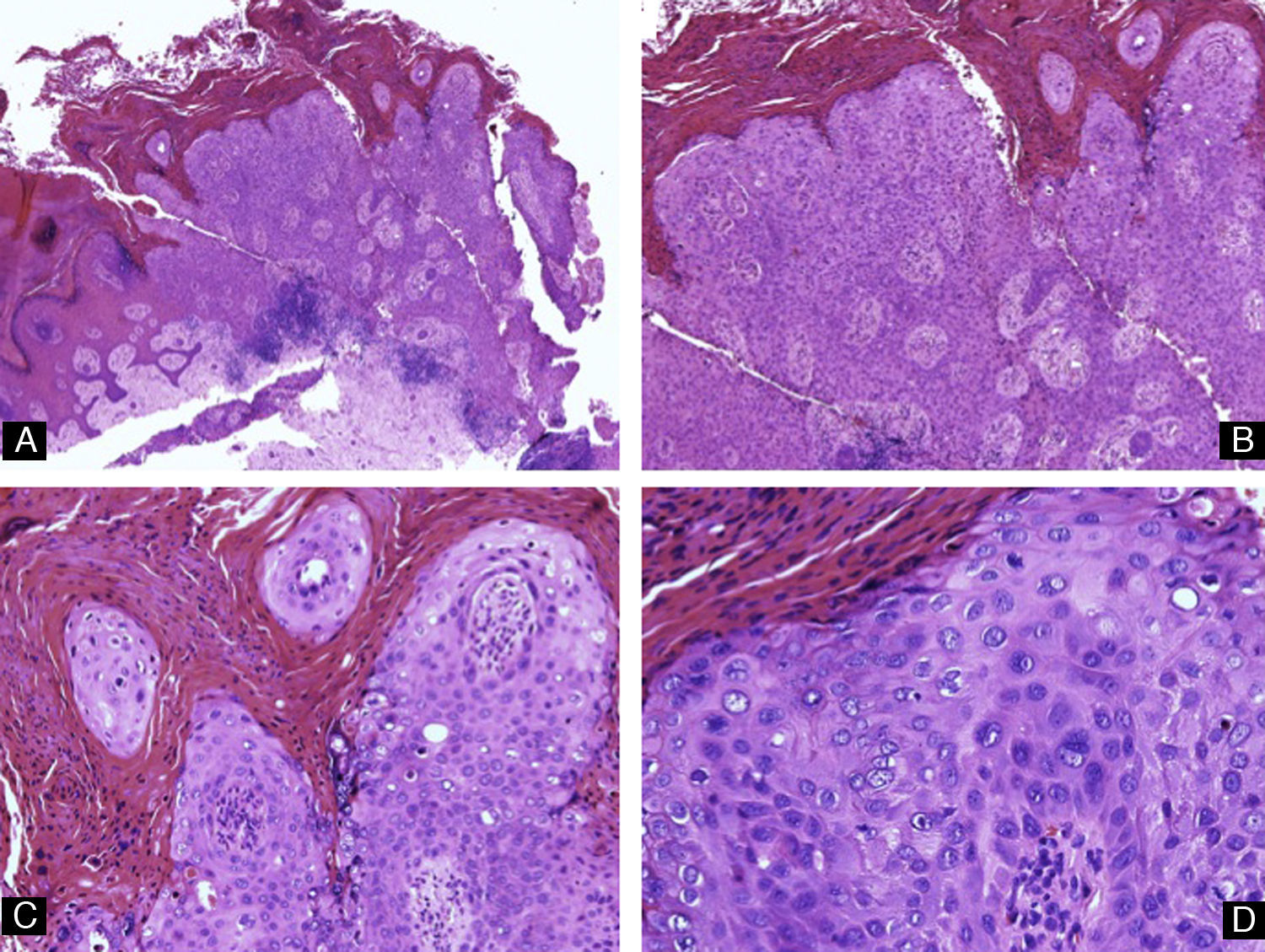
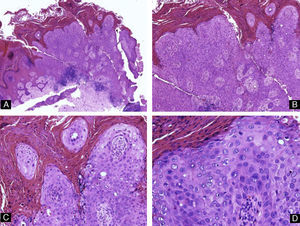
Queratoacantoma distal digitalSe presentan clínicamente como nódulos hiperqueratósicos que crecen de forma rápida bajo el pliegue ungueal proximal. Son típicamente dolorosos. Precisamente por su crecimiento rápido, suelen causar erosión de la falange subyacente, lo que provoca una característica imagen radiológica con defecto lítico en semiluna del hueso. El examen histológico muestra una proliferación de células escamosas con citoplasma eosinófilo en vidrio esmerilado, sin displasia y con disqueratosis focal34 (fig. 12). En pacientes con incontinentia pigmenti se ha descrito la aparición de tumores dolorosos subungueales, frecuentemente múltiples, con características histológicas idénticas a las de los queratoacantomas ungueales35.
Queratoacantoma distal digital. Imagen de bajo aumento. A y B) Hematoxilina-eosina ×10 mostrando hiperqueratosis, acantosis e hipergranulomatosis del epitelio junto con una proliferación lobular de células escamosas intensamente eosinofílicas que proviene del epitelio. C) Hematoxilina-eosina ×20 y D) ×40 que muestran las células escamosas bien diferenciadas y de citoplasma brillante eosinofílico con disqueratosis focal.
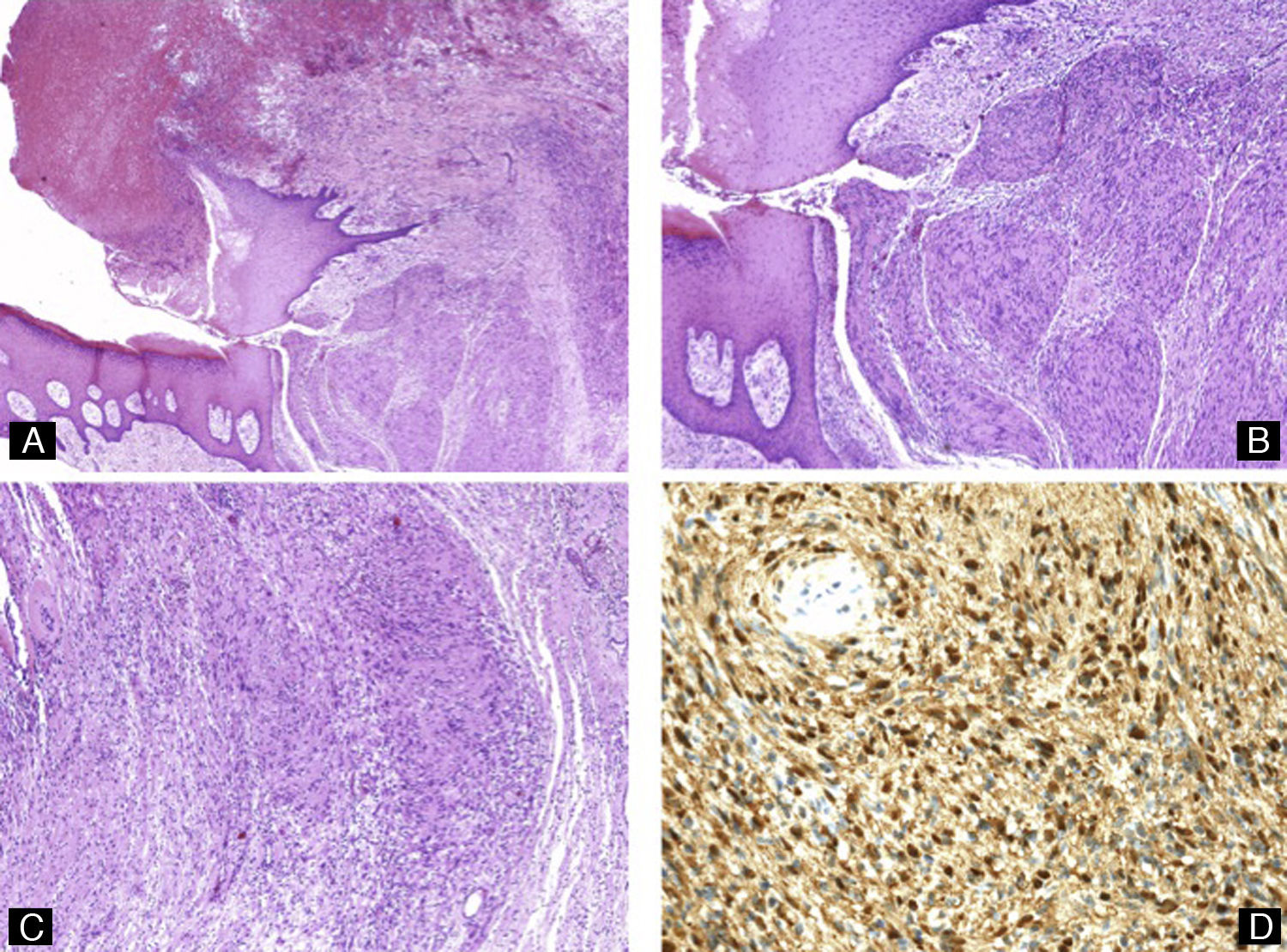
Clínicamente se presenta como bandas longitudinales amarillentas asociadas a hemorragias en astilla dentro del área de coloración amarillenta o en el pliegue ungueal proximal, y engrosamiento y aumento de la curvatura de la uña afecta36. Histológicamente podremos apreciar un tumor velloso que proyecta múltiples digitaciones fibroepiteliales desde la matriz ungueal hacia la lámina ungueal, que aparece engrosada. El epitelio que recubre las proyecciones carece de capa granulosa, y las células tumorales en el estroma muestran positividad para CD34, y son negativas para CD99, S100, EMA, actina y desmina37 (fig. 13).
Onicomatricoma. A y B) Hematoxilina-eosina ×10 mostrando acantosis del epitelio y un tumor fibroepitelial con proyecciones vellosas. C) Hematoxilina-eosina ×20. Detalle de las proyecciones fibrosas recubiertas de epitelio. D) Hematoxilina-eosina ×40. Gran aumento mostrando las células fusiformes embebidas en estroma colagenoso.
Son tumores benignos que se originan de la falange distal o de restos cartilaginosos calcificados. Clínicamente se manifiestan como nódulos dolorosos de crecimiento lento que pueden causar deformidad de la uña. Aparecen con mayor frecuencia en el primer dedo del pie, en la segunda y tercera décadas de la vida, con una ligera tendencia a afectar más al sexo femenino. En muchos casos se asocian a un antecedente traumático. Radiológicamente, observaremos un tumor de hueso trabecular con su porción distal ensanchada y recubierta de cartílago. Histológicamente se puede observar hueso trabecular recubierto distalmente por cartílago fibroso16.
Osteocondroma subunguealSe diferencia del anterior en que el crecimiento óseo se origina en la metáfisis ósea y no en el segmento distal de la falange, y en que histológicamente se compone de hueso trabecular recubierto de cartílago hialino. Además, este tumor afecta más frecuentemente a varones y no está relacionado con un antecedente traumático16.
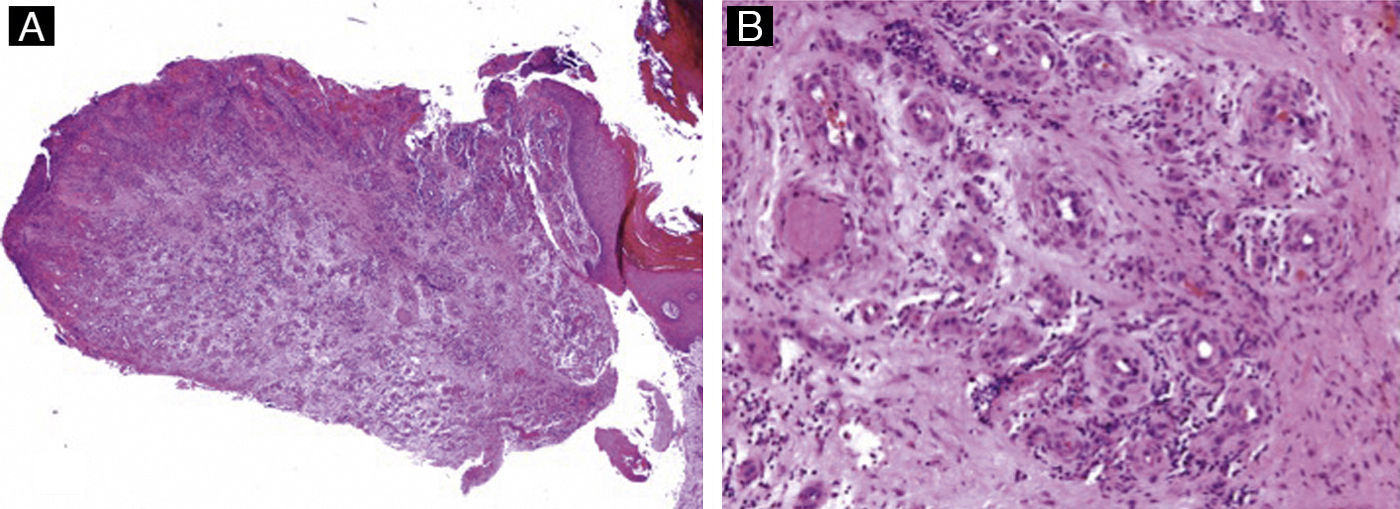
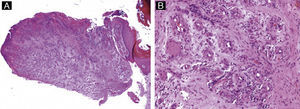
Tumores ungueales malignosEnfermedad de BowenEl carcinoma epidermoide in situ se puede desarrollar en los tejidos periungueales o en el epitelio del lecho o la matriz ungueal. Lo más frecuente es que en su presentación clínica simule verrugas periungueales, procesos infecciosos, inflamatorios o traumáticos. Pero también pueden comenzar con manifestaciones atípicas, como pigmentación ungueal38,39 o eritroniquia40. El carcinoma epidermoide ungueal, tanto in situ como invasivo, se ha relacionado con infecciones por VPH. El serotipo 16 -uno de los asociados con lesiones malignas en el área genital- es el que se aísla con mayor frecuencia41. Una de las hipótesis que explicaría este fenómeno es la transmisión genitodigital42 y, por tanto, el tratamiento de los pacientes con enfermedad de Bowen periungueal debe incluir una anamnesis y un examen clínico para descartar verrugas genitales o displasia cervical en el paciente y su pareja11.
La imagen histológica es idéntica a la de piel normal afectada, con displasia queratinocítica restringida al epitelio (fig. 14). Esta enfermedad tiende a progresar lentamente hasta invadir la dermis, y por ello es recomendable la realización de biopsias múltiples, tomando muestras de distintas áreas, y la evaluación de cortes seriados de los especímenes de biopsia3.
Carcinoma espinocelularEs poco frecuente encontrar un carcinoma espinocelular afectando a la uña. Cuando lo hace, típicamente aparece en varones en la quinta década de la vida y en las uñas de la mano, sobre todo en la del pulgar43. La radiación ionizante en el área o el antecedente de displasia epidérmica congénita son factores predisponentes para este tipo de tumor, y además confieren un peor pronóstico3. Su presentación clínica es muy variada –hemorragia subungeal, distrofia ungueal, bandas longitudinales pigmentadas, leuconiquia, eritroniquia– y puede simular patología benigna como verrugas, onicomicosis, trauma, etc. Por ello, el retraso diagnóstico, que puede llegar a ser de varios años, es la norma44. Además, es relativamente frecuente que estas lesiones se sobreinfecten con dermatofitos debido a la distrofia ungueal, y esto puede hacer el diagnóstico aún más difícil. Por esta razón, si los signos clínicos de una supuesta onicomicosis persisten tras un tratamiento antifúngico correcto, la biopsia está indicada. El carcinoma espinocelular suele cursar con una fase larga de crecimiento in situ. La aparición de ulceración, sangrado o de un nódulo son signos de invasión en dermis45. Histológicamente este tumor tiene una apariencia idéntica al carcinoma escamoso en otras partes del tegumento, con proyecciones de epitelio displásico que invaden en profundidad y con un grado de diferenciación variable.
Carcinoma verrucosoEste tipo de carcinoma espinocelular es poco frecuente. Tiene un comportamiento poco agresivo y un crecimiento lento. Clínicamente se presenta como verrugas. La biopsia mostrará un tumor epitelial con mínima atipia celular y con un borde que empuja más que infiltra46.
Metástasis subunguealesPese a que es muy poco frecuente, un tumor maligno puede metastatizar a la uña de un paciente oncológico conocido. Una metástasis ungueal también puede ser la primera manifestación de una malignidad en otra localización. Los tumores primarios que metastatizan al aparato ungueal con mayor frecuencia son los pulmonares, los genitourinarios –especialmente el renal– y los de mama47.
Lesiones pigmentadas- 1.
Se denomina melanoniquia a la tinción de la lámina ungueal de color marrón o negro debido a la presencia de melanina. Lo más habitual es que esta pigmentación adopte la forma de melanoniquia longitudinal (ML)48. La ML es una banda longitudinal de pigmentación que nace del extremo proximal de la uña y avanza linealmente hasta el borde libre de la misma, paralela al eje anteroposterior de la uña. Esta imagen clínica puede ser la expresión de diversos procesos subyacentes: afecciones sistémicas como el síndrome de Laugier-Hunziker49, fármacos50,51, la activación o proliferación benigna de melanocitos y el melanoma maligno. La probabilidad de que la ML se deba a una lesión melanocítica maligna es mayor en ML con características clínicas atípicas –aparición en pacientes de raza blanca, en el pulgar o dedo gordo del pie, de anchura mayor de 3mm y en pacientes ancianos–, de modo que estos casos deberían ser biopsiados52.
- 2.
Activación melanocítica: este fenómeno es muy frecuente en la raza negra y, en menor medida, en asiáticos. La banda de ML se produce en este caso por un exceso de melanina en la lámina ungueal que resulta de la hiperactividad de los melanocitos de la matriz. No hay proliferación de células melanocíticas. Esto se observa mejor con tintiones inmunohistoquímicas específicas (melanA o MITF preferiblemente con un cromógeno rojo)4, que realzan los melanocitos y ayudan a calcular su densidad en el epitelio de la matriz. La tinción con proteína S100 es menos sensible y específica para la detección de melanocitos en lesiones intraepidérmicas y no debe ser de primera elección para este propósito53.
- 3.
En el lentigo existe un ligero aumento de melanocitos en unidades individuales (10-31 melanocitos/mm)54, sin distribución pagetoide y sin atipia celular.
- 4.
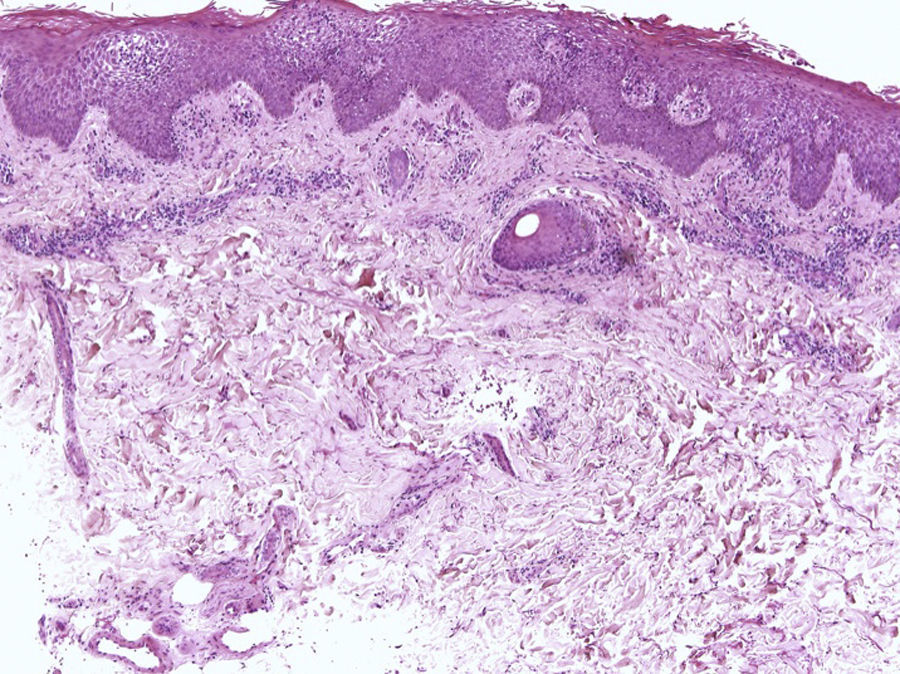
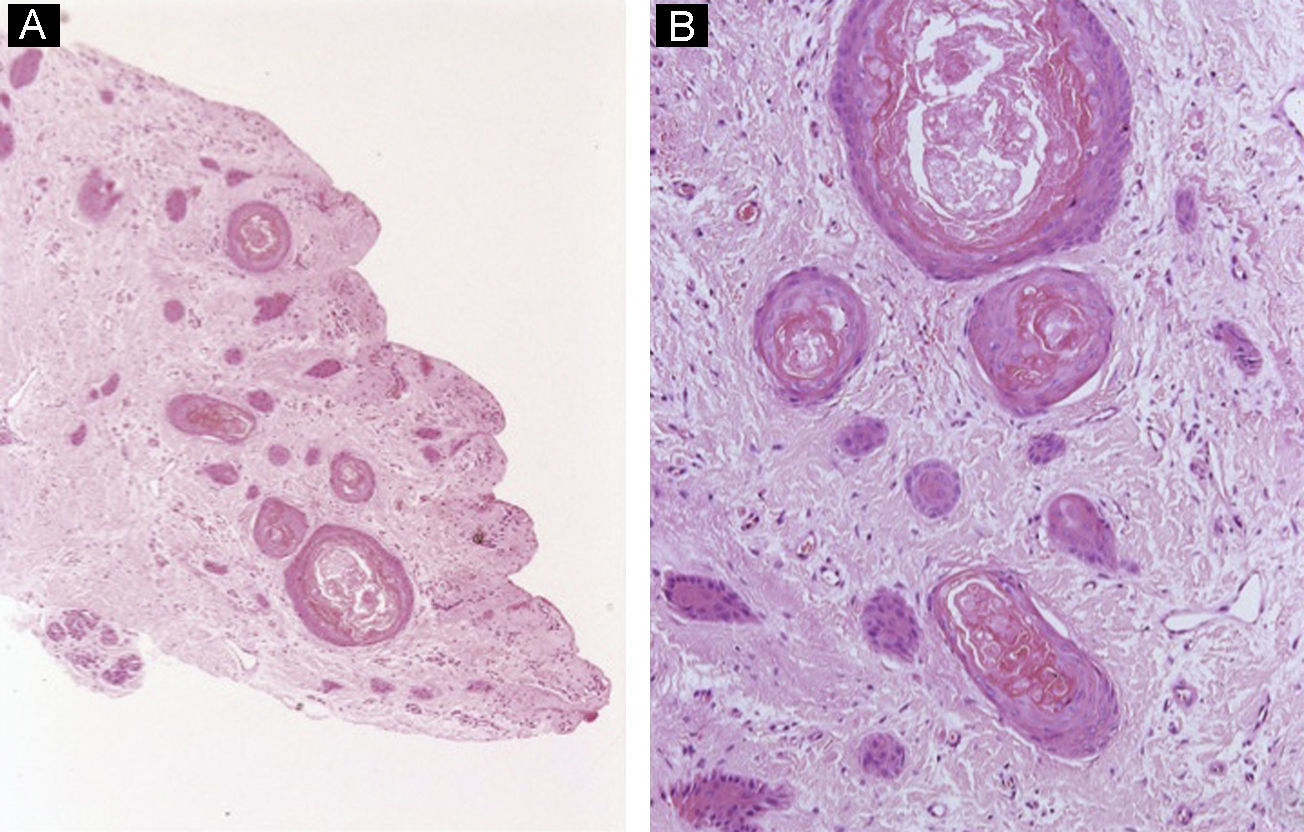
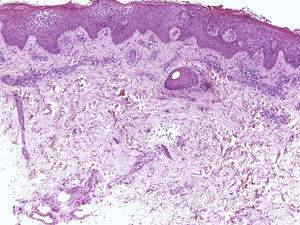
Nevus melanocítico: tiene la misma presentación clínica que las 2 lesiones descritas anteriormente. Histológicamente, hay una proliferación de melanocitos en el epitelio de la matriz que se dispone, lo más frecuentemente, formando nevus junturales ordinarios (fig. 15). También han sido descritos casos de nevus ordinarios compuestos, nevus de Spitz55 y nevus azules en esta localización56. Los nevus ungueales comienzan como proliferaciones lentiginosas en la unión dermoepidérmica, que progresan hasta formar nidos en estadios más avanzados. Estas tecas pueden ser irregulares y confluentes y encontrarse en niveles del epitelio ligeramente superiores a la capa basal, especialmente en niños. Sin embargo, su migración hasta alcanzar los niveles más superiores de la matriz debe hacernos sospechar que nos encontramos ante una lesión maligna.
- 5.
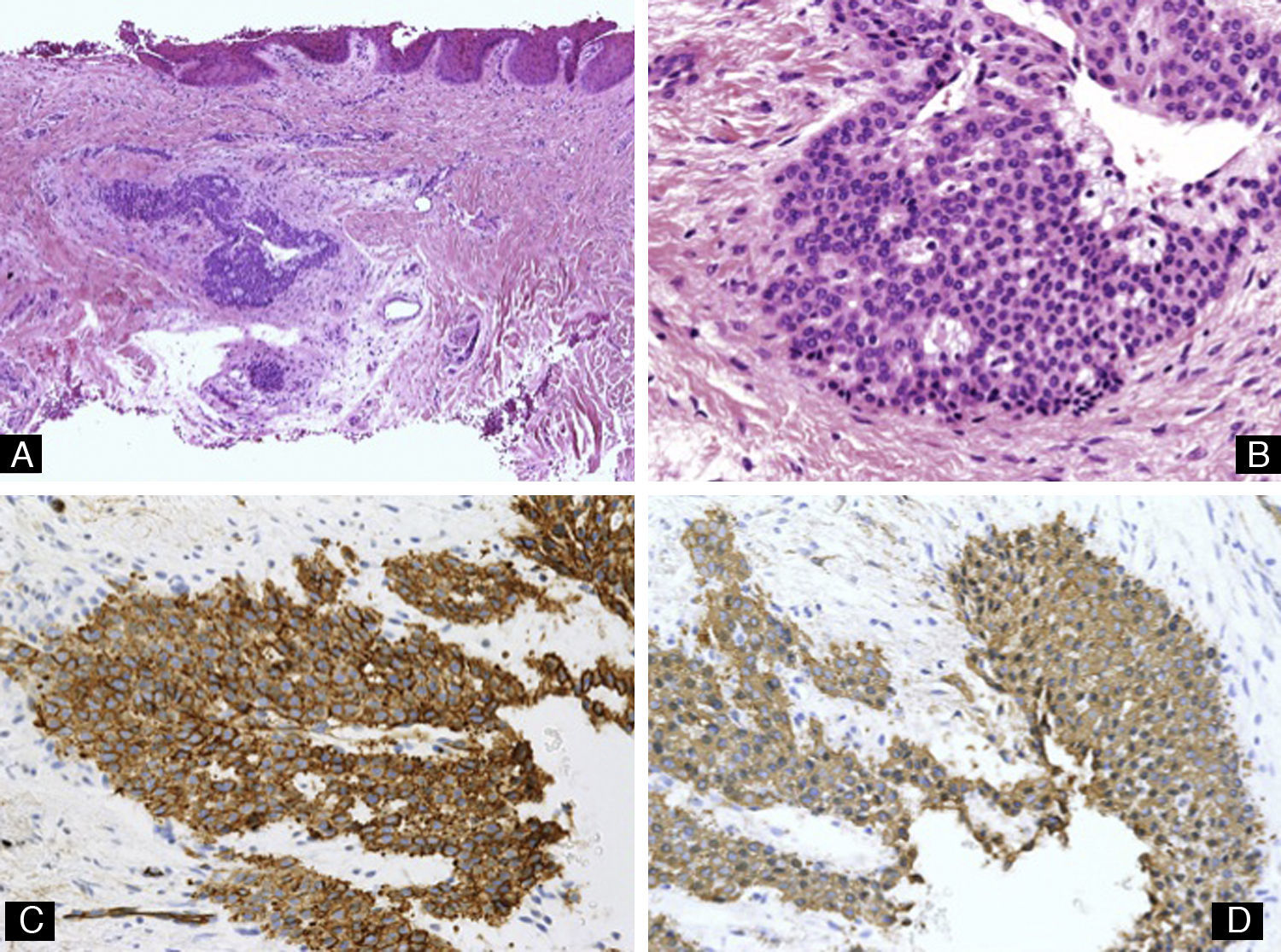
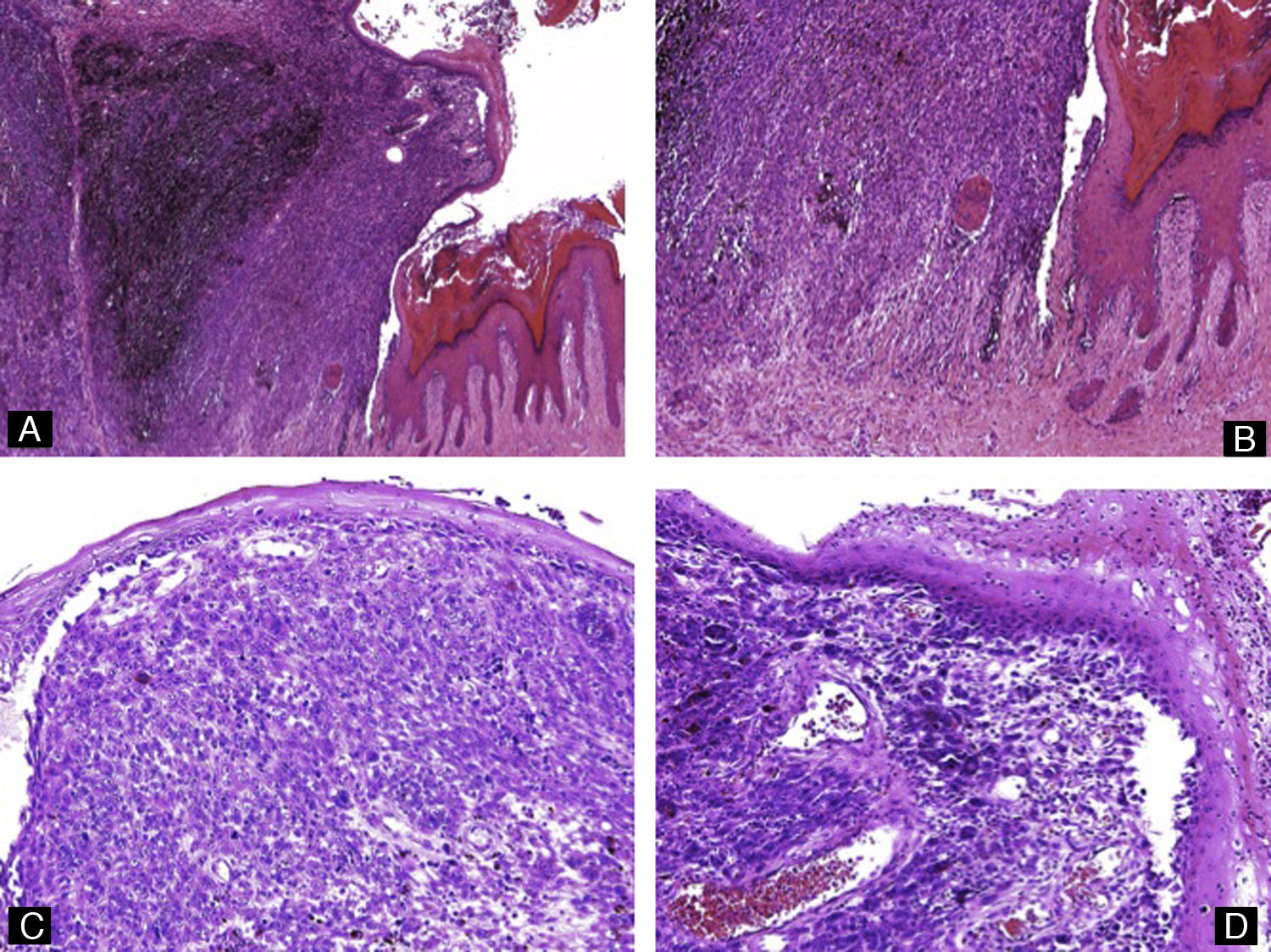
Melanoma: puede manifestarse como distrofia ungueal y/o pigmentación atípica de la lámina ungueal. En un 76% de los casos se presenta clínicamente como una ML4. Sin embargo, a diferencia de las lesiones benignas, esta banda suele ser irregular, de pigmentación no homogénea, mayor de 3mm de anchura y de crecimiento rápido. Otro signo clínico de alarma es la extensión de la pigmentación al pliegue ungueal proximal y/o al hiponiquio (signo de Hutchinson). El melanoma ungueal afecta más frecuentemente al pulgar o al primer dedo del pie57. De manera análoga al resto de melanomas, el diagnóstico de las lesiones malignas ungueales requiere la evaluación conjunta de una gran cantidad de criterios histológicos como, por ejemplo, la circunscripción de la lesión, confluencia e irregularidad de los nidos, extensión de los mismos a las capas más superficiales del epitelio, atipia celular, mitosis y falta de maduración del componente intradérmico. El subtipo histológico más frecuente en esta área es el melanoma acral lentiginoso (fig. 16), pero otros subtipos como el nodular o el de crecimiento superficial o desmoplásico también han sido descritos58. En la mayor parte de los casos la morfología de los melanocitos invasivos en esta área es fusiforme (fig. 17). El hallazgo de material osteoide en relación con el tumor, algo muy raro en el resto de melanomas, es más frecuente en esta localización16.
Figura 17.Melanoma maligno subungueal. A) Hematoxilina-eosina ×4. Acantosis e hiperqueratosis del epitelio junto con una tumoración exofítica con abundante melanina. B) Hematoxilina-eosina ×10. Detalle de la morfología fusiforme de los melanocitos invasivos y la proliferación lentiginosa de melanocitos atípicos en el epitelio adyacente. C y D) Hematoxilina-eosina ×20. Gran aumento mostrando los melanocitos atípicos y con actividad mitótica.
En resumen, hemos repasado la anatomía del aparato ungueal y la histología de las afecciones más habituales en esta zona. Es importante que el dermatólogo conozca cuándo es necesario sentar la indicación de una biopsia ungueal y qué parte de esta compleja región anatómica es adecuada para la toma de muestra.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLa autora declara no tener ningún conflicto de intereses.
La autora desea agradecer la inestimable ayuda del Dr. Eduardo Calonje en la compilación y toma de imágenes, y de Rosanna Tuvhag en la realización de las ilustraciones.