La fiebre por mordedura de rata es una zoonosis de distribución mundial producida por Streptobacillus moniliformis o Spirillum minus, que colonizan la orofaringe de los roedores. Se transmiten por inoculación percutánea, aunque el primero también puede hacerlo por ingestión de alimentos contaminados con excretas, cuadro denominado fiebre de Haverhill o erythema arthriticum epidemicum1,2. Spirillum minus se confina en Asia y produce un cuadro clínico llamado Sodoku que cursa con fiebre, cambios inflamatorios en la zona de la mordedura y linfangitis regional2.
En España se desconoce la verdadera incidencia y prevalencia de esta enfermedad. Existen referencias históricas a este cuadro que datan de 19473,4. En la época actual solo hay documentados 6 casos (3 artritis, un absceso subcutáneo y 2 bacteriemias)5–7.
Presentamos el caso de un varón de 50 años con insuficiencia mitral secundaria a endocarditis subaguda, que consultó por un cuadro de 10 días de evolución de malestar general, febrícula y diarrea autolimitada en una semana. El sexto día aparecieron lesiones en las manos, inicialmente papulosas y dolorosas que progresaron hacia pústulas y se extendieron por la cara y el tercio distal de las piernas. Presentó también artralgias migratorias en las articulaciones interfalángicas de la mano derecha y en la rodilla izquierda, así como odinofagia.
Como antecedentes epidemiológicos de interés, había viajado a áreas rurales de Canadá y Alemania dos meses antes, y había sido mordido por una rata salvaje 15 días antes, mientras trabajaba en el campo. Negaba conductas sexuales de riesgo.
Al ingreso el paciente presentaba una temperatura de 39°C, estaba hemodinámicamente estable y se auscultó un soplo sistólico irradiado a la axila.
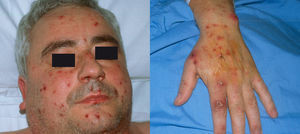
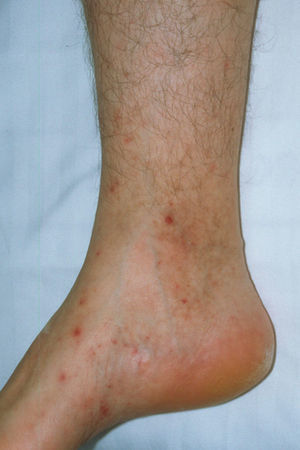
En el examen dermatológico se observaron lesiones cutáneas polimorfas de distribución acral que afectaban a la cara, el dorso de las manos y los pies. Tanto en la cara como en el dorso de las manos se apreciaban elementos purpúricos, papulosos, pustulosos y necróticos (fig. 1). En el tercio distal de las piernas y en los pies se observaban escasas lesiones purpúricas, similares a las que aparecen en las vasculitis sépticas (fig. 2).
En el análisis de sangre presentaba 11.700 leucocitos (83% neutrófilos) y velocidad de sedimentación globular de 100. Las serologías para virus de Epstein-Barr, citomegalovirus, virus varicela-zóster, virus del herpes simple 1 y 2, parvovirus B19, virus de la inmunodeficiencia humana, hepatitis B y C, toxoplasma, Rickettsia conorii, Leptospira, sífilis, Borrelia y Yersinia enterocolítica fueron negativas, así como el factor reumatoide y los anticuerpos antinucleares. El ecocardiograma transesofágico no demostró datos de endocarditis activa. Se realizó una biopsia cutánea para estudio histológico y microbiológico.
Ante la sospecha de bacteriemia se tomaron hemocultivos y se inició tratamiento antibiótico empírico con cefotaxima, consiguiendo la remisión del cuadro en 48h.
El estudio histológico mostró abundantes hematíes extravasados en la dermis, endotelios prominentes e infiltrado inflamatorio de predominio linfocitario de disposición perivascular.
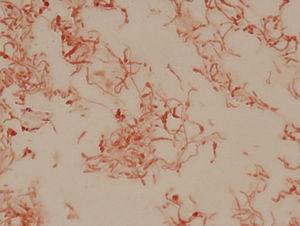
Tanto en la biopsia cutánea como en los hemocultivos aerobios y anaerobios se objetivó el crecimiento lento de una colonia pequeña que en medio líquido tioglicolato presentó un crecimiento peculiar en bolas e hilos. En medio Trypticase soja enriquecido con suero bovino se vio al quinto día la presencia de colonias en forma de «huevo frito». En la tinción de Gram se observó un bacilo gramnegativo con gran pleomorfismo (fig. 3).
Teniendo en cuenta el antecedente de mordedura de rata y los hallazgos microbiológicos, la principal sospecha etiológica fue Streptobacillus moniliformis. La identificación definitiva del microorganismo se realizó en el Centro Nacional de Microbiología de Majadahonda, mediante la reacción en cadena de la polimerasa.
La fiebre por mordedura de rata debe sospecharse en pacientes que presentan un cuadro de instauración brusca caracterizado por fiebre, poliartralgias y lesiones cutáneas polimorfas1. Es posible que en nuestro medio el número de casos sea mayor, aunque pasan desapercibidos debido a la escasa sospecha clínica que impide una anamnesis dirigida para evidenciar el contacto previo con roedores.
Streptobacillus moniliformis coloniza la orofaringe de las ratas, pero también de ratones, hurones, ardillas y conejos de indias2. Se transmite por mordedura o por exposición a saliva y excretas. En un 30% de los casos no se puede demostrar el contacto2.
La presencia de roedores como mascotas ha aumentado la prevalencia de la enfermedad, considerándose una enfermedad emergente8. Los grupos más afectados son los niños (50% de los casos), técnicos de laboratorio, agricultores y veterinarios2,5.
Las manifestaciones clínicas se caracterizan por fiebre elevada de tres días a tres semanas tras la mordedura, acompañada de cefalea, náuseas, vómitos, odinofagia y mialgias. Habitualmente la zona de la mordedura ya está curada en ese momento1,2.
Las lesiones cutáneas aparecen pocos días después, en un 75% de los casos tienen una distribución acral y la morfología es superponible a las del caso que presentamos2.
Aparecen poliartralgias migratorias y asimétricas en la mitad de los pacientes y en cualquier articulación2, aunque la rodilla es la más frecuentemente afectada1. Si existe artritis suele ser aséptica, aunque se han descrito casos de aislamiento de S. moniliformis en el líquido sinovial9.
Las exploraciones complementarias no aportan datos específicos y el diagnóstico requiere aislar e identificar el germen mediante cultivo bacteriológico de sangre, piel o líquido sinovial6.
S. moniliformis necesita medios y condiciones especiales de cultivo, por lo que resulta esencial advertir al microbiólogo del antecedente de contacto con roedores2. La confirmación puede hacerse mediante la determinación del perfil de ácidos grasos por cromatografía gas-líquido, o mediante reacción en cadena de la polimerasa basada en la amplificación y secuenciación del gen 16S ARN1,6.
Sin historia de exposición a roedores deben descartarse infecciones como la bacteriemia por cocos grampositivos, la gonococemia, la meningococemia, la rickettsiosis o la sífilis secundaria1,2. Enfermedades no infecciosas como las dermatosis neutrofílicas o ciertas toxicodermias pueden originar manifestaciones similares. Si existe antecedente de exposición, las posibilidades se reducen a leptospirosis y fiebre por mordedura de rata1.
En pacientes no tratados el cuadro puede autolimitarse o recidivar, siendo causa de fiebre de origen desconocido1,2. La artritis puede persistir simulando un cuadro reumatológico10. Sin tratamiento la mortalidad oscila entre el 7–13%2,9,11, y pueden aparecer complicaciones como la endocarditis12. En nuestro paciente resultaba obligado descartarla debido al antecedente de valvulopatía.
El tratamiento debe iniciarse de forma precoz con penicilina G intravenosa durante una semana, completando el tratamiento con penicilina V oral durante una semana más2. La endocarditis se trata con penicilina intravenosa en altas dosis, asociando un aminoglucósido, durante 4 semanas10. En alérgicos a beta-lactámicos se recomiendan las tetraciclinas orales1. En nuestro caso empleamos cefalosporinas para cubrir empíricamente otras posibilidades diagnósticas.
Por último, cabe destacar que este caso es el primero documentado con aislamiento del microorganismo en la biopsia cutánea, el tercero con bacteriemia en España y el primero documentado en Galicia.