El escleromixedema es una enfermedad potencialmente grave que puede asociarse a complicaciones sistémicas diversas, entre las que se encuentran las que involucran al sistema nervioso central, siendo el síndrome dermato-neuro una de las más infrecuentes. Se han utilizado para su tratamiento fármacos variados, entre ellos, altas dosis de inmunoglobulinas endovenosas. Se describen dos casos de escleromixedema, uno de los cuales desarrolló un síndrome dermato-neuro, ambos con una excelente respuesta al tratamiento con inmunoglobulinas endovenosas. El uso de altas dosis de inmunoglobulinas endovenosas en el tratamiento de esta enfermedad y sus complicaciones neurológicas se perfila como un tratamiento de primera línea.
Scleromyxedema is a potentially serious disease that can have various systemic complications. One of the most frequent forms of central nervous system involvement is dermato-neuro syndrome. High-dose intravenous immunoglobulins are among the drug treatments that have been used for this syndrome. We describe 2 patients with scleromyxedema, one of whom developed dermato-neuro syndrome. Both patients responded well to treatment with high-dose intravenous immunoglobulins. We suggest this therapy as a suitable first-line treatment for scleromyxedema and for its neurological complications.
El escleromixedema es una enfermedad poco frecuente que se caracteriza por el depósito de mucina, fibrosis y proliferación de fibroblastos en la dermis. Se asocia con frecuencia a una gammapatía monoclonal y a manifestaciones sistémicas1–3 muy variadas entre las que destaca, por su rareza, el denominado síndrome dermato-neuro4. El tratamiento de esta enfermedad y de sus complicaciones es, a menudo, decepcionante, aunque a lo largo de los últimos años se han referido buenos resultados con el uso de inmunoglobulinas intravenosas.
Se describen dos pacientes con escleromixedema, uno de los cuales desarrolló un síndrome neurocutáneo, ambos con una excelente respuesta al tratamiento con inmunoglobulinas intravenosas (IGEV).
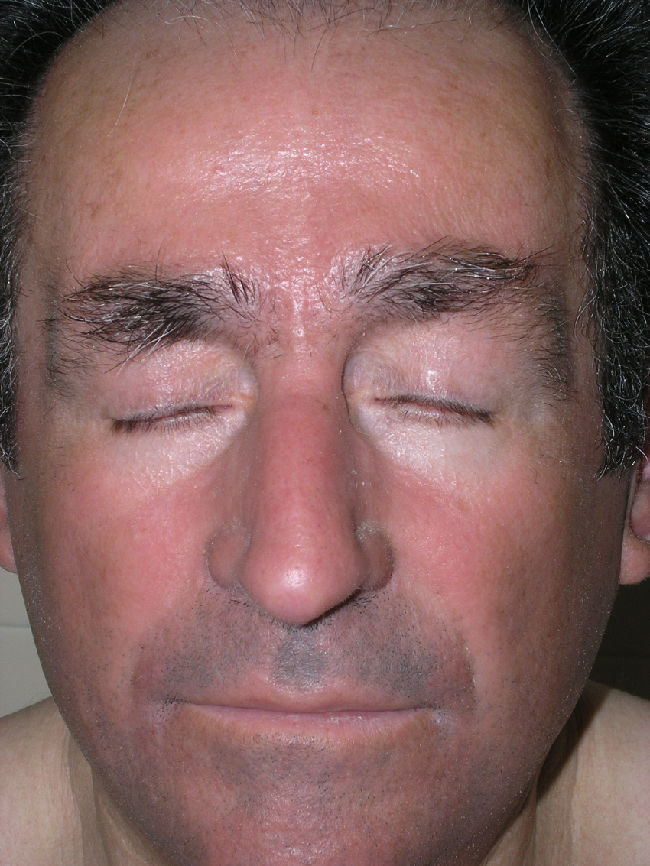
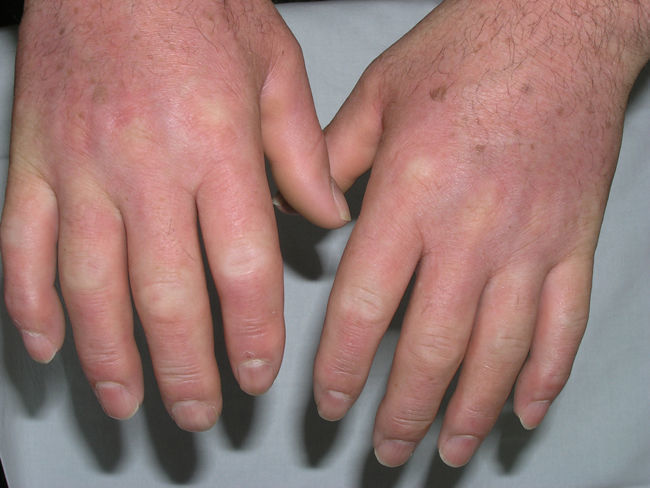
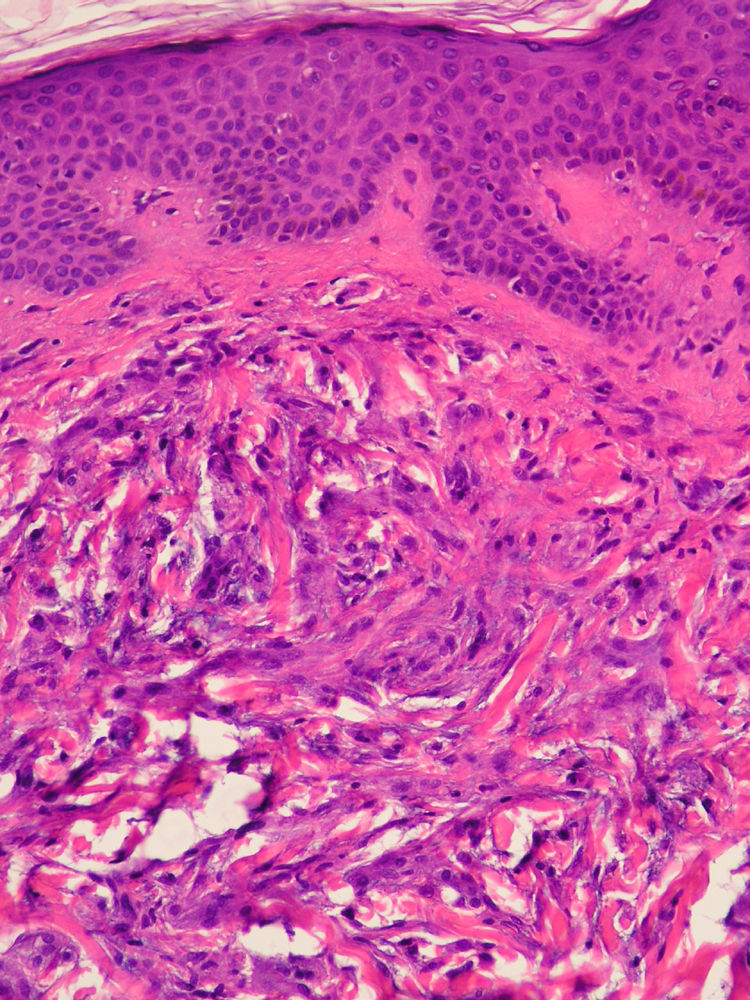
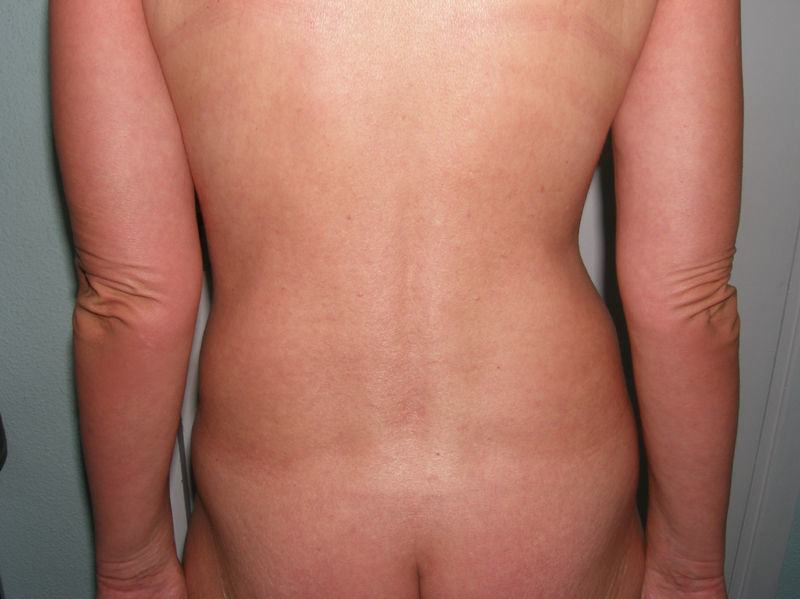
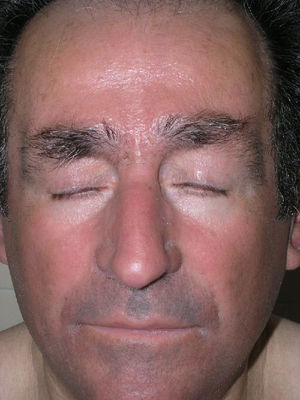
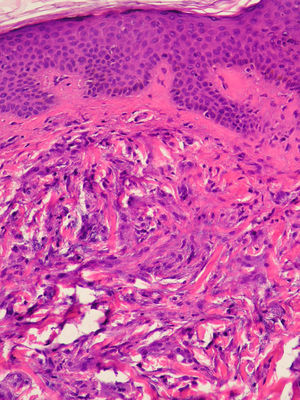
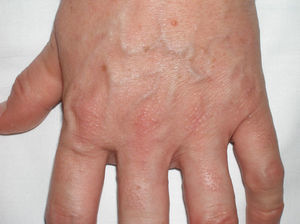
Casos clínicosCaso 1Varón de 72 años que nos fue remitido en el año 2005 con el diagnóstico de escleromixedema para seguimiento y tratamiento. En la exploración se observaron unas pápulas de 2-3mm, firmes, céreas y próximas entre sí en los pabellones auriculares, la cara y el dorso de las manos, así como un tacto grueso y endurecido de la piel de estas zonas además de las del cuello, el tórax y los brazos (figs. 1 y 2). En la microscopia se evidenció una proliferación de fibroblastos irregularmente distribuidos en la dermis junto con un incremento de las fibras de colágeno y el depósito difuso de mucina en la dermis papilar y reticular media (fig. 3). En el proteinograma destacaba una banda monoclonal IgG lambda con un aspirado de médula ósea normal. Se realizó un ecocardiograma en el que se detectó una leve hipertensión pulmonar asintomática. En los años sucesivos, se administraron diversos tratamientos con escasa respuesta, entre ellos, melfalán, retinoides, glucocorticoides, talidomida y fotoquimioterapia. En marzo de 2008 se inició tratamiento con IGEV (2 g/kg/mes), con el que experimentó una mejoría inicial importante (piel menos engrosada, mayor movilidad de las extremidades, aumento de la apertura bucal) que no progresó en los siguientes meses, por lo que se decidió parar las IGEV tras completar siete ciclos. Seguidamente y durante 4 meses se administró clorambucilo sin mejoría clínica alguna. En abril del 2009, y tras la colocación de un catéter central parcialmente tunelizado, se inició tratamiento con fotoféresis extracorpórea. Tras la segunda sesión del primer ciclo, el paciente acudió al servicio de urgencias por un cuadro de fiebre (38°C) de 24 horas de evolución, sin ningún otro síntoma acompañante. En los análisis destacaba una neutrofilia (90%) sin leucocitosis. Los cultivos de sangre periférica fueron positivos para Streptococcus lungdinesis, la presencia del cual no se pudo demostrar en el cultivo del catéter central. Al inicio el paciente siguió una buena evolución bajo el tratamiento con antibioticoterapia según antibiograma, pero en el quinto día del ingreso presentó, en menos de 24 horas, dos episodios de convulsiones tónico-clónicas, precedidas de fiebre alta (39°C) e hipertensión arterial. El último episodio se siguió de una disminución del nivel de conciencia con estupor. El paciente entró en un estado comatoso y requirió intubación orotraqueal con ventilación mecánica invasiva. A pesar del tratamiento anticomicial iniciado, el paciente no mejoró. Dos nuevos hemocultivos así como el cultivo de la punta del catéter resultaron negativos. Se realizaron también un electroencefalograma, una punción lumbar, una TAC craneal, una RMN y angio-RMN, en los cuales no se evidenciaron anomalías. Ante la sospecha de un síndrome dermato-neuro asociado al escleromixedema se inició tratamiento con IGEV (2 g/kg) y metilprednisolona (100mg/día) durante 2 días, seguidos de una pauta descendente. El paciente presentó mejoría progresiva de la clínica neurológica recuperando el nivel de conciencia y evolucionó favorablemente sin dejar focalidad neurológica alguna. Desde entonces, hace 1 año y nueve meses, se ha mantenido el tratamiento con las IGEV, que se administran una vez al mes, sin presentar crisis comiciales ni ningún otro episodio de disminución del nivel de conciencia. El componente monoclonal no se ha modificado a pesar del tratamiento.
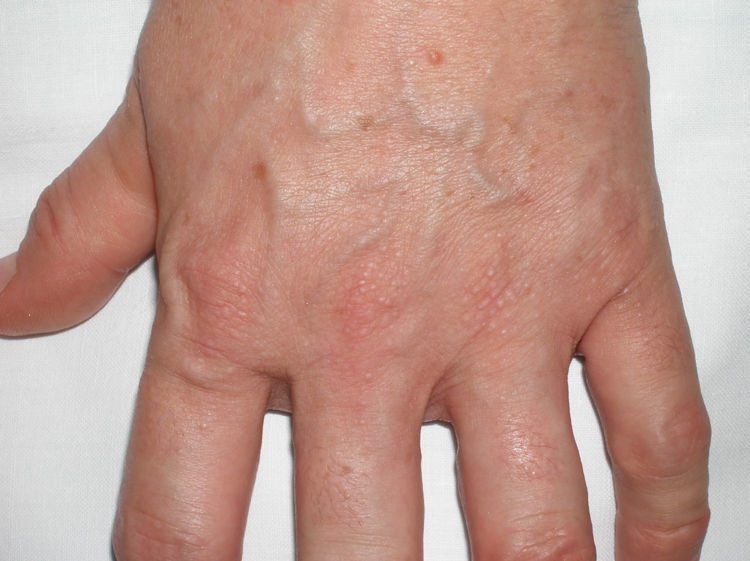
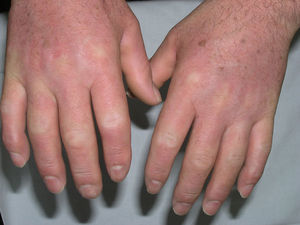
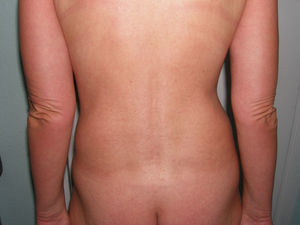
Mujer de 52 años, hipotiroidea y dislipémica, que consultó por unas lesiones cutáneas de 6 meses de evolución, que se habían iniciado en el dorso de las manos y progresivamente afectaron la piel de los brazos, las piernas, la cara y los pabellones auriculares. Acompañando a la clínica cutánea la paciente refería dificultad para cerrar las manos y parestesias en las mismas. No presentaba ninguna otra sintomatología acompañante. Las lesiones consistían en pápulas de 1 a 3mm del color de la piel, que confluían en algunas zonas, con un leve eritema e induración de la piel (figs. 4 y 5). Se realizaron dos biopsias, una del dorso de la mano y otra del brazo. En ambas los cambios fueron característicos de escleromixedema. Las exploraciones complementarias pusieron de manifiesto la presencia de un síndrome del túnel carpiano bilateral y un componente monoclonal IgG lambda en el proteinograma, sin evidencia de mieloma. Se inició tratamiento con IGEV (2 g/kg/mes) y prednisona a dosis de 0,5mg/kg/día (30mg/día). A los 2 meses de tratamiento la paciente experimentó una mejoría clínica importante con aumento de la movilidad de las manos y una menor infiltración de la piel. A partir de este momento se disminuyó progresivamente la prednisona hasta suspenderla 2 meses más tarde. La paciente, tras un año de tratamiento continuado con IGEV y sin glucocorticoides sistémicos, sigue estable y sin presentar complicación alguna ni modificación del componente monoclonal.
El escleromixedema es una enfermedad sistémica de curso crónico e impredecible, a veces letal, para la que no existe un tratamiento consensuado.
Los dos casos descritos presentaban criterios inequívocos de escleromixedema. Merece la pena resaltar dos hechos: el desarrollo, en uno de ellos, de un síndrome dermato-neuro y la buena respuesta de ambos al tratamiento con inmunoglobulinas intravenosas, combinadas inicialmente con glucocorticoides sistémicos.
Dentro de las complicaciones neurológicas, presentes en menos del 10% de los pacientes con escleromixedema5, una de las manifestaciones más raras es el llamado síndrome dermato-neuro que consiste en la combinación de fiebre, convulsiones y coma, muchas veces precedida por unos pródromos pseudogripales6, y del que se han descrito una decena de casos7. El primero de nuestros pacientes desarrolló esta sintomatología tras 6 meses de haber suspendido el tratamiento con IGEV y tras la segunda sesión del primer ciclo de fotoféresis extracorpórea. Aunque la fiebre se ha descrito como un efecto secundario de la fotoféresis extracorpórea, parece poco probable la relación de este procedimiento con otras manifestaciones más graves como las crisis comiciales o el coma. Así que, tras descartar otras posibles causas, se llegó al diagnóstico de síndrome dermato-neuro.
El mecanismo responsable del desarrollo de este síndrome es desconocido. Se ha teorizado si la paraproteinemia pudiera ser responsable de aumentar la viscosidad de la sangre o favorecer la formación de agregados de neutrófilos que alterasen la microcirculación, o bien que pudiera haber un incremento de las benzodiacepinas endógenas6. En algún caso se ha relacionado con el alargamiento de los intervalos entre las infusiones de IGEV7 y en otros con la disminución de las dosis de las mismas8,9. En nuestro caso, el desarrollo de esta complicación también coincidió con la suspensión previa del tratamiento con IGEV.
La escasa frecuencia del escleromixedema y el desconocimiento de su etiopatogenia condicionan la falta de consenso en el tratamiento de la misma, a la vez que justifica la ausencia de ensayos clínicos aleatorizados. Basado en la presencia de la paraproteinemia, y a semejanza de lo que se ha utilizado en el tratamiento del mieloma, fármacos como el melfalán, la talidomida y los glucocorticoides, solos o en distintas combinaciones, han sido los más empleados con éxito en algunos casos2,10,11. Sin embargo, la toxicidad que conlleva el uso prolongado del melfalán2, y el riesgo de neuropatía periférica con talidomida, limitan su uso prolongado. A lo largo de la última década, la evidencia de tratamientos exitosos en casos de enfermedad grave y desfigurante con el trasplante autólogo de células madre hematopoyéticas12,13 y, sobre todo, con la administración de altas dosis de IGEV, va en aumento4. Nosotros no obtuvimos la más mínima respuesta en el caso 1 con melfalán, talidomida ni re-PUVA, lo que unido a la importante progresión de la enfermedad nos llevó a utilizar con éxito dosis altas de IGEV con una rápida respuesta inicial, a la vez que permitieron conseguir la reversión del síndrome dermato-neuro. En el segundo caso, y ante la experiencia previa, las IGEV constituyeron la primera opción de tratamiento, que también resultó exitosa.
Respecto al tratamiento del síndrome dermato-neuro las pautas son poco claras. Se han utilizado plasmaféresis14 y glucocorticoides15, solos o en combinación7, con resultados variables, y solo en un caso se utilizaron las IGEV junto a los glucocorticoides8, como en el nuestro. El mecanismo por el cual el escleromixedema y sus complicaciones responden al tratamiento con IGEV se desconoce, pero se ha propuesto que podrían actuar reduciendo la fibrosis a través del bloqueo de un factor circulante, aún no identificado, que estimularía los fibroblastos8.
En conclusión, el creciente número de casos descritos de escleromixedema con síndrome dermato-neuro parece confirmar a este último como una complicación, potencialmente letal, asociada a la enfermedad. Por otra parte, el tratamiento con IGEV asociado a los glucocorticoides en las fases más precoces se perfila como una opción de primera línea relativamente segura aunque no exenta de efectos adversos.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.