INTRODUCCION
El escleredema consiste en un depósito de mucina y engrosamiento de la dermis que clínicamente se traduce en un endurecimiento cutáneo, predominantemente en la porción superior del dorso, de meses a años de duración1,2. Se ha relacionado con diabetes mellitus, y con menos frecuencia con infecciones respiratorias y gammapatías monoclonales. Se presentan 4 casos de escleredema asociado a diabetes mellitus estudiados en nuestro hospital en los últimos 10 años, con la descripción clínica e histológica y su evolución.
DESCRIPCION DE LOS CASOS
Se realizó una búsqueda de los casos con el diagnóstico histopatológico de escleredema en el Hospital General Universitario de Valencia en los últimos 10 años. Se encontraron 5 pacientes, con unas manifestaciones clínicas propias de escleredema. Se seleccionaron cuatro de ellos que padecían diabetes mellitus. Se revisaron las características clínicas, los estudios histopatológicos, las enfermedades asociadas, el curso evolutivo y los tratamientos recibidos.
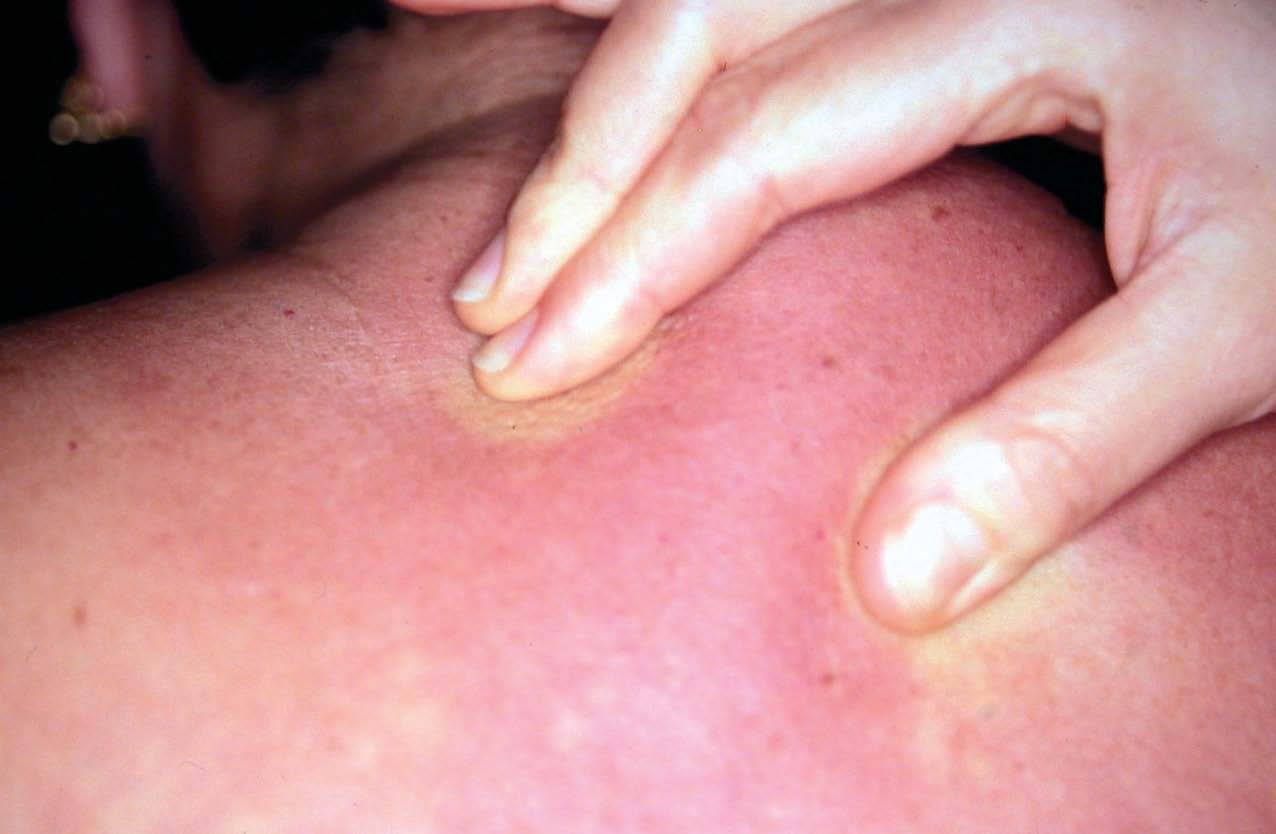
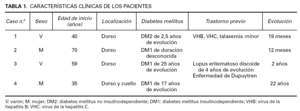
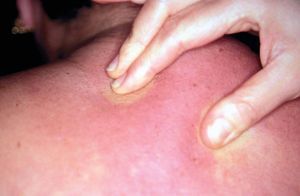
Las características clínicas de los pacientes se recogen en la tabla 1. Dos pacientes eran mujeres y dos varones, con una edad al inicio de la enfermedad comprendida entre los 35 y los 70 años (media, 51 años). En todos los casos estaba afectada la porción superior de la espalda (fig. 1), y en 2 casos también la región cervical posterior. En ninguno de los pacientes se encontró afectación facial, de manos ni de extremidades inferiores. El paciente 1 presentó una foliculitis en la porción superior de la espalda poco tiempo antes de desarrollar el escleredema en la misma zona. Tres pacientes presentaban diabetes mellitus dependiente de insulina de años de evolución, con mal control glucémico y complicaciones asociadas. El paciente 3 presentaba retinopatía diabética, nefropatía diabética y disfunción eréctil peneana. La paciente 4 presentaba polineuropatía diabética. Un paciente presentaba serología positiva para virus de la hepatitis B (anticuerpos anti-HBc y anti-HBe positivos, anti-HBs negativos, antígeno de superficie [HBsAg] negativo) y para el virus de la hepatitis C (VHC), además de padecer una talasemia minor. Otro paciente padecía lupus eritematoso discoide de 4 años de evolución tratado con cloroquina y enfermedad de Dupuytren. En la anamnesis no se detectaron casos familiares de escleredema en ninguno de los casos. En todos ellos se realizó un estudio analítico consistente en hemograma, glucemia, proteinograma, estudio de función renal y hepática y determinación de anticuerpos antinucleares, anti-ADN de doble cadena, anti-Ro, anti-La, anti-Scl-70 y factor reumatoide. Se realizó estudio de proteinuria de Bence-Jones en los pacientes 1, 3 y 4. En el paciente 1 se detectó un nivel de IgM sérica de 356 mg/dl (valores de referencia: 70-280 mg/dl) y anticuerpos antinucleares con un título de 1/80 (resto de autoanticuerpos normales). El resto de los resultados se encontraba dentro del rango de la normalidad. No se encontró evidencia de gammapatía monoclonal en ninguno de los pacientes.
Fig. 1.--Dificultad para pellizcar la piel debido al endurecimiento cutáneo.
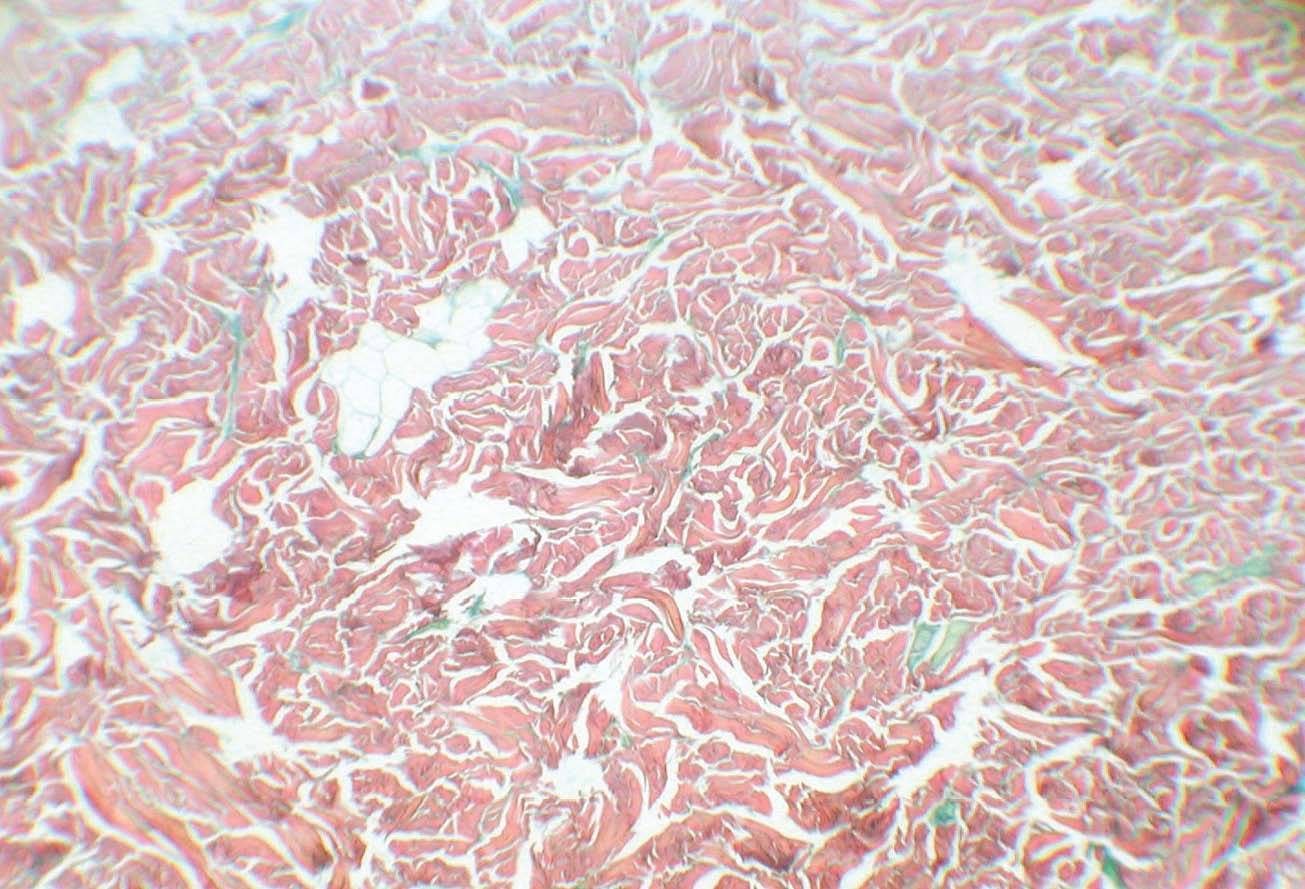
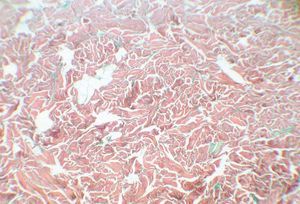
Se realizaron biopsias cutáneas fijadas en formol 10 %, con tinciones de hematoxilina-eosina. En todos los casos se observaban haces de colágeno engrosados en la dermis, separados por fenestraciones, con un número normal de fibroblastos. Se realizaron tinciones de hierro coloidal (pacientes 2, 3 y 4) o azul alcián (paciente 1) que demostraron la presencia de mucina (fig. 2). Los pacientes 1 y 2 rechazaron recibir tratamiento para el escleredema. El paciente 3 recibió tratamiento con 400 mg de pentoxifilina cada 8 h durante 2 años, y propionato de clobetasol tópico. La paciente 4 recibió tratamiento con furoato de mometasona tópico en cura oclusiva. Ante la falta de respuesta fue remitida a nuestro hospital para iniciar fototerapia. Se realizó terapia con psoraleno y luz ultravioleta (PUVA) con 0,6 mg/kg de 8-MOP durante 4 meses (aunque fue muy irregular en su asistencia a las sesiones de fototerapia), en que recibió 31 sesiones con una dosis acumulada de 221,5 J/cm2. Ninguno de los pacientes mostró una mejoría clínica, espontáneamente o con tratamiento, durante el periodo de seguimiento.
Fig. 2.--Presencia de mucina entre gruesos haces de colágeno. (Hierro coloidal, x40.)
DISCUSION
El escleredema de Buschke, o simplemente escleredema, es una enfermedad del tejido conjuntivo poco frecuente, caracterizada por un depósito de mucina en la dermis y un engrosamiento de ésta, que clínicamente se presenta como un endurecimiento de la piel.
Aunque su causa es desconocida, una gran proporción de los pacientes presenta diabetes mellitus (hasta el 36 %), típicamente dependiente de insulina, mal controlada, asociada a complicaciones diabéticas (nefropatía, neuropatía, retinopatía, etc.) y que precede en años a la aparición del escleredema1. El escleredema se ha asociado también con gammapatía monoclonal, hiperparatiroidismo, mieloma múltiple, insulinoma maligno, artritis reumatoide, síndrome de Sjögren e infecciones estreptocócicas y víricas3,4.
Clínicamente se aprecia un edema duro o una piel rígida que puede afectar a la cara, el cuello, la mitad superior del tronco y la porción proximal de las extremidades superiores. En algunos casos la induración cutánea está precedida por foliculitis o eritema en la zona afectada1. Típicamente se describen tres patrones según la cronología y los trastornos asociados2. El primer grupo corresponde a mujeres de mediana edad y niños que desarrollan una induración de la región cervicofacial tras una infección respiratoria aguda. El segundo grupo incluye casos de instauración insidiosa y larga duración, asociados en ocasiones a una gammapatía monoclonal. El tercer grupo corresponde a casos asociados a diabetes mellitus (scleredema diabeticorum).
Dado que muchos casos no se ajustan a los grupos anteriormente descritos, parece más práctico clasificar el escleredema según esté o no asociado a diabetes mellitus.
El diagnóstico diferencial debe establecerse con la esclerodermia y con el escleromixedema2. En la esclerodermia existe afectación acral, que nunca se presenta en el escleredema, así como fenómeno de Raynaud, facies característica, telangiectasias y calcificaciones. En el estudio histopatológico existe una densa esclerosis dérmica con pérdida de anejos5. El escleromixedema presenta una induración cutánea con pápulas firmes en la superficie, con frecuencia dispuestas de forma lineal, arrugas profundas en la frente y posible afectación de manos y de antebrazos. Microscópicamente se observa un depósito difuso de mucina en la dermis superficial y media, fibrosis y proliferación de fibroblastos dispuestos de forma irregular.
Histológicamente en el escleredema se observa una dermis reticular densa, con grandes haces de colágeno que se extienden hacia el tejido subcutáneo, sin aumento del número de fibroblastos5. Entre los haces de colágeno se observan unas fenestraciones que corresponden a depósitos de mucina.
El tratamiento no es necesario en los casos asociados a una infección de las vías respiratorias, ya que se trata de un proceso autolimitado. En las formas asociadas a diabetes mellitus o a gammapatía monoclonal no se ha establecido un tratamiento de elección. El mejor control glucémico en los pacientes diabéticos no parece influir en la mejoría del escleredema1. Se han publicado casos aislados de pacientes tratados con éxito con pulsos de dexametasona6, metotrexato a bajas dosis7, penicilina a altas dosis8, ciclosporina9, PUVA en baño10 y en crema11, fotoféresis extracorpórea12 y radioterapia en forma de baño de electrones13,14.
En nuestra serie se confirma que una gran proporción de casos de escleredema se asocia a diabetes mellitus de larga evolución y con complicaciones secundarias a un mal control glucémico. Se desconoce si la asociación a otras enfermedades, como el lupus eritematoso discoide o la infección por VHB y VHC, podría tener alguna relevancia en la etiopatogénesis del escleredema. Tampoco conocemos la relevancia de las elevadas concentraciones de inmunoglobulinas en el paciente 1, descritos previamente en otro paciente con escleredema4. Uno de los pacientes recibió tratamiento con PUVA sin ninguna mejoría, posiblemente porque asistió a pocas sesiones de fototerapia y de forma irregular. La ausencia de respuesta también podría ser secundaria a que la paciente tenía un escleredema de 20 años de evolución aproximadamente, lo cual podría haber inducido cambios irreversibles en la piel. Aunque se han publicado varios tratamientos capaces de producir una remisión parcial o completa de la enfermedad, siempre se trata de series con muy pocos pacientes. Para evaluar de forma estricta los tratamientos propuestos habría que incluir un número mayor de pacientes, excluir a aquellos con formas no asociadas a gammapatía monoclonal o a diabetes mellitus que pudieran remitir de forma espontánea, así como establecer parámetros objetivos para seguir la evolución de la enfermedad antes y después del procedimiento terapéutico, como la biopsia cutánea, la ecografía cutánea o medidas de movilidad (p. ej., el ángulo de abducción del brazo).