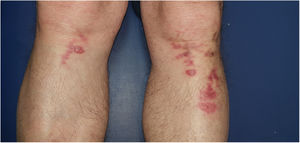
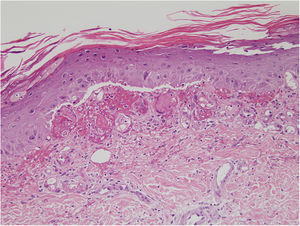
El eritema ab igne es una entidad caracterizada por lesiones reticulares, eritematosas o hiperpigmentadas en zonas típicas de exposición a una fuente de calor. Inicialmente son transitorias, blanqueables y maculares confinadas a un área que refleja el tamaño del objeto causante. Posteriormente se hacen fijas, hiperpigmentadas y pueden volverse atróficas, hiperqueratósicas y con telangiectasias. Aunque la fisiopatología es desconocida, la morfología de las lesiones hace pensar un efecto de la radiación infrarroja sobre el plexo venoso dérmico fig. 1.
En el caso de que la aplicación de calor causante de las lesiones se deba a dolor en una determinada localización, es importante descartar la presencia de otra patología subyacente de la que podría ser el primer signo de importancia1,2 (metástasis lumbosacras, patología osteomuscular, dolor visceral, etc.).
En los últimos años se han reducido las lesiones provocadas por estufas, chimeneas y otros elementos que generan calor por combustión; pero en cambio han aparecido lesiones provocadas por el uso de distintos aparatos eléctricos emisores de calor de manera directa o indirecta3 (ordenadores portátiles4, mantas eléctricas, estufas, asientos calefactables5, etc.). También ha variado el perfil de paciente que presenta esta dermatosis. Aunque habitualmente se observaba más frecuentemente en personas de edad avanzada, actualmente no es raro encontrar estas lesiones en pacientes jóvenes o adultos de mediana edad. También es posible su aparición en trabajos que se realizan a temperaturas elevadas. La aparición de ampollas sobreañadidas en estos pacientes se ha relacionado con la diabetes mellitus6.
El diagnóstico de esta entidad es eminentemente clínico, realizando una anamnesis exhaustiva en busca de la fuente de calor causante junto a la presencia de las manifestaciones cutáneas habituales de esta entidad en la exploración física. Si ambas condiciones se cumplen, la entidad es muy fácilmente reconocible. Sin embargo, en ocasiones los pacientes no reconocen la causa desencadenante del cuadro o la localización de las lesiones no es típica. En estos casos la presencia de determinados hallazgos histológicos si se realiza una biopsia cutánea puede orientar hacia esta entidad7.
Dentro del diagnóstico diferencial se encuentra la livedo reticularis o racemosa con todos sus posibles causantes, dermatomiositis, poiquilodermia, vasculitis livedoide o muy raramente el linfoma cutáneo de linfocitos T8.
En la literatura previa se recogen casos aislados relacionados con el motivo o la fuente energética que ha provocado las lesiones, pero no se recogen series largas con varios casos al mismo tiempo y aún menos se describen las características histológicas de estas lesiones. En este artículo presentamos una serie de 5 pacientes analizando sus datos comunes.
Casos clínicosRecogemos cinco casos de pacientes con diagnóstico clínico e histológico compatible con eritema ab igne (tabla 1).
Serie de casos
| Caso 1 | Caso 2 | Caso 3 | Caso 4 | Caso 5 | |
|---|---|---|---|---|---|
| Edad | 67 años | 30 años | 49 años | 62 años | 39 años |
| Sexo | Varón | Mujer | Mujer | Varón | Mujer |
| Antecedentes | Sin interés | Sin interés.Anticonceptivo oral desde los 23 años | Fumadora. Hipotiroidismo. Esteatosis hepática con PFH alteradas desde 2018 por enolismo | DM tipo 1 de 20 años de evolución | Sin interés. Infección por SARS COVID-19 previa 2 meses antes |
| Evolución | 2 meses | Varios meses | Años | 4 días | 5 días |
| Desencadenante reconocido | No | Sí (estufa) | Desconocido, imposible anamnesis | No | No |
| Localización | Cara anterolateral interna tercio distal de piernas y tobillos | Parte inferior de muslo derecho y pierna derecha, cara externa de muslo izquierdo y pierna izquierda | Ambas regiones pretibiales y tobillos | Tercio superior de piernas (fig. 1) | Parte posterior de ambas extremidades inferiores |
| Pruebas complementarias | No requirió | Sin alteraciones en analítica general ni coagulación. ANA y ENA negativos | Serologías, pruebas de imagen, ecocardiograma y analíticas sin alteraciones que justificaran la clínica cutánea | No requirió | Serologías y analíticas con autoinmunidad y marcadores de trombofilia sin alteraciones |
DM: diabetes mellitus; PFH: pruebas de función hepática.
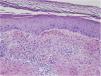
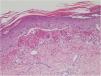
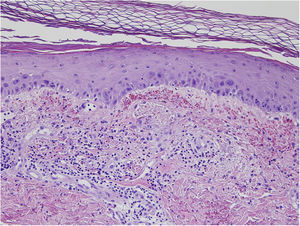
Se encontró ligera atipia de manera focal en la epidermis con núcleos aumentados de tamaño y discreta anisocariosis, con edema y abundantes eritrocitos extravasados (figs. 2 y 3). Además, se puede encontrar hemosiderina en la dermis papilar o en ocasiones en depósitos intracórneos. Ocasionalmente, también puede encontrarse hiperqueratosis, atrofia epidérmica, cuerpos apoptóticos y en caso de que el paciente sea de edad avanzada elastosis solar. En ninguno de los casos se observó vasculitis, aunque en alguna ocasión se encontró tumefacción endotelial.
Sin una anamnesis correcta o el paciente no reconoce la exposición al calor, el diagnóstico del eritema ab igne presenta una gran dificultad, cobrando más importancia las pruebas complementarias que se realicen para descartar otras enfermedades y la biopsia cutánea con hallazgos como los descritos con anterioridad. En nuestra serie, la mayor parte de los pacientes no reconocieron el desencadenante en la primera consulta.
El tratamiento en todos los casos pasa por eliminar la causa desencadenante, evitando la exposición al calor de manera directa sobre la piel a la intensidad con la que se venía haciendo. La hiperpigmentación postinflamatoria que deja como secuela en la mayor parte de los casos es de difícil tratamiento, pero puede mejorar con el paso del tiempo. La atipia provocada se puede asemejar a la presente en queratosis actínicas y se puede tratar con retinoides tópicos, 5-fluouracilo o distintos tipos de láser. A largo plazo, en algún caso se ha descrito la aparición de carcinoma epidermoide, linfoma B marginal o de carcinoma de células de Merkel sobre la zona4,6. En nuestra serie, ninguno de los pacientes presentó ninguna complicación durante el seguimiento realizado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.