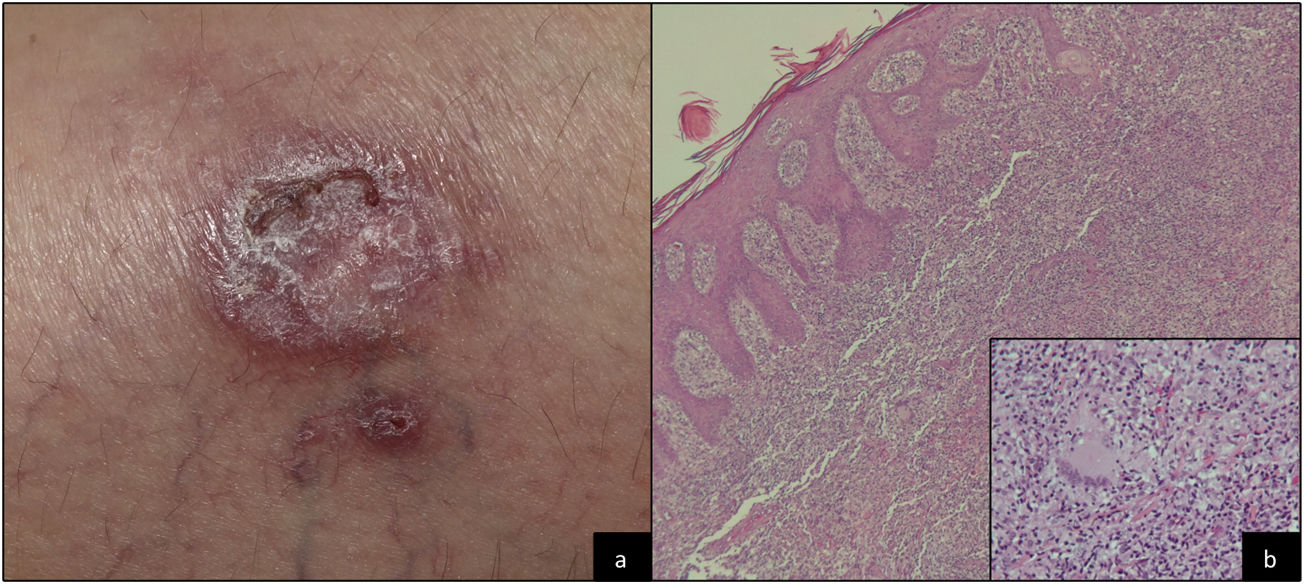
Una mujer de 41 años fue evaluada en la consulta de Dermatología por presentar una úlcera asintomática de tres meses de evolución, localizada en la pierna izquierda, con los bordes violáceos y el centro queratósico (fig. 1a). La paciente tenía una enfermedad de Crohn (EC) íleo-cólica fistulizante, intervenida en varias ocasiones, con realización de proctocolectomía total, resección del intestino delgado e ileostomía terminal, en tratamiento desde hacía nueve años con infliximab, a dosis de 5 mg/kg cada ocho semanas, con un buen control de la enfermedad.
Se tomó una muestra para cultivo microbiológico y una biopsia para el estudio histopatológico. El cultivo resultó negativo y la biopsia evidenció la presencia de un infiltrado inflamatorio en banda, tanto superficial como profundo, constituido por células linfoides y ocasionales granulomas no necrotizantes con células gigantes multinucleadas (fig. 1b), siendo compatible con una enfermedad de Crohn metastásica.
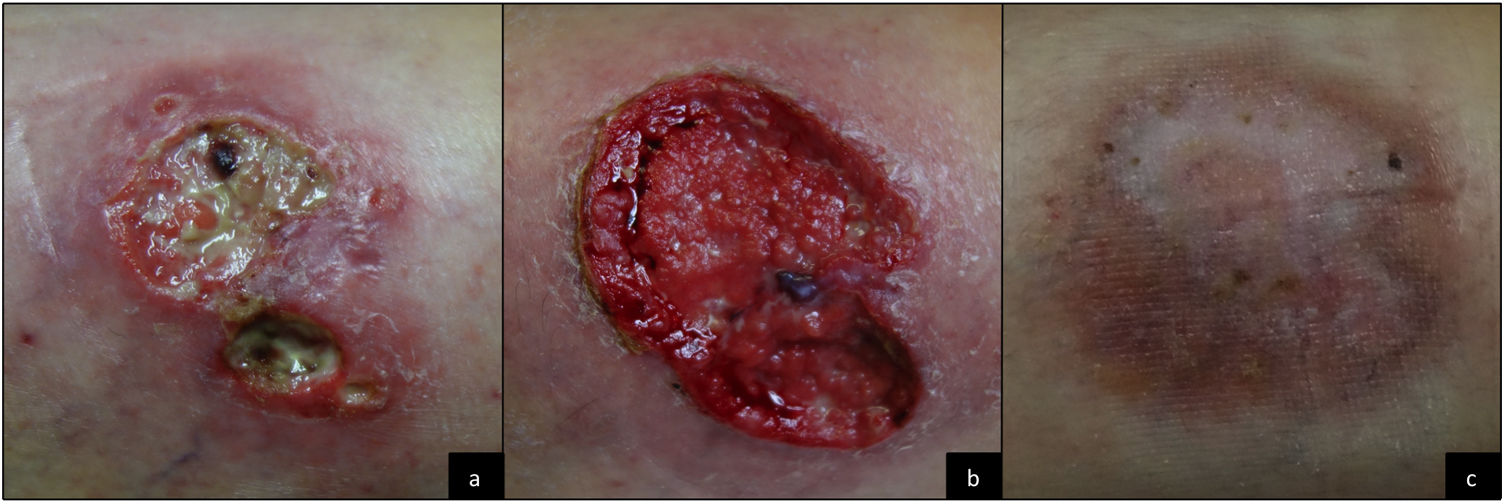
Se inició tratamiento tópico diario con clobetasol en pomada y se intensificó de forma temporal la pauta de infliximab a cuatro semanas, manteniendo la misma dosis, con lo que la lesión epitelizó por completo en el plazo de dos meses. Sin embargo, durante la evolución aparecieron progresivamente unas lesiones erosivo-costrosas en la misma localización, que fueron evolucionando de forma tórpida hasta ulcerarse de nuevo (fig. 2a). Se intensificó la pauta de infliximab a seis semanas y se añadió azatioprina 100 mg cada 24 horas (dosis ajustada a los niveles de tiopurina metiltransferasa), se añadieron ciclos de prednisona oral a dosis de 0,5-1 mg/kg/día y se realizaron infiltraciones intralesionales de triamcinolona, sin éxito. Posteriormente se intensificó la pauta de infliximab a cuatro semanas y se añadió metronidazol 500 mg cada ocho horas. Durante todo el tratamiento se realizaron curas húmedas (HydroClean® Advance), controlando los signos de sobreinfección. A pesar de todos los tratamientos pautados, las úlceras fueron empeorando de forma rápida, haciéndose más grandes y profundas (fig. 2b), permaneciendo la paciente en todo momento asintomática desde el punto de vista digestivo.
Ante el fracaso terapéutico y con la nueva indicación de ustekinumab para la EC, decidimos, de manera consensuada con el Servicio de Gastroenterología, cambiar de diana terapéutica e iniciar tratamiento con ustekinumab en monoterapia, siguiendo la pauta establecida para la EC, y según el peso de la paciente, con una dosis de inducción intravenosa de 390 mg y posteriormente 90 mg cada ocho semanas por vía subcutánea. Con el inicio de ustekinumab, se consiguió una rápida mejoría de la úlcera desde el primer mes, consiguiendo una curación completa de la lesión en tres meses (fig. 2c), sin efectos secundarios.
La EC metastásica es una rara manifestación extraintestinal de la EC. Se trata de la manifestación cutánea específica menos frecuente, aunque no existen datos epidemiológicos publicados. Está caracterizada por la aparición de lesiones cutáneas y subcutáneas heterogéneas en lugares anatómicos no contiguos al tracto gastrointestinal y formadas por la presencia de granulomas no caseificantes. Puede preceder, concurrir o seguir a la enfermedad gastrointestinal. Las lesiones pueden simular otras enfermedades cutáneas más comunes, como el impétigo, la erisipela, el eritema nodoso o el pioderma gangrenoso1.
La sospecha clínica es fundamental para realizar una biopsia y establecer un diagnóstico precoz, ya que la histopatología determina el diagnóstico definitivo. La presencia de lesiones cutáneas persistentes en pacientes con una EC debe hacer sospechar esta posibilidad, incluso si están bajo tratamiento inmunosupresor (IS) o biológico, y a pesar de poder estar en remisión clínica digestiva2.
En caso de estar en tratamiento con un fármaco anti-TNF-α, la posibilidad de monitorizar los niveles de fármaco y la determinación de la presencia de anticuerpos (AC) sería de ayuda para un mejor manejo terapéutico, ya que podríamos determinar si existen niveles de fármaco insuficientes y si la causa es por una infradosificación o por la presencia de AC3. Desgraciadamente, y a pesar de su interés clínico, estas técnicas no están disponibles en muchos centros ni para todos los fármacos biológicos.
No existe un tratamiento estandarizado para estos pacientes, por lo que debe individualizarse. Si las lesiones están localizadas se pueden considerar los tratamientos locales, como el tratamiento tópico con corticoides o tacrolimus, o los corticoides intralesionales1 y, en caso de falta de respuesta, tratamientos sistémicos con corticoides orales, añadiendo IS convencionales o fármacos biológicos si éstos fallan o son insuficientes1. Se han descrito casos tratados con metronidazol, azatioprina, micofenolato de mofetilo, ciclosporina, adalimumab, infliximab, certolizumab, talidomida, cirugía y oxígeno hiperbárico2–5. Todos los tratamientos biológicos empleados han sido con anticuerpos dirigidos frente al factor de necrosis tumoral alfa (TNFα). Únicamente hay un caso de EC con afectación genital (vulvar y perineal) tratado con ustekinumab con éxito6.
Ustekinumab es un AC monoclonal dirigido contra la subunidad p40 del receptor de la IL-12 e IL-23, indicado para la EC desde 2017. Debido a que tiene una diana terapéutica distinta del TNF-α, ustekinumab puede ser una opción terapéutica en aquellos pacientes con EC metastásica que hayan fracasado a corticoides, IS o anti-TNF-α.