INTRODUCCION
La embolia cutis medicamentosa se define como una entidad que cursa con necrosis cutánea, subcutánea y a veces muscular con patrón livedoide, que se desarrolla poco tiempo después de una inyección intramuscular. Presentamos un caso de embolia cutis medicamentosa en relación con la vacunación con DTP (difteria, tétanos y tos ferina) en un lactante.
DESCRIPCION DEL CASO
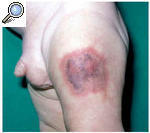
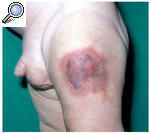
Un varón de 2 meses de edad, sin antecedentes personales de interés, presentó, inmediatamente después de la primera dosis de vacunación intramuscular con DTP, una induración con palidez y posterior eritema en el muslo izquierdo, alrededor de la zona de inyección. Esta lesión se acompañó de un intenso dolor. El paciente es traído a consulta 3 días después por persistencia de la lesión en la zona periférica a la inyección. En la exploración física se apreció una placa purpúrica indurada de aproximadamente 3 x 4 cm en la cara anterior del muslo izquierdo (fig. 1). El resto de la exploración física fue normal. Se practicó estudio analítico que consistió en hemograma, velocidad de sedimentación, estudio de coagulación y bioquímica sérica (incluyendo GOT, GPT, GGT, LDH y CPK), que mostraron valores dentro de la normalidad.
Fig. 1.--Placa indurada y purpúrica en el muslo izquierdo 4 días después de la inyección.
Seis días después de la inyección, la placa purpúrica evolucionó a una úlcera necrótica con un reborde inflamatorio, que se siguió de una escara necrótica adherente. Se aplicó tratamiento tópico con mupirocina 2 veces al día. A los 20 días de la vacunación, se practicó desbridamiento de la escara necrótica, que condujo 15 días después a la curación completa de la úlcera, con cicatrización y leve pérdida de sustancia.
El paciente fue vacunado a los 3 meses de vida contra poliomielitis y meningitis por Haemophilus por vía intramuscular en el muslo derecho, sin que se produjeran efectos adversos.
DISCUSION
La embolia cutis medicamentosa fue descrita en los años 1920 por Freudenthal1 y Nicolau2 en relación con la inyección intramuscular de las sales de bismuto para el tratamiento de la sífilis. Posteriormente se relacionó con antirreumáticos (fenilbutazona), anestésicos locales (lidocaína), antihistamínicos (difenhidramina), corticoides (triamcinolona), vitamina B (cianocobalamina), antibióticos (sulfonas), penicilina benzatina, penicilina G procaína, gentamicina, compuestos de quinina, fenobarbital, mezcla de sedantes (meperidina, prometazina y clorpromazina), interferón alfa recombinante y diclofenaco3-5.
Desde el punto de vista clínico, la embolia cutis medicamentosa cursa con un dolor agudo e intenso durante la inyección intramuscular, seguido de la formación de una placa livedoide que evoluciona a placa reticulada y violácea poco tiempo después, para terminar en una necrosis cutánea localizada en el sitio de punción que se resuelve con una cicatriz atrófica3-5. Como hallazgos ocasionales de laboratorio, puede encontrarse en algunos casos un incremento de GOT, GPT, CPK y LDH3. En la histopatología se han descrito necrosis cutánea y trombosis de vasos de mediano o pequeño calibre en la dermis6. Las complicaciones son raras, pero pueden ir desde una necrosis extensa (cutánea y/o muscular) hasta la muerte, pasando por una isquemia transitoria del miembro afectado que puede requerir amputación, y por complicaciones neurológicas que suelen ser transitorias (hipoestesia, paraplejía o incompetencia de esfínteres)2,3,5-7.
En cuanto a la patogenia de la embolia cutis medicamentosa8-10 se han formulado diversas hipótesis, aunque la más plausible implica un origen vascular basado en tres posibles mecanismos. El primero sería que la inyección intramuscular provocase una lesión intraarterial, periarterial o perinerviosa con dolor local intenso, y posterior formación de un vasospasmo secundario por estimulación nerviosa simpática con la subsiguiente isquemia que causaría una necrosis cutánea y/o muscular. El segundo consiste en la inyección intraarterial accidental de soluciones para uso intramuscular que ocasionaría una oclusión embólica de los pequeños vasos, que desencadenaría la necrosis. En el tercer mecanismo se produciría una intensa inflamación causada por la inyección vascular o perivascular que originaría una necrosis de la íntima con destrucción de la pared arterial y la consiguiente necrosis.
El tratamiento de la embolia cutis medicamentosa suele ser conservador8, basado en la desinfección local y antibióticos tópicos. Se han ensayado distintos tratamientos en modelos experimentales como bloqueo nervioso simpático11, anticoagulantes, arteriotomía y extracción del émbolo4. En adultos se ha probado la combinación con vasodilatadores (nifedipino o parches de nitroglicerina), antiagregantes (dipiridamol) y anticoagulantes (heparina)8.
La embolia cutis medicamentosa es una entidad rara en niños4 a pesar de que la práctica de inyecciones intramusculares para las inmunizaciones es prácticamente universal. De hecho, sólo se ha descrito un caso asociado a vacunaciones intramusculares en un lactante5. En estos casos, es difícil comprobar la eficacia real de la inmunización administrada y, por otra parte, el calendario vacunal debe cumplirse rigurosamente con posteriores inmunizaciones por vía intramuscular. Dado que la embolia cutis medicamentosa no parece guardar relación con el medicamento administrado y no induce recurrencias4, en los lactantes con embolia cutis medicamentosa debe reanudarse de forma normal el calendario vacunal5. Para prevenir la aparición de esta complicación es recomendable aspirar la jeringa tras la inyección y retirarla inmediatamente si aparece dolor intenso o palidez en la zona de punción4.