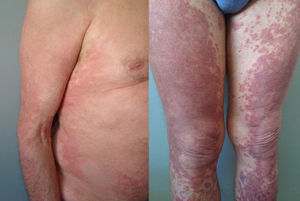
Presentamos una serie de 12 pacientes con toxicidad cutánea relacionada con el tratamiento con telaprevir. Algunos pacientes presentaban lesiones eccematosas, otros lesiones maculares sin descamación, que se hacían más purpúricas en los miembros inferiores. La mayor parte (7/12) presentaban una afectación superior al 50% de la superficie corporal, pero ninguno manifestaciones sistémicas. Se han pautado corticoides orales en 7/12 pacientes, con mejoría de su sintomatología y también con buena respuesta al tratamiento antiviral. Se han realizado 3 biopsias que muestran una dermatitis perivascular superficial con escasos focos de extravasación hemática.
En el manejo de las reacciones cutáneas a los inhibidores de la proteasa es fundamental la monitorización, ya que se han descrito erupciones medicamentosas graves. El tratamiento es en general sintomático. El uso de corticoides orales es controvertido. Describimos 7 pacientes en los que se han administrado como último recurso para el control sintomático del prurito.
We present a series of 12 patients with telaprevir-induced skin toxicity. Some patients presented eczematous lesion, while others presented nonscaling macular lesions that became more purpuric in the lower limbs. Seven of the 12 patients had skin lesions affecting more than 50% of the body surface area, but none had systemic manifestations. Oral corticosteroids, prescribed in 7 patients, produced symptomatic improvement, and the response to the antiviral treatment in these patients was good. The 3 biopsies performed showed a superficial perivascular dermatitis with foci of red cell extravasation. Monitoring is central to the management of skin reactions secondary to the protease inhibitors, as severe drug eruptions have been reported. Treatment is usually symptomatic. We describe 7 cases in which oral corticosteroids—whose use continues to be controversial —were administered as a last resort for the control of pruritus.
La infección por el virus de la hepatitis C (VHC) supone la primera causa de cirrosis hepática y de carcinoma hepatocelular en nuestro medio1, y conlleva una elevada morbimortalidad. Los inhibidores de la proteasa (IP: telaprevir, boceprevir y otros), añadidos a la doble terapia con interferón (IFN) y ribavirina han supuesto una revolución en el tratamiento de la infección por el VHC genotipo 12. Sin embargo, se han descrito numerosas toxicidades, sobre todo dermatológicas, digestivas y hematológicas, que son frecuentes y que obligan a una selección estricta de pacientes, y aun así a suspender el tratamiento en numerosas ocasiones3,4.
Presentamos una serie de 12 casos atendidos en el Servicio de Dermatología del Hospital General Universitario de Valencia (HGUV) por erupciones cutáneas relacionadas con el tratamiento con IP fuera de ensayo clínico. Se trata de pacientes que han presentado erupciones en general extensas y refractarias al tratamiento pautado por el médico internista/hepatólogo: emolientes, corticoides tópicos y antihistamínicos. El manejo con corticoides orales en algunos pacientes ha permitido concluir el tratamiento con telaprevir sin influir en la respuesta vírica de estos pacientes.
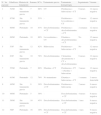
Casos clínicosDesde abril de 2012 hasta marzo de 2013 se han tratado en el HGUV 101 pacientes con IP: 97 con telaprevir y 4 con boceprevir, 59 en la unidad de hepatología y 42 en la unidad de enfermedades infecciosas. De estos últimos 19 estaban coinfectados por el virus de la inmunodeficiencia humana (VIH) y uno coinfectado por el VIH y también por el virus de la hepatitis B (VHB). En el servicio de dermatología se han recibido en este tiempo 12 pacientes que han presentado una sintomatología cutánea refractaria al tratamiento pautado (tabla 1), todos en tratamiento con telaprevir. Todos ellos presentaban un buen estado general, sin signos de afectación sistémica, y su motivo de consulta principal era el prurito. Nueve de los 12 pacientes han sido hombres, con un rango de edad de 46 a 69 años y una media de 57,4 años. Seis pacientes no habían recibido tratamiento anteriormente para su VHC (50%). No hemos recibido ningún paciente coinfectado por el VHB ni por el VIH.
Características de los pacientes atendidos en dermatología por erupciones cutáneas por telaprevir, tratamiento que llevaban pautado a su llegada a nuestro servicio y tratamiento pautado en dermatología, tiempo de seguimiento y respuesta vírica
| N.° de paciente | Edad/sexo | Historia de tratamiento | Semana | SCA | Tratamiento previo | Tratamiento dermatología | Seguimiento | Viremia |
| 1 | 52/M | Sin tratamiento previo | 7 | 68% | CT | Prednisona+hidroxicina+CT | 6 meses | 12 meses: negativa |
| 2 | 67/M | Sin tratamiento previo | 9 | 53% | - | Prednisona+levocetirizina+CT | 13 meses | 12 meses: negativa |
| 3 | 60/M | Pretratado | 10 | 43% | Dexclorfeniramina+CT | Prednisona+dexclorfeniramina+CT | 2 semanas | 12 meses: negativa |
| 4 | 69/M | Pretratado | 10 | 60% | Levocetirizina+CT | Ebastina+dexclorfeniramina+CT | No | 12 meses: negativa |
| 5 | 53/F | Sin tratamiento previo | 12 | 82% | Hidroxicina | Prednisona+hidroxicina+CT | No | 12 meses: negativa |
| 6 | 63/F | Sin tratamiento previo | 10 | 76% | Dexclorfeniramina | Clemastina-dexametasona+CT+dexclorfeniramina | 6 meses | 12 meses: negativa |
| 7 | 55/M | Pretratado | 7 | 60% | Ebastina+CT | Prednisona+CT+ebastina+hidroxicina | 3 meses | 12 meses: negativa |
| 8 | 61/M | Pretratado | 12 | 70% | No tratamiento | Ebastina+hidroxicina+CT | 1 semana | 3 meses: detectable |
| 9 | 49/M | Sin tratamiento previo | 8 | 30% | Dexclorfeniramina+CT | Prednisona+hidroxicina | 2 meses | 9 meses: negativa |
| 10 | 46/M | Pretratado | 5 | 30% | - | Dexclorfeniramina+CT | 4 meses | 6 meses: negativa |
| 11 | 56/M | Sin tratamiento previo | 18 | 45% | Dexclorfeniramina | Dexclorfeniramina+CT | 1 mes | 9 meses: negativa |
| 12 | 58/F | Pretratado | 16 | 10% | Dexclorfeniramina+CT | Dexclorfeniramina+CT | 1 mes | 9 meses: negativa |
El caso 8 presentaba carga viral detectable a los 3 meses de tratamiento antivírico y abandonó el tratamiento.
CT: glucocorticoides tópicos; F: femenino; M: masculino; SCA: superficie corporal afectada; VHB: virus de la hepatitis B; VIH: virus de la inmunodeficiencia humana.
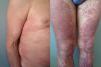
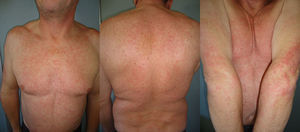
El tiempo de tratamiento con telaprevir en la primera visita en dermatología ha sido de 7 a 18 semanas. Dos casos (11 y 12) acudieron a la semana 16 y 18, habiendo ya terminado por tanto la pauta con telaprevir, que es de 12 semanas, aunque la clínica cutánea se había iniciado con este. Las lesiones se localizaban en el tronco y las extremidades, y variaban entre pápulas eritematosas más o menos confluentes, eccematosas, con xerosis marcada y liquenificación en algunos casos (fig. 1), y lesiones más maculares eritematovioláceas, que se tornaban más purpúricas en los miembros inferiores (fig. 2). La superficie corporal afectada (SCA) ha sido mayor del 50% en 7 de los 12 casos. Ningún paciente ha presentado signos sistémicos que hicieran pensar en una reacción medicamentosa grave.
Diez de los 12 pacientes habían recibido tratamiento para su dermatitis previamente por parte de su hepatólogo o infectólogo, la mayoría con corticoides tópicos y antihistamínicos (tabla 1). En dermatología se ajustó el tratamiento con emolientes y antihistamínicos, y se pautó corticoterapia oral en 7 de los 12 pacientes. Se ha utilizado prednisona a dosis de 0,5-0,75mg/kg/día) y dexametasona a dosis máxima de 1,5mg al día en un paciente.
La duración del seguimiento ha sido muy variable, desde una semana a 12 meses, y 2 casos (4 y 5) se han perdido para el seguimiento. En los pacientes que se han seguido durante más tiempo (casos 1, 2 y 6) el tratamiento con corticoides orales se ha mantenido por un periodo variable, máximo 40 días, aunque en algunos pacientes se ha tenido que administrar otro ciclo por un periodo de 2-3 semanas por aparición o mal control de su dermatitis. En ninguno de los casos se ha suspendido el tratamiento antivírico por toxicidad cutánea. La viremia se ha mantenido negativa en todos los casos excepto en uno (caso 8), que ya era no respondedor antes de presentarse a nuestra consulta, y por ello suspendió el tratamiento. No ha precisado tratamiento con corticoides orales para la resolución de su cuadro de dermatitis.
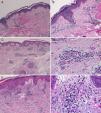
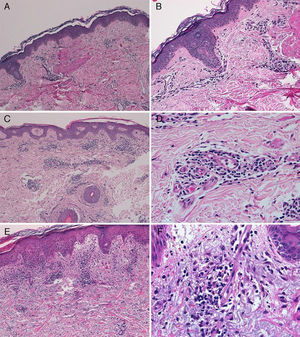
El diagnóstico de dermatitis por telaprevir se ha establecido por la clínica y la relación temporal con la introducción del fármaco. No se han realizado pruebas complementarias, salvo en 3 pacientes, en los que se practicó una biopsia (casos 1, 2, 9) (fig. 3). Dos pacientes (1 y 9) presentaban una erupción eccematosa y uno (caso 2) presentaba una erupción macular. En los 3 casos la biopsia mostraba una dermatitis perivascular superficial linfohistiocitaria y escasa extravasación de hematíes en todos los casos. Solo en un caso (9) existía afectación epidérmica, con marcada espongiosis y exocitosis de linfocitos. En ninguno de los casos se ha detectado vasculitis, ni presencia de queratinocitos necróticos. Los eosinófilos eran escasos o ausentes en todas las muestras.
A. Caso 1. Hematoxilina-eosina (HE) ×10. Dermatitis perivascular linfocitaria sin cambios epidérmicos. B. Caso 1. HE ×40. Detalle del infiltrado inflamatorio perivascular y perianexial linfocitario escaso. C. Caso 2. HE ×10. Dermatitis perivascular superficial sin afectación epidérmica. D. Caso 3. HE ×40. Detalle donde se aprecia el infiltrado perivascular linfocitario con presencia de escasos plasmocitos. E. Caso 4. HE ×20. Dermatitis perivascular superficial con edema en la dermis papilar y presencia de espongiosis con focos de exocitosis de linfocitos. F. Caso 4. HE ×40. Detalle que muestra el infiltrado linfocitario perivascular con escasa extravasación de hematíes, sin vasculitis.
Los IP usados para el tratamiento de la hepatitis C aumentan considerablemente la eficacia del tratamiento, pero también la toxicidad, por lo que el Ministerio de Sanidad y Consumo establece unos criterios restrictivos para su uso5. En los ensayos clínicos con telaprevir se ha podido comprobar que la incidencia de rash y fotosensibilidad llega a ser superior al 50% y además es dosis dependiente. El diagnóstico es eminentemente clínico, y no hemos encontrado descrita la realización de pruebas complementarias en la literatura. Roujeau et al.6 subrayan las diferencias con las «toxicodermias» clásicas, indicando que afectan a un gran número de pacientes, aparecen más tardíamente, de días a semanas tras la introducción del fármaco, y se resuelven también de forma más lenta. Ellos describen una media de 44 días hasta la resolución, pero con un rango que llega a los 504 días. En nuestra serie algunos pacientes han tenido un seguimiento que ha llegado a los 12 meses, y ocasionalmente han requerido la readministración de corticoides orales. Pensamos que la persistencia de la dermatitis, incluso la aparición de nuevos brotes podría deberse al efecto del IFN y la ribavirina, que se siguen administrando tras finalizar de la pauta con telaprevir. De hecho, 2 pacientes (11 y 12) consultaron por primera vez tras terminar la pauta con telaprevir, y aunque las lesiones se iniciaron con este la consulta se debía principalmente a la persistencia de las lesiones, atribuible en parte al uso de IFN y ribavirina.
La mayoría de pacientes presentan una erupción eccematosa, localizada, que se lograba controlar con emolientes, corticoides tópicos y antihistamínicos6,7. López-Villaescusa et al. describen, en cambio, la aparición de lesiones urticariformes, anulares, a las 4 semanas de inicio de la triple terapia antivírica en una mujer de 58 años8. Nosotros hemos detectado asimismo 2 tipos de cuadro clínico. El primero corresponde a una erupción de aspecto eccematoso, y el segundo a lesiones maculares confluentes, violáceas, purpúricas en miembros inferiores, parecida a la erupción descrita por López-Villaescusa et al.8. Los cambios histológicos han sido similares independientemente del patrón clínico: dermatitis perivascular superficial linfohistiocitaria, con escasos focos de extravasación de hematíes, sin queratinocitos necróticos y con escasos o ausentes eosinófilos en el infiltrado. Un paciente mostró cambios de espongiosis, exocitosis de linfocitos y edema intenso en la dermis papilar, hallazgos compatibles con eccema.
Se han descrito un número considerable de reacciones cutáneas graves en relación con telaprevir, como síndrome de Stevens-Johnson, necrólisis epidérmica tóxica y síndrome de hipersensibilidad retardada a fármacos (DRESS)6, y también se ha publicado un caso de pitiriasis rubra pilaris asociada al tratamiento9. Nosotros no hemos detectado ningún caso de reacción medicamentosa grave con telaprevir ni tampoco con la doble terapia clásica.
Comparando las características de nuestros pacientes con el global de pacientes tratados en nuestro hospital con IP (tabla 2), llama la atención que no hemos recibido a ninguno coinfectado por el VHB ni por el VIH, a pesar de que estos correspondían al 20% de los pacientes tratados con IP. Quizá la inmunosupresión de estos pacientes condicione una menor incidencia de reacciones cutáneas. Hemos visto una mayor proporción de pacientes que no habían recibido tratamiento para la hepatitis C en comparación con el total (50 vs 28%), sin embargo, en la literatura no hemos encontrado datos que comparen la incidencia de toxicidad cutánea entre los pacientes que no han recibido tratamiento y los pacientes pretratados.
Características clínicas y epidemiológicas de los pacientes atendidos en dermatología y en todos los servicios del hospital
| Pacientes atendidos en dermatología | Total HGUV | |
| Edad (años) | 57,4 | 52,79 |
| Sexo | 9M (75%): 3F | 77M (76%): 24F |
| Servicio | 10HPL (83%): 2UEI | 59HPL (58%): 42UEI |
| Sin tratamiento previo | 6 (50%) | 28 (28%) |
| Pretratado | 6 (50%) | 73 (72%) |
| Coinfección | 0 (0%) | 20 (20%) |
F: femenino; HGUV: Hospital General Universitario de Valencia; HPL: unidad de hepatología; M: masculino; UEI: unidad de enfermedades infecciosas.
Aunque el uso de corticoides orales no está formalmente contraindicado en la ficha técnica de telaprevir, su empleo se ha prohibido en los pacientes en ensayos clínicos debido a su interacción farmacológica con el fármaco. Tanto metilprednisolona como prednisona pueden ver aumentada su concentración y toxicidad con el uso concomitante de telaprevir, y la dexametasona es capaz de inducir el metabolismo del IP y disminuir su eficacia10. En nuestro caso, ante la afectación extensa, llegando a superar el 50% de SCA en más de la mitad de los pacientes, y el temor a la progresión de las lesiones o a un abandono terapéutico, tanto dermatología como en hepatología optamos por mantener el tratamiento antivírico, introducir corticoides orales y seguir estrechamente la evolución. Finalmente, ningún paciente ha abandonado el tratamiento por toxicidad cutánea y la respuesta vírica se ha mantenido negativa en todos los casos en los que se administraron corticoides orales y seguir estrechamente la evolución. Finalmente, ningún paciente ha abandonado el tratamiento por toxicodad cutánea y la viremia se ha mantenido negativa en todos los casos.
En conclusión, la alta prevalencia de seropositividad para VHC en nuestro medio, los buenos resultados del tratamiento con los nuevos antivíricos y la alta incidencia de efectos cutáneos que asocian hacen probable que la dermatitis por telaprevir sea un fenómeno cada vez más frecuente en las consultas de dermatología. Por ello es fundamental conocerlo y manejarlo, tanto en el caso de erupciones que no revisten gravedad, como en el caso de desarrollo de reacciones cutáneas potencialmente graves. En esta serie describimos el uso de prednisona oral en erupciones extensas, muy sintomáticas, y que no habían respondido a las medidas tópicas y a antihistamínicos orales, y pensamos que esto ha contribuido al cumplimiento de la pauta establecida de triple terapia antivírica. Aunque según la bibliografía, teóricamente, la prednisona no disminuye la eficacia del telaprevir es necesario tener en cuenta que la interacción con el IP puede aumentar la toxicidad.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.