El consumo de cocaína, junto con algunos de sus adulterantes más frecuentes como el levamisol, puede provocar múltiples procesos cutáneos y mucosos, ya sean de índole isquémico, dermatosis neutrofílicas, lesiones destructivas de la línea media y vasculitis asociadas a ANCA, entre otros. Generalmente no se asocia clínica sistémica llamativa.
Todos estos cuadros pueden presentar anticuerpos antinucleares, antifosfolípido y contra distintos antígenos de los neutrófilos, en ocasiones con un patrón característico. El estudio histológico suele mostrar cambios vasculares como vasculitis leucocitoclástica, necrosis de la pared y trombos. En este artículo revisamos las características clínicas, serológicas e histológicas de estas entidades, junto con los mecanismos fisiopatológicos implicados, el diagnóstico diferencial y su tratamiento.
Cocaine and some of its main adulterants, such as levamisole, can cause multiple cutaneous and mucosal manifestations, including ischemic complications, neutrophilic dermatoses, midline destructive lesions, and vasculitis associated with antineutrophil cytoplasmic antibodies (ANCAs). Striking systemic symptoms are generally not seen.
In all these conditions, positive test results may be observed for antinuclear antibodies, antiphospholipid antibodies, and various ANCAs, sometimes with characteristic staining patterns. Histology typically shows vascular changes, such as leukocytoclastic vasculitis, necrotizing vasculitis, and thrombi. We review the clinical, serologic, and histologic features of cutaneous and mucosal conditions associated with the use of cocaine and also look at pathophysiologic mechanisms, differential diagnoses, and treatments.
La cocaína es un alcaloide estimulante del sistema nervioso central, potente vasoconstrictor y anestésico local, que se obtiene de las hojas del arbusto Erythroxylumcoca. En 2020, la prevalencia del consumo de esta droga entre los 15 y los 64 años fue del 2,5% en España1 y desde el año 2010 se han multiplicado notablemente los artículos sobre cuadros mucocutáneos relacionados.
Las hojas de cocaína ya eran masticadas por los incas, mezcladas con cenizas o cal, por sus efectos estimulantes moderados para disminuir el hambre y la sed y para mitigar el cansancio, el dolor, los efectos de la alta altitud y los ambientes con niveles bajos de oxígeno. Estas tienen poca concentración de cocaína y no son adictivas. Posteriormente se han elaborado derivados de la cocaína obtenidos en distintas fases de su procesamiento, mucho más potentes y altamente adictivos: la pasta base de cocaína (PBC), el clorhidrato de cocaína y la base libre de cocaína, también conocida como «crack». El clorhidrato de cocaína se administra directamente vía intranasal o vía intravenosa en combinación con agua, mientras que la PBC y la base libre de cocaína se fuman2.
El levamisol, por su parte, es un antiparasitario de uso veterinario que se utilizaba antiguamente en humanos como tratamiento de enfermedades autoinmunitarias y neoplásicas por sus propiedades inmunomoduladoras. Fue retirado del mercado por sus efectos adversos como la agranulocitosis, la hepatotoxicidad y la vasculitis. Actualmente se utiliza con mucha frecuencia como adulterante de la cocaína. Se estima que el 80% de la cocaína en EE. UU. está adulterada con levamisol3–5.
En este trabajo hemos hecho una revisión narrativa de los mecanismos fisiopatológicos, las manifestaciones clínicas, el diagnóstico, el diagnóstico diferencial y el tratamiento de las distintas entidades descritas asociadas al consumo de cocaína y sus adulterantes más frecuentes. Para ello hemos realizado una búsqueda en PubMed y ScienceDirect con las palabras «piel», «cutáneo», «cocaína» y «levamisol», en español y en inglés, con especial atención a los artículos de los años 2000 a la actualidad y a las revisiones. Después se realizó una búsqueda a través de los mismos portales de artículos publicados sobre los cuadros concretos que describimos en esta revisión.
Mecanismos fisiopatológicosVasoconstricción y necrosisLa cocaína estimula el sistema nervioso simpático, el cual aumenta la frecuencia cardíaca y produce vasoconstricción. También actúa sobre los vasos sanguíneos, donde por una parte estimula la liberación de endotelina 1, un potente vasoconstrictor y, por otra parte, inhibe la producción de óxido nítrico, el principal vasodilatador producido por las células endoteliales. Además, induce daño endotelial de forma directa, el cual promueve la agregación plaquetaria y conduce a un estado protrombótico6.
Todos estos efectos provocan una disminución del flujo sanguíneo vascular, lo que genera isquemia tanto sistémica como local. Dentro de la primera destacan el infarto de miocardio y la isquemia cerebral. Por su parte, la isquemia local conduce a necrosis de la mucosa intranasal, e incluso puede afectar estructuras profundas osteocartilaginosas y provocar defectos anatómicos denominados lesiones destructivas de la línea media inducidas por cocaína (CIMDL).
Además del mecanismo isquémico en las CIMDL, se ha postulado que pueden participar otros mecanismos, como el traumatismo directo de los cristales de cocaína a alta velocidad contra la mucosa7, una vasculitis asociada a anticuerpos contra el neutrófilo8 o la inflamación causada por un efecto de superantígenos de Staphylococcus aureus,9 el cual se encuentra colonizando la mucosa de la mayoría de estos pacientes. No obstante, ninguno de estos mecanismos hipotéticos ha sido demostrado. Por otra parte, Trimarchi10 et al. evidenciaron en el epitelio nasal expuesto a la cocaína la expresión de genes relacionados con la apoptosis, la autofagia, la regeneración de tejidos, la proliferación celular, la integridad del colágeno y la respuesta al daño del ADN, lo que constituiría otra vía patogénica importante en la aparición de las CIMDL.
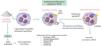
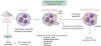
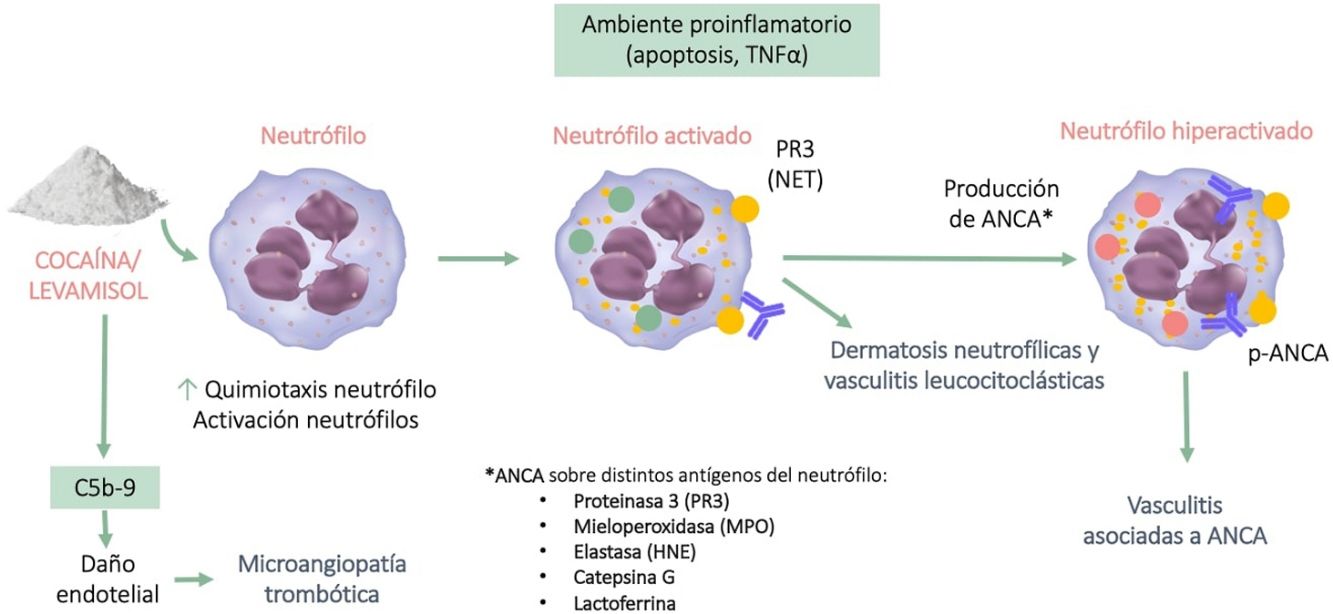
Autoinmunidad y vasculitisEstá bien establecido que el levamisol influye en la función inmunitaria al potenciar la acción de las células T y los macrófagos y al aumentar procesos como la fagocitosis y la quimiotaxis de neutrófilos3. La exposición a la cocaína/levamisol puede activar a los neutrófilos y que estos expongan parte de su cromatina (histonas y ADN de doble cadena) y de las proteínas de sus gránulos (mieloperoxidasa y proteinasa 3) al exterior, lo que se conoce como trampas extracelulares de neutrófilos (NET). Estas NET inducen la formación de anticuerpos anticitoplasma de los neutrófilos (ANCA) contra estas proteínas. No obstante, se desconoce el mecanismo por el cual se generan estos anticuerpos, ni por qué cuando se exponen estas mismas NET en el contexto de una infección no se producen (fig. 1)11,12.
Los ANCA encontrados habitualmente en los consumidores de cocaína/levamisol son los antimieloperoxidasa (MPO) con patrón perinuclear (p-ANCA), y con menor frecuencia los antiproteinasa 3 (PR3) con patrón citoplasmático (c-ANCA). Es muy característico encontrar de forma concomitante ANCA dirigidos contra otros antígenos del neutrófilo como la elastasa (HNE), la lactoferrina y la catepsina G. También se pueden observar asociados otros anticuerpos como los antifosfolípidos, ANA y anti-DNA13.
Los pacientes con HLA-B27 presentan una mayor susceptibilidad de presentar neutropenia y agranulocitosis por el consumo de levamisol, aunque el mecanismo por el cual se producen no está bien establecido4,5.
El ambiente proinflamatorio que se genera junto con la presencia de ANCA producen vasculitis y daño endotelial, en cuya formación también está implicada la vía alternativa del complemento. Se ha evidenciado que los productos metabólicos de la cocaína promueven la síntesis y depósito del complemento C5b-9, mecanismo que también participa de forma directa en la microangiopatía trombótica14.
ClínicaLos consumidores de cocaína/levamisol presentan múltiples manifestaciones clínicas cutáneo-mucosas, que describimos a continuación y que se resumen en las tablas 1 y 2.
Signos mucocutáneos del consumo de cocaína
| Vía nasal | Vía inhalada | Vía intravenosa |
|---|---|---|
| Verrugas víricas intranasalesCostrasEpistaxisAsimetría de cornetes | Quemaduras y verrugas víricas en las manos («manos de crack»)Quemaduras y erosiones en labiosQuemaduras en la piel de la caraMadarosisEnvejecimiento prematuroAbrasiones y fracturas de los incisivosPeriodontitis y caries | Rastros cutáneos«Skin popping»«Puffy hand syndrome»Granulomas a cuerpo extrañoFlebitis y tromboflebitisInfecciones cutáneas y de tejido subcutáneo |
Cuadros sistémicos secundarios al consumo de cocaína
| Cuadros isquémicos, necróticos y apoptóticos | Cuadros inmunomediados | Cuadros neutrofílicos | Otros |
|---|---|---|---|
| · Isquemia sistémica:Fenómeno de RaynaudLívedo reticularÚlceras distalesNecrosisGangrena digital· Isquemia local:Eritema de mucosa nasalAnosmiaRinitis crónicaEpistaxisDolor facialÚlceras nasales y bucalesDestrucción de hueso y cartílago subyacente· Inducción a la apoptosis: lesiones destructivas de la línea media inducidas por cocaína (CIMDL) | Vasculitis asociadas a ANCA (VAA)/síndrome autoinmune asociado a cocaína-levamisol (CLAAS) | · Pioderma gangrenoso (PG)· Dermatosis neutrofílica del dorso de las manos- Pioestomatitis vegetante de Hallopeau | - Esclerodermia sistémica- Enfermedades ampollosas: pénfigo vulgar y pénfigo vegetante- Toxicodermias: pustulosis exantemática aguda generalizada, exantema fijo medicamentoso y eritema multiforme/síndrome de Stevens-Johnson- Otras vasculitis no ANCA: vasculitis IgA y urticaria vasculitis |
Estas manifestaciones varían según la vía de administración, que puede ser nasal, inhalada o intravenosa. Pueden ser idénticos a los de otras drogas administradas por la misma vía.
Vía nasalEl consumo de cocaína a través de la vía nasal (esnifada) puede asociarse a la aparición de verrugas víricas intranasales («snorters’ warts»), costras intra y perinasales, epistaxis y asimetría de las narinas15,16.
Vía inhaladaLa vía inhalada requiere una pipa de cristal o metal, que al calentarse puede producir quemaduras en las manos e hiperpigmentación, así como favorecer la aparición de verrugas víricas, lo que se conoce como «crack hands». Además, el humo que se desprende está a una alta temperatura y contiene sustancias tóxicas e irritantes, que pueden producir quemaduras y erosiones en los labios y la piel de la cara, madarosis y envejecimiento prematuro de la piel. En la boca puede aparecer muguet, mucositis (que puede presentarse incluso en forma de placas verrucosas), abrasiones y fracturas de los incisivos por el contacto con la pipa, periodontitis y caries15,16.
Vía intravenosaLa vía intravenosa se usa con muy poca frecuencia, pero puede producir los denominados «rastros cutáneos», que corresponden a una hiperpigmentación superficial y cicatrización de las venas debido a la inflamación por inyecciones no estériles repetidas. También son características las cicatrices de «skinpopping», que se presentan en forma de cicatrices deprimidas y úlceras cubiertas por costras hemorrágicas; el «puffyhand syndrome», que consiste en un edema de brazos y manos por una insuficiencia venosa y linfática secundaria al efecto tóxico de la droga inyectada; los granulomas a cuerpo extraño, sobre todo en relación con adulterantes como el talco; así como cuadros de flebitis, tromboflebitis, e infecciones cutáneas y de tejido subcutáneo16.
Cuadros isquémicos y necróticosIsquemia sistémicaLos consumidores de cocaína pueden presentar fenómeno de Raynaud, lívedo reticular, úlceras distales, necrosis y gangrena digital16.
Isquemia localLos adictos a esta droga pueden presentar eritema de la mucosa nasal, anosmia, rinitis crónica, epistaxis, pérdida de piezas dentarias, dolor facial, y úlceras nasales y orales. La isquemia puede afectar también a estructuras óseas y cartilaginosas subyacentes y causar las CIMDL17.
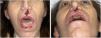
Lesiones destructivas de la línea media inducidas por cocaína (CIMDL)Las CIMDL consisten en una destrucción centrífuga de la mucosa y del pericondrio oronasales, de los senos maxilares e incluso erosiones de la órbita, debida a la vasoconstricción y a la apoptosis masiva inducidas por la cocaína10,18. La incidencia real de esta entidad es desconocida, ya que muchos pacientes no consultan posiblemente porque permanecen asintomáticos por el efecto anestésico de la cocaína o porque intentan esconder su consumo18,19.
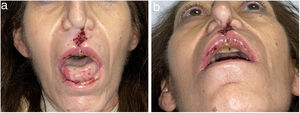
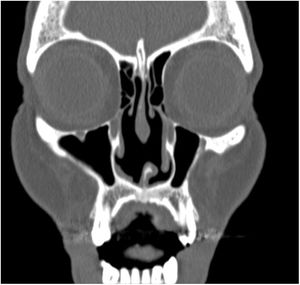
Los hallazgos clínicos iniciales incluyen la formación de costras intranasales, exudado fétido, epistaxis, obstrucción nasal, dolor de cabeza, regurgitación, habla hipernasal, olfateo excesivo, deformación de la nariz en silla de montar, fístulas nasocutáneas y sinusitis crónica de los senos maxilares, etmoidales y esfenoidales. No suele acompañarse de clínica sistémica como fiebre ni de elevación de los parámetros inflamatorios analíticos. El septo nasal está afectado prácticamente en el 100% de los casos, y en ocasiones también otras estructuras anatómicas contiguas9,18,19 (figs. 2 y 3).
La analítica sanguínea puede mostrar positividad para anti-MPO, HNE, lactoferrina y catepsina G con patrón perinuclear, y de forma menos frecuente anti-PR3 con patrón citoplasmático.
En el estudio histológico podemos hallar una necrosis tisular, infiltrados inflamatorios agudos o crónicos perivasculares, microabscesos, vasculitis leucocitoclástica y trombosis de vénulas y arteriolas que pueden estar parcial o totalmente organizados. No se han descrito casos con inflamación granulomatosa9.
Cuadros inmunomediados y neutrofílicosVasculitis asociadas a ANCA (VAA)/Síndrome autoinmune asociado a cocaína-levamisol (CLAAS)La forma de presentación más común de esta entidad es la cutánea, que suele aparecer a las 24-96 h después del consumo en forma de púrpura retiforme que puede ulcerarse y necrosarse. Las lesiones afectan de forma bilateral a los miembros inferiores, el tronco, los pabellones auriculares, la nariz, las mejillas y los dedos. Con menos frecuencia pueden acompañarse de clínica extracutánea como artralgias, fiebre, nefritis, alteraciones hematológicas (leucopenia, neutropenia y agranulocitosis principalmente, pero también trombocitopenia y eosinofilia), así como manifestaciones pulmonares, gástricas y neurológicas. En el estudio histológico se puede encontrar vasculitis leucocitoclástica de pequeños vasos con necrosis fibrinoide de la pared vascular, extravasación de glóbulos rojos y trombos de fibrina intravasculares en la dermis20–22.
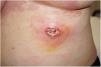
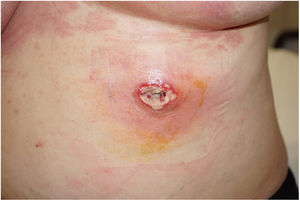
Dermatosis neutrofílicasSe han publicado más de 20 casos de pioderma gangrenoso (PG) asociado al consumo de cocaína/levamisol. Lemieux23 et al. observaron diferencias entre estos casos y el PG clásico. Los primeros suelen presentarse en forma de lesiones múltiples y más grandes, y tienen predilección por el tronco, la cara y las orejas, en lugar de las extremidades inferiores como sucede en la forma clásica. Las lesiones aparecen entre una y cuatro semanas después del consumo (fig. 4). Los estudios histológicos y serológicos pueden mostrar asociados rasgos comunes a otros cuadros inducidos por cocaína/levamisol, como son la presencia de vasculopatía trombótica y vasculitis leucocitoclástica, así como anticuerpos ANCA, anticardiolipina y anticoagulante lúpico positivos. Probablemente el mecanismo por el cual la cocaína/levamisol puede inducir dermatosis neutrofílicas tenga que ver con su efecto de quimiotaxis de neutrófilos y su capacidad de formación de NET.
También se han descrito dos casos de pioestomatitis vegetante de Hallopeau en el área nasal y perinasal en cosumidores de cocaína por esta vía24, así como un caso de dermatosis neutrofílica del dorso de las manos25.
Otros procesosSe han descrito 10 casos de esclerodermia sistémica en consumidores de cocaína. Se desconoce el mecanismo etiopatogénico, pero se cree que la cocaína podría actuar como desencadenante. Las manifestaciones, los marcadores (ANA, anti-SCL70, antitopoisomerasa) y la histología son las mismas que en la forma primaria, pero en los consumidores de cocaína el fenómeno de Raynaud y las úlceras digitales son muy llamativos, y pueden asociarse a ANCA. Debe sospecharse en hombres de edades atípicas (< 30 años) o con ANCA positivos26.
También han sido publicados casos aislados asociados al consumo de cocaína de pénfigo vulgar27, pénfigo vegetante28, pustulosis exantemática aguda generalizada29, exantema fijo medicamentoso30, eritema multiforme/síndrome de Stevens-Johnson31, vasculitis IgA (púrpura de Schönlein-Henoch)32 y urticaria vasculitis33.
Diagnóstico diferencialLas lesiones isquémicas sistémicas plantean un amplio diagnóstico diferencial, en el que siempre se debe descartar la causa tóxica. La isquemia distal por cocaína, dado que suelen darse en personas jóvenes y fumadoras, puede confundirse con la tromboangeítis obliterante o enfermedad de Buerger. A diferencia de esta, la isquemia por consumo de cocaína también afecta a otros tejidos y puede asociarse a infartos de miocardio, cerebrales y digestivos. En el estudio histológico, la trombosis intravascular suele ser más llamativa, mientras que el infiltrado inflamatorio es menos frecuente y más discreto34.
El diagnóstico diferencial de las CIMDL debe hacerse con otras entidades destructivas de la línea media, como vasculitis, sarcoidosis, leishmaniasis mucocutánea, tuberculosis, sífilis terciaria, lepra lepromatosa, rinoescleroma (Klebsiella rhinoscleromatis), infecciones fúngicas invasivas (mucormicosis, paracoccidioidomicosis y blastomicosis) y linfoma NK/T. Cuando además se asocia a la presencia de ANCA, plantea el diagnóstico diferencial principalmente con la vasculitis tipo granulomatosis con poliangeítis (GPA) localizada, antigua enfermedad de Wegener. Trimarchi9 et al. establecieron las diferencias clínicas, analíticas, radiológicas y serológicas entre ambas entidades. La presencia de clínica sistémica como fiebre, fatiga, artritis o elevación de los reactantes de fase aguda en la analítica es mucho más frecuente en la GPA que en CIMDL. En las CIMDL aparece siempre destrucción de una o varias estructuras contiguas, sobre todo de la parte anterior de la nariz porque es la que más contacta con la sustancia. Por su parte, en la GPA solo se describe destrucción anatómica del septo nasal en algunos casos. En el estudio histológico, la presencia de apoptosis masiva es el rasgo más característico de CIMDL, aunque también se pueden encontrar otros cambios vasculares mencionados previamente. Alteraciones extravasculares como granulomas, microabscesos y necrosis profunda, presentes típicamente en la GPA, no han sido descritas en las CIMDL. Por último, en el análisis serológico, en la GPA es característico encontrar c-ANCA anti-PR3, mientras que en las CIMDL son más frecuentes los p-ANCA anti-MPO a títulos más bajos, casi siempre asociados a otros ANCA como anti-HNE, lactoferrina y catepsina G. De hecho, se considera que la presencia de ANCA anti-HNE es muy sensible y específica de consumo de cocaína/levamisol. También puede encontrarse positividad de anticuerpos antifosfolípidos, ANA, anti-DNA de doble cadena (dsDNA) y disminución en los niveles del complemento13. De forma menos frecuente, podemos hallar ANCA anti-MPO con patrón citoplasmático o ANCA anti-PR3 con patrón perinuclear, lo cual nos debería llamar la atención porque es una inversión de los patrones de afectación típicos respectivos.
En cuanto al diagnóstico diferencial del CLAAS, debe hacerse con las vasculitis primarias de pequeño vaso asociadas a ANCA. Esto puede suponer todo un reto diagnóstico, sobre todo con la GPA cuando se superponen la CLAAS y clínica otorrinolaringológica, muy frecuente en los consumidores de cocaína. La púrpura retiforme en las localizaciones típicas de CLAAS debe hacer sospechar el consumo de cocaína/levamisol. Al igual que en las CIMDL, las manifestaciones sistémicas y los parámetros inflamatorios analíticos no suelen estar presentes. El patrón serológico del CLAAS es superponible al que encontramos en las CIMDL, pero en esta entidad los títulos de ANCA suelen estar más elevados que en las vasculitis ANCA primarias. En el estudio histológico no esperamos encontrar cambios extravasculares como granulomas20–22.
Por último, en el caso del PG, las lesiones múltiples presentadas en localizaciones atípicas como la cara, además de presencia de ANCA u otros autoanticuerpos en la analítica y de vasculopatía trombótica y vasculitis leucocitoclástica en la histología, nos debería orientar a un posible caso de PG inducido por cocaína23.
DiagnósticoPara discernir entre un cuadro secundario al consumo de cocaína y uno primario es importante constatar dicho consumo. Sin embargo, muchas veces este es negado por el paciente, por lo que ante la sospecha de que esta droga pueda estar implicada se debe solicitar la detección de cocaína en el cuerpo. El método más habitual es en la orina, donde puede detectarse hasta dos a tres días después del consumo, aunque en consumidores habituales la excreción puede prolongarse hasta dos semanas. En la sangre y en la saliva el período de detección es inferior a las 48 h, mientras que en el sudor puede permanecer durante varias semanas. La detección en el cabello dependerá de la longitud de este, y puede alcanzar varios meses.
Existen métodos para detectar el levamisol en el suero y la orina mediante cromatografía y espectrofotometría en masa, pero la vida media del levamisol es corta (cinco a seis horas) y la disponibilidad de estas pruebas es escasa. Por ello, no se ha podido establecer si todos estos cuadros descritos son inducidos solo por la cocaína, por el levamisol, o por ambos15.
Las particularidades clínicas descritas, junto con el estudio histológico y el perfil de autoanticuerpos complementan el diagnóstico y pueden ser de gran ayuda en los casos en que no se pueda constatar el consumo de cocaína/levamisol.
TratamientoEn todos los casos es fundamental la suspensión del consumo de la droga, además de las medidas de soporte pertinentes según cada caso y un manejo multidisciplinar. Con el cese del consumo, las lesiones de PG suelen resolverse en una semana y las del CLAAS en dos a tres semanas. Si se reintroduce el consumo suelen recidivar de forma más grave. Los anticuerpos suelen negativizarse en dos a 14 meses35.
El uso de antibióticos tópicos puede estar indicado en el caso de lesiones del área otorrinolaringológica, dada la alta prevalencia de colonización por S. aureus.
El tratamiento con corticoides e inmunosupresores en el CLAAS es controvertido. Existe cierta evidencia de que el uso de esteroides es beneficioso y puede valorarse cuando la terapia de apoyo no sea suficiente, los niveles de PCR sean muy elevados, o exista un intenso componente inflamatorio en la biopsia3. En el resto de entidades asociadas o desencadenadas por el consumo de cocaína está indicado el mismo tratamiento que la enfermedad primaria.
El tratamiento definitivo de los defectos anatómicos en la CIMDL es la reconstrucción quirúrgica, para la cual se suelen requerir entre 6 y 18 meses de abstinencia35.
ConclusionesEl consumo de cocaína en España tiene una alta prevalencia y con mucha frecuencia está adulterada con levamisol. La cocaína y el levamisol se han descrito asociados a distintos cuadros mucocutáneos y sistémicos. Dado que estos pacientes suelen negar o minimizar su consumo, el diagnóstico diferencial entre los cuadros inducidos por esta droga y los cuadros primarios puede resultar un reto.
Un correcto diagnóstico es clave para poder ofrecer un buen manejo al paciente, ya que en la mayoría de los cuadros primarios están indicados los tratamientos inmunosupresores, mientras que, en los secundarios al consumo de cocaína, es fundamental el cese de este, además de un manejo multidisciplinar.