El prurigo crónico nodular (PCN) es una enfermedad dermatológica crónica, caracterizada por la presencia de prurito crónico (PC) y lesiones nodulares pruriginosas cutáneas. El presente trabajo tuvo como objetivo consensuar entre un grupo de expertos, a partir de una revisión bibliográfica no sistemática, un algoritmo para el diagnóstico clínico del PCN. El algoritmo resultante se ha estructurado en tres bloques: 1) identificación precoz del paciente con posible diagnóstico de PCN; 2) diagnóstico y valoración del PCN; y 3) categorización del PCN (identificación de las causas subyacentes o de las comorbilidades asociadas)
Consideramos que este algoritmo clínico puede facilitar el diagnóstico correcto de los pacientes con PCN. Además, genera conciencia de la necesidad de un abordaje multidisciplinar y de un tratamiento específico del PCN, pasos indispensables para tomar mejores decisiones terapéuticas.
Chronic nodular prurigo (CNP) is a chronic dermatological disease characterized by the presence of chronic pruritus and pruritic nodular lesions. The aim of this study was to reach consensus among a group of experts based on a non-systematic literature review and an algorithm for the clinical diagnosis of CNP. The resulting algorithm is structured in 3 blocks: 1) early identification of the patient with a possible diagnosis of CNP; 2) diagnosis and assessment of CNP; and 3) categorization of CNP (identification of the underlying causes or associated comorbidities).
We believe that this clinical algorithm can facilitate the correct diagnosis of patients with CNP. Additionally, it raises awareness on the need for a multidisciplinary approach and specific treatment of CNP, steps of paramount importance to make better therapeutic decisions.
El prurigo crónico nodular (PCN) o prurigo nodular (PN)1,2, es una enfermedad cutánea crónica de naturaleza inflamatoria, caracterizada por lesiones que cursan con un prurito intenso. Estudios recientes de transcriptómica han caracterizado al PCN como una entidad independiente, con una respuesta inflamatoria predominante de tipo Th2 (interleucina-4 [IL-4], IL-13, IL-31), aunque también está presente el componente Th17 y Th223,4. Aunque la fisiopatología no se conoce completamente, se ha postulado que la patogénesis del PCN implica una alteración en la distribución de las fibras nerviosas cutáneas que desencadena una sensibilización neuronal al prurito5. El sistema inmunitario desempeña un papel crucial, ya que se observa en las lesiones de PCN un infiltrado de eosinófilos, linfocitos T y mastocitos que secretan citocinas proinflamatorias6–8, y especialmente mediadores inductores de prurito, como IL-31 y oncostatina M9. Esta disfunción neuroinmunológica desencadena un ciclo de picor-rascado incoercible, que resulta en la aparición de las lesiones pruriginosas distintivas de esta enfermedad10.
El PCN afecta principalmente a adultos de mediana edad11–15, con una incidencia ligeramente mayor en mujeres y en individuos con fototipos altos1,10,14,15. Suele asociarse a otras afecciones dermatológicas (dermatitis atópica [DA], liquen plano, etc.)14,16, sistémicas (enfermedad renal crónica [ERC] o diabetes mellitus [DM])1,6,10,12–15,17,18, neurológicas (neuralgia posterapéutica, dolor crónico, etc.), psiquiátricas13,15–17 u oncológicas (enfermedad de Hodgkin, cánceres gastrointestinales, etc.)14,16. La presencia de PCN conlleva un deterioro de la calidad de vida y afecta notablemente a las actividades cotidianas. En estos pacientes, es común la aparición de trastornos del sueño, cuadros de ansiedad y depresión e incluso ideación suicida1,10,16,18.
El diagnóstico del PCN es clínico y se basa en realizar una correcta anamnesis y exploración física del paciente. Sin embargo, todavía existen diferencias sobre qué es considerado PCN, lo que dificulta el diagnóstico y el correcto abordaje terapéutico de los pacientes11. El objetivo de este trabajo fue establecer y consensuar un algoritmo clínico para el correcto diagnóstico del PCN.
Material y métodosEl presente proyecto se llevó a cabo entre julio de 2022 y septiembre de 2023. El proceso de consenso se realizó a través de un grupo de trabajo compuesto por nueve expertos. El coordinador del proyecto participó en su selección, permitiendo constituir un grupo de reconocidos expertos nacionales en el área de la dermatología. Todos contaban con especialidad médica en Dermatología Médico-Quirúrgica, una trayectoria profesional de más de 3-5 años, con experiencia y competencia demostrada en el manejo de pacientes con PCN, así como ser autores de publicaciones o haber participado en ensayos clínicos en el campo del prurigo. En la fase inicial, se realizó una revisión bibliográfica para identificar las características clínicas del PCN y las comorbilidades asociadas.
Posteriormente, se llevaron a cabo dos reuniones con la participación de los expertos, en las cuales se consensuó el algoritmo de abordaje clínico del PCN. Finalmente, se evaluó el grado de consenso entre los participantes mediante un cuestionario online.
Revisión bibliográficaSe llevó a cabo una búsqueda bibliográfica con el objetivo de identificar publicaciones que permitieran caracterizar el perfil clínico del paciente con PCN asociado o no a otras entidades. Se buscaron rasgos clínicos entre estos pacientes que pudieran sugerir posibles criterios para el diagnóstico diferencial del PCN. Se priorizaron fuentes bibliográficas clave, como guías internacionales, documentos de consenso y revisiones. Se excluyeron aquellos artículos que solo se limitaban a tratamientos, validaciones, biomarcadores, poblaciones o situaciones específicas, así como entidades no relacionadas con el PCN. La búsqueda se realizó en PubMed, restringida a los últimos 10 años y conforme a los criterios de búsqueda detallados en la tabla suplementaria 1.
En una etapa posterior, se eliminaron los artículos duplicados y se seleccionaron aquellos que cumplían con los criterios previamente mencionados, tras revisar título y resumen (fig. suplementaria 1).
Obtención y clasificación de la informaciónA partir de la bibliografía seleccionada, se extrajeron las características clínicas específicas del PN, así como aquellas compartidas con el prurito crónico (PC), la DA, la psicodermatosis y otras entidades relacionadas. Estos rasgos clínicos fueron organizados gráficamente en un diagrama de Venn modificado (fig. suplementaria 2) que proporcionó el punto de partida inicial para la discusión posterior y la elaboración del algoritmo.
Reuniones de expertos y consensoEn una primera reunión se obtuvo un consenso inicial, para definir el PCN basándose en las características clínicas descritas en la bibliografía. Este consenso permitió la elaboración de un borrador de algoritmo, ampliado y consolidado posteriormente en una segunda reunión. Finalmente, se evaluó el grado de consenso entre los participantes respecto a los distintos aspectos del algoritmo mediante un cuestionario online.
ResultadosEn la búsqueda inicial, se identificaron 245 publicaciones. Tras el proceso de eliminación de duplicados y cribado se seleccionaron 14 publicaciones1,2,6,10–12,14–21.
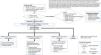
La figura 1 muestra el algoritmo resultante del consenso alcanzado que se estructuró en tres bloques: 1) identificación precoz del paciente con posible diagnóstico de PCN; 2) diagnóstico y valoración del PCN; y 3) categorización del PCN (identificación de las causas subyacentes o de las comorbilidades asociadas).
A continuación, se detallan los puntos debatidos por el panel de expertos.
Bloque 1: identificación precoz del paciente con posible diagnóstico de prurigo crónico nodularA partir del análisis del diagrama de Venn, se identificaron las características específicas de los pacientes con PCN (tabla 1), que fueron priorizadas en términos de relevancia clínica y frecuencia. En virtud de lo anterior, se definió el PCN como la existencia de un prurito crónico (> 6 semanas de evolución) que lleva a un comportamiento de rascado compulsivo y la presencia de lesiones pruriginosas predominantemente de morfología nodular, con posible coexistencia de otras lesiones con morfología distinta como placas firmes, pápulas, umbilicadas o lineales. Hubo consenso en que la aparición de estas lesiones se debe a un ciclo de picor-rascado.
Características en los pacientes con PCN
| Características del PCN1,2,6,10–12,14–21 | |
|---|---|
| Criterios diagnósticos | • Prurito> 6 semanas• Antecedentes de rascado/fricción repetida• Lesiones (nódulos, pápulas, placas firmes±excoriaciones) |
| Tipo de lesión | • El predominio de lesiones nodulares duras, costrosas y elevadas es clave para identificar a un paciente con sospecha de PCN.• Un mismo paciente puede presentar lesiones con morfología diferente (nodular, papular, placas, umbilicadas o lineales)• Las lesiones son secundarias al rascado (ciclo picor-rascado) |
| Signos y síntomas | • Las lesiones pueden causar prurito, quemazón o escozor. A menudo este prurito puede ir acompañado de sensación de dolor.• El prurito intenso lleva a un comportamiento compulsivo de rascado que puede provocar excoriaciones de las lesiones. |
PCN: prurigo crónico nodular.
Tras la confirmación del cumplimiento de los tres criterios diagnósticos del PCN, se debe realizar una anamnesis y una exploración física del paciente. Estas evaluaciones determinarán la necesidad de realizar pruebas complementarias, tales como análisis microbiológicos/parasitológicos, hemograma/análisis de orina, pruebas de imagen o biopsias. En el caso de la biopsia, la detección de hipertrofia de las fibras nerviosas cutáneas puede ayudar en el diagnóstico de PCN. Estas directrices están orientadas principalmente a facilitar un diagnóstico diferencial del PCN que descarte otras enfermedades dermatológicas, que pudieran presentar similitudes clínicas.
Se acordó que el diagnóstico diferencial debe llevarse a cabo fundamentalmente frente a las siguientes afecciones: escabiosis nodular, penfigoide nodular, papulosis linfomatoide, liquen plano hipertrófico, prurigo actínico y leishmaniosis.
Una vez confirmado el diagnóstico de PCN, se debe evaluar su gravedad. Para ello, es importante cuantificar el número de lesiones (escala de evaluación global del investigador [IGA]) y la intensidad de los síntomas (prurito y dolor). Simultáneamente, se recomienda valorar el impacto de las lesiones en la calidad de vida y en la actividad sociolaboral de las personas que lo padecen. Con este propósito, se recomendaron diversas escalas de valoración de resultados comunicados por el paciente (PRO): escala de clasificación numérica (NRS) del picor, escala NRS del sueño, índice de calidad de vida dermatológica (DLQI), escala de ansiedad y depresión hospitalaria (HADS), EuroQoL de cinco dimensiones (EQ-5D), escala de deterioro de la productividad y actividad laboral (WPAI) o la escala de impulsividad de Barrat (poco usada fuera de la psicodermatología).
Bloque 3: categorización del PCNConcluida la evaluación del PCN, es necesario buscar su causa subyacente si existe o las comorbilidades asociadas que pueda presentar el paciente. Se logró una clasificación de los pacientes en función de la presencia de comorbilidades o causas subyacentes en cuatro categorías: 1) PCN asociado a enfermedad dermatológica, 2) PCN asociado a enfermedad sistémica/metabólica, 3) PCN asociado a enfermedad psiquiátrica o 4) PCN idiopático.
El PCN idiopático, entendido como el PCN con la presencia de lesiones de prurigo sin asociación a otra enfermedad, representa un porcentaje muy reducido de los diagnósticos confirmados de PCN.
En la mayoría de los casos, el PCN coexiste con otras enfermedades, especialmente con DA (y menos frecuentemente con psoriasis, liquen plano o lupus hipertrófico). Asimismo, distintas enfermedades sistémicas o metabólicas, tales como la DM, ERC, distintos trastornos hematológicos, trastornos hepatobiliares o el prurito iatrogénico, pueden predisponer al desarrollo de PCN. En el ámbito de las patologías psiquiátricas, se consideró que el trastorno obsesivo compulsivo (TOC), el trastorno del impulso (TI) y el trastorno ansioso-depresivo estaban más frecuentemente relacionados con el PCN (fig. 1).
DiscusiónEl algoritmo clínico desarrollado facilita el diagnóstico correcto de los pacientes con PCN, determinar su posible etiología y categorizarlo, paso indispensable para orientar las decisiones terapéuticas. Dicho algoritmo proporciona una visión holística del PCN y abarca todas sus enfermedades asociadas.
La heterogeneidad en la presentación clínica del PCN ha generado debate sobre su definición, lo cual explica, al menos parcialmente, su infradiagnóstico en la práctica clínica. Actualmente, el PCN se reconoce como una entidad independiente3,4, caracterizada por la presencia de prurito crónico y numerosas lesiones pruriginosas localizadas o generalizadas11. En este sentido, el consenso europeo del grupo de trabajo de prurito de la Academia Europea de Dermatología y Venereología (EADV) concluyó en 2019 que el PC debe diferenciarse claramente de otras enfermedades como el «prurigo agudo» o el «prurigo subagudo», así como de las lesiones cutáneas psicógenas autoinfligidas, entidades que responden a criterios diagnósticos diferentes. El término PC se utiliza para describir una serie de manifestaciones similares, aunque en su cuadro clínico puedan predominar diferentes lesiones primarias2. Desde un punto de vista práctico, y dada la controversia existente, los términos PC y PN podrían considerarse sinónimos, dado que la actitud diagnóstica y terapéutica a seguir son idénticas.
En consonancia con los criterios diagnósticos de PCN descritos en el consenso europeo2, que define el PCN mediante la presencia de síntomas principales y el rango de manifestación, el algoritmo establece tres criterios fundamentales para el diagnóstico del PCN: 1) prurito de más de seis semanas de evolución, 2) antecedentes de rascado/fricción repetida, y 3) presencia de lesiones cutáneas secundarias al rascado (nódulos, pápulas, placas firmes con o sin excoriaciones).
El algoritmo tiene en cuenta la heterogeneidad, el tamaño y la distribución de las lesiones para realizar un correcto diagnóstico del paciente con PCN. Aunque el nódulo se presenta como la lesión más distintiva del PCN, este puede presentar otras lesiones de tipo papular, umbilicadas o lineales junto con costras o excoriaciones secundarias al prurito persistente y al rascado. Además, dado que las lesiones no siempre se mantienen estáticas y pueden evolucionar con el tiempo2,16, es frecuente observar lesiones mixtas11,12,16 de tipo «papulonodular». La presencia de cicatrices blancas con hiperpigmentación periférica6 también puede proporcionar una orientación adicional para el diagnóstico del PCN en pacientes que no presenten nódulos en el momento de la evaluación. En relación con el tamaño de las lesiones, algunos autores han establecido un diámetro mínimo de 1cm como punto de corte6,13,14. Sin embargo, otros expertos aceptan lesiones de tamaño inferior, si son abundantes2,11,12,16,17,21, abarcando así un espectro más amplio de personas afectadas por PCN en la práctica clínica. Respecto a la distribución de las lesiones, la mayoría de los pacientes presentan un patrón simétrico en los miembros superiores e inferiores, aunque este no constituye un rasgo inequívoco para la identificación de una persona con PCN. También se han descrito localizaciones infrecuentes como la zona facial, la genital, las palmas de las manos o las plantas de los pies1,6,8,11,12,16.
Ante la sospecha de PCN, resulta fundamental realizar un diagnóstico diferencial destinado a descartar otras enfermedades dermatológicas con manifestaciones clínicas similares, como la escabiosis nodular22, el penfigoide nodular10,12, la papulosis linfomatoide10,13, el liquen plano hipertrófico10,11,20, el prurigo actínico10 y, con menor frecuencia, la leishmaniosis23.
Para la evaluación clínica de los signos y los síntomas, es necesario determinar la gravedad de las lesiones considerando el número de lesiones y la intensidad del prurito (o intolerancia a la fricción) y el impacto en la calidad de vida. En este contexto, la escala IGA clasifica la gravedad del PCN según número de lesiones y presencia de excoriaciones en cinco grados (aclaramiento, casi aclaramiento, leve, moderado y grave). Sin embargo, esta escala no está validada en castellano y su uso es más extendido en el contexto de investigación clínica que en práctica clínica real12. El PCN también afecta negativamente en el bienestar psicosocial del paciente y su autoestima19. Según un estudio sobre la carga global de enfermedades, el PCN se encuentra entre las 50 enfermedades con mayor afectación en la calidad de vida a nivel mundial24. Se ha informado que la calidad de vida relacionada con la salud de las personas con PCN es incluso inferior a la de aquellas con antecedentes de accidente cerebrovascular25.
Respecto a la categorización del PCN, parte de la comunidad médica identifica el PCN idiopático como el único perfil posible. Sin embargo, durante este consenso, los expertos coincidieron en que esta categoría de PCN es infrecuente11,14–16. En la mayoría de los casos, el PCN coexiste con otras patologías2,6,8,10,12,14–18. En efecto, recientemente se ha observado que solo el 10,8% de los pacientes con PCN no presenta ninguna comorbilidad y casi la mitad presenta tres o más comorbilidades. La enfermedad cutánea más frecuente fue la DA con un 24% y un 27% presentaba ansiedad como enfermedad psiquiátrica más común26. No obstante, es esencial diferenciar de manera precisa entre los cuadros causales y los reactivos. Algunas comorbilidades, como por ejemplo las psiquiátricas, pueden actuar como factores predisponentes o desencadenantes del PCN, mientras que otras pueden surgir como consecuencia del rascado1,2,6,11,12,14–18. Por ello, es importante considerar la naturaleza multifactorial del PCN en la mayoría de los casos2,15,16 y resulta fundamental tratar el PCN incluso cuando la causa subyacente se haya resuelto.
Finalmente, es relevante mencionar las limitaciones de este trabajo: 1) la falta de consenso en la definición de PCN ha podido hacer que las características recopiladas sean heterogéneas; 2) la relación entre el PCN y sus comorbilidades puede ser compleja y no se conoce en detalle, lo que implica que la interpretación de si una enfermedad es causa o consecuencia del PCN puede mostrar una gran variabilidad; 3) el número limitado de participantes podría condicionar la aplicabilidad de este algoritmo, por lo que se recomienda reforzar este consenso en un grupo más amplio de expertos mediante una metodología Delphi; y 4) la escasa disponibilidad de estudios y la falta de consensos nacionales han impedido la inclusión de niveles de evidencia y grados de recomendación. Independientemente, este algoritmo puede ser de utilidad para orientar el diagnóstico de las personas con PCN que contribuya a establecer un tratamiento específico y eficaz.
ConclusiónEl algoritmo desarrollado aporta una nueva perspectiva del PCN que puede facilitar el diagnóstico del paciente en un ámbito clínico donde, hasta ahora, no se había alcanzado consenso.
El diagnóstico inicial del PCN debe fundamentarse en tres criterios: prurito de más de seis semanas de evolución, antecedentes de rascado/ fricción repetida y lesiones cutáneas (nódulos, pápulas, placas firmes con o sin excoriaciones).
La etiología del PCN suele ser multifactorial, presentando la gran mayoría de pacientes comorbilidades asociadas. Los profesionales sanitarios deben ser conscientes de la necesidad de un abordaje multidisciplinar y de tratar específicamente el PCN, incluso si la causa subyacente se ha resuelto.
Para una comprensión más profunda de la patogenia del PCN y su relación con otras enfermedades, es necesario emprender registros, estudios epidemiológicos, así como estudios en vida real, con el objetivo de ampliar y correlacionar la evidencia en este campo. Los avances en la caracterización clínica del PCN representan una realidad que mejoraría la calidad asistencial que reciben estos pacientes.
FinanciaciónEste proyecto ha sido patrocinado por Laboratorios GALDERMA S.A.
AgradecimientosAgradecemos a Olga Isidoro (Laboratorios Galderma) y a Adelphi Targis, SL su contribución al diseño del proyecto, así como la preparación de este manuscrito.
Conflicto de interesesJavier Ortiz de Frutos: ha colaborado como asesor para Leo Pharma, Galderma, Novartis, Astellas Pharma, Uriach, Sanofi, GSK, Pfizer, AbbVie, Lilly y Almirall, en conferencias retribuidas para Leo Pharma, BDF, Astellas, Novartis, MSD, Sanofi, AbbVie, participado en Ensayos Clínicos para Astellas, Novartis, Bayer, Sanofi, Leo Pharma, Lilly, Pfizer, AbbVie y becas para congresos para ISDIN, Grupo Menarini, Astellas, Novartis, MSD, Sanofi, LETI Pharma, Leo Pharma y AbbVie.
Esther Serra Baldrich: ha colaborado en consultoría o ponencias para Sanofi, AbbVie, Leo Pharma, Pfizer, Lilly, Galderma y Pierre Fabre.
Juan Francisco Silvestre: ha colaborado como ponente, asesor y/o investigador para: AbbVie, Almirall, Amgen, Astra Zeneca, BristolMyers Squibb, Eli Lilly, Galderma, Incyte, Leo Pharma, Novartis, Pfizer, Regeneron y Sanofi Genzyme.
María José Tribó Boixareu: ha colaborado como asesora para Galderma.
José Carlos Armario Hita: ha recibido financiamiento para asistir a reuniones y conferencias, honorarios como ponente y financiamiento para participar en investigaciones de Sanofi, Abbvie, Lilly, Novartis, Galderma, Pfizer, UCB Pharma, Janssen y Leo Pharma.
José Manuel Carrascosa Carrillo: ha colaborado como asesor para Galderma y ha participado como IP en ensayos clínicos para Galderma y Sanofi.
Ignasi Figueras Nart: ha participado en servicios de consultoría para Galderma.
Ángeles Flórez Menéndez: ha colaborado como asesora para Galderma y ha recibido honorarios y/o soporte para actividades formativas y/o actuado como conferenciante y/o consultora y/o realizados ensayos clínicos para AbbVie, Almirall, Galderma, Leo Pharma, Lilly, Pfizer y Sanofi-Aventis.
Pedro Herranz Pinto: ha participado como asesor para Galderma e investigador, ponente o consultor en proyectos patrocinados por: Abbvie, Almirall, Amgen, Celgene, Leo Pharma, Lilly, Novartis, Pfizer, Sandoz, Sanofi, UCB.