Introducción
Los hongos del género Aspergillus son ubicuos y se desarrollan principalmente en el suelo, el agua y los vegetales en descomposición. Son patógenos oportunistas habituales en individuos inmunocomprometidos, los segundos en frecuencia tras Candida1, pero ocasionalmente producen patología en un huésped inmunocompetente2,3. Los gérmenes más frecuentemente implicados son A. fumigatus y A. flavus; otras especies implicadas en la aspergilosis humana han sido A. niger, A. sydowi, A. terreus, A. ustus, A. versicolor, A. amstelodami, A. oryzae, A. restrictus y A. chevalieri1. Presentamos un caso de aspergilosis cutánea primaria sin extensión sistémica desarrollada en un niño inmunodeprimido que evolucionó favorablemente tras tratamiento con anfotericina B liposomal.
Caso clínico
Se trata de un varón de 4 años de edad, que fue remitido a nuestra consulta por presentar una lesión indurada en el antebrazo izquierdo. El paciente había sido diagnosticado un mes atrás de leucemia linfoblástica aguda pre B en función de un medulograma que mostraba infiltración de un 90% por blastos CD34+, CD22+, CD20+, CD19+ y TdT-. El paciente comenzó tratamiento con prednisona, con escasa respuesta. Posteriormente recibió vincristina y daunoblastina con buena respuesta, quedando el medulograma en aplasia sin blastos. El paciente continuó tratamiento de inducción con prednisona y citostáticos según protocolo BFM/LLA 2000 hasta el día 33.
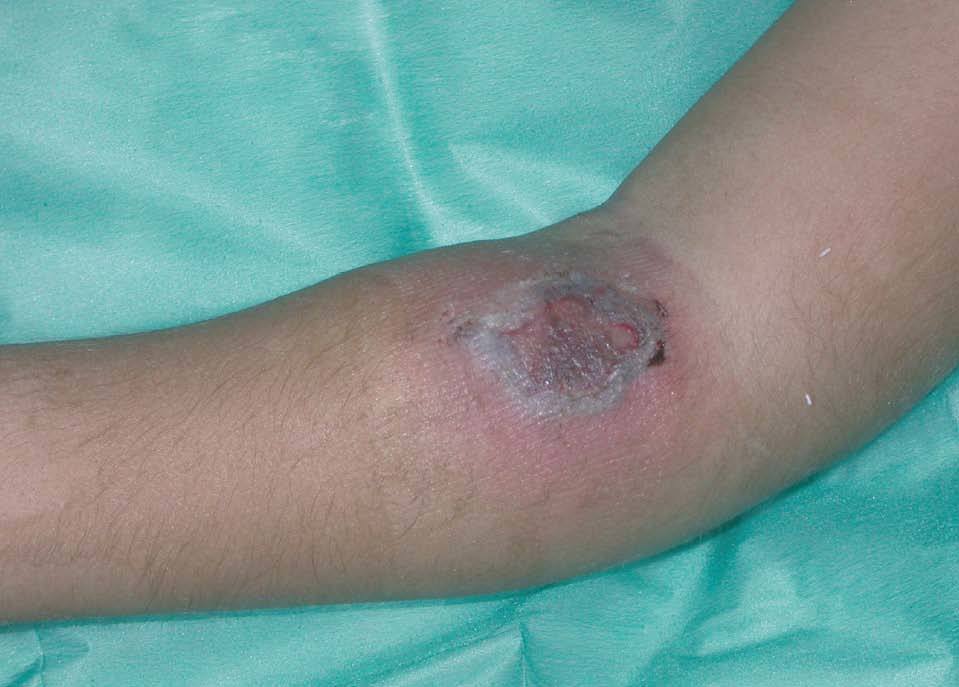
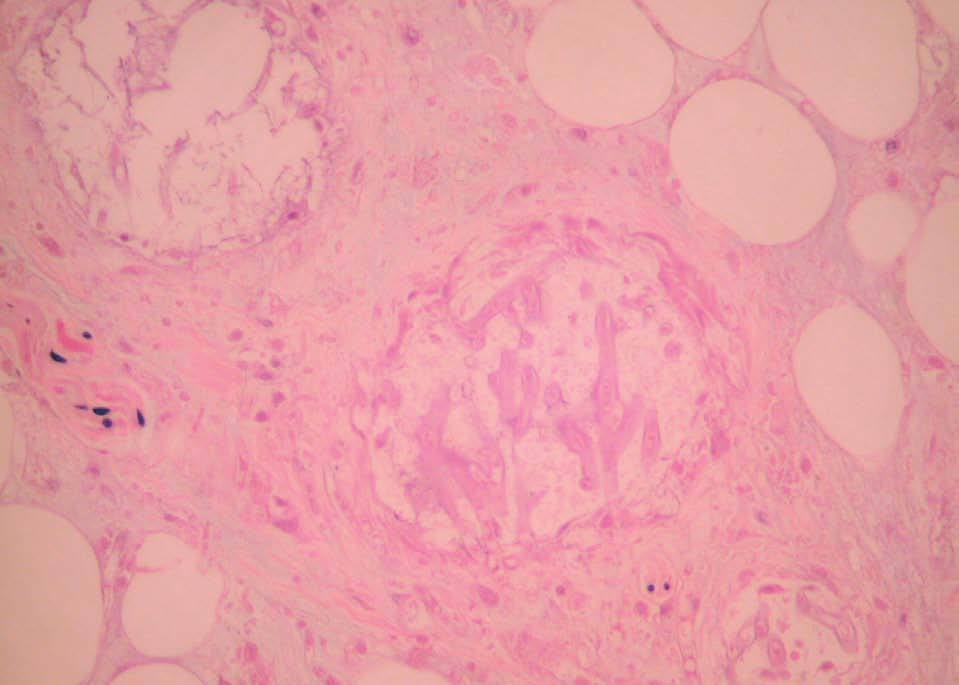
El día 30 el paciente desarrolló una lesión en el antebrazo izquierdo, que consistía en un nódulo violáceo con formación de ampollas necróticas de unos 6 cm de diámetro (fig. 1). Dicha lesión se situaba en la zona de venopunción para la obtención de vías venosas periféricas. Se practicó una biopsia cutánea en ese momento que mostró una reacción inflamatoria y necrótica en la que se apreciaban abundantes elementos fúngicos septados y ramificados en ángulos agudos, con tendencia a la invasión de arteriolas (fig. 2). En el cultivo de la lesión cutánea creció Aspergillus flavus. En ese momento, el hemograma mostraba 1.000 leucocitos/mm3 y 320 neutrófilos/mm3. Una radiografia de tórax fue considerada normal. La ecografía abdominal y hepática no mostraron alteraciones. La punción lumbar resultó anodina. La tomografía axial computarizada (TAC) craneal, de senos paranasales, tórax y abdomen no ofreció resultados patológicos. El ecocardiograma fue normal. Los niveles de galactomanano y la serología a Aspergillus fueron negativos.
Figura 1. Úlcera de bordes violáceos con una gran escara negruzca central.
Figura 2. Elementos fúngicos ramificados con tendencia a la invasión vascular (tinción de plata-metenamina de Grocott, x100).
El paciente fue tratado con anfotericina B liposomal (3,5 mg/kg/día). A los pocos días, el nódulo había originado una gran escara necrótica central, que fue desbridada quirúrgicamente. El examen histológico de la escara reveló numerosos elementos fúngicos ramificados en ángulos agudos. El paciente experimentó una mejoría importante, coincidiendo con el aumento del número de neutrófilos hasta 1.100/mm3, lográndose la cicatrización completa de la úlcera resultante. Actualmente el paciente se encuentra en remisión completa, realizando el segundo ciclo de consolidación previo a un trasplante de médula ósea, en profilaxis con voriconazol (200 mg/día).
Discusión
La aspergilosis cutánea puede ocurrir como infección primaria o secundaria. La primera supone la inoculación directa del hongo en la piel, generalmente asociada a una lesión o agresión local. La aspergilosis cutánea secundaria se produce por la diseminación hematógena de la piel desde un foco a distancia. Se estima que el 4 al 11 % de los pacientes con aspergilosis sistémica presentan invasión secundaria de la piel4,5. Existe una tercera vía de infección, mediante la cual el Aspergillus alcanza la piel o mucosas desde una cavidad adyacente, como senos paranasales o maxilar; esta forma se denomina aspergilosis por contigüidad1. En general, el 0,27 % de los pacientes con leucemia presentan aspergilosis cutánea de cualquier forma4.
La aspergilosis cutánea primaria (ACP) es una forma infrecuente de presentación. Su incidencia es desconocida, y aunque se pueden recoger alrededor de 50 casos en la literatura es probable que existan muchos más que no se han publicado. La infección por Aspergillus se asocia a neutropenia prolongada, terapias inmunosupresoras o con corticoides, antibioterapia de amplio espectro y malignidad subyacente, especialmente hematológica, y también se ha descrito en niños con sida, prematuros y portadores de catéteres intravenosos4-9. La infección nosocomial suele tener su origen en zonas próximas de construcción o reformas, sistema de ventilación del hospital, o en paquetes de gasas y catéteres contaminados10,11.
En la infancia existen tres situaciones en las que se puede observar ACP. La más frecuente consiste en la aparición en niños inmunodeprimidos8. Las lesiones suelen desarrollarse en los sitios de inserción de catéteres o en puntos de contacto con apósitos o gasas. Los gérmenes más frecuentemente implicados son A. flavus y A. fumigatus6. La situación más habitual es la presencia de leucemia y linfoma, aunque pueden subyacer otras formas de inmunosupresión. La ACP puede afectar también a neonatos y prematuros, en los que se supone que la inmadurez inmunológica propia del prematuro junto con una función barrera deficiente de la piel son los factores predisponentes11. La especie más habitual es A. fumigatus, seguida de A. flavus. Finalmente, la ACP puede suceder también en niños inmunocompetentes. Es una situación muy infrecuente, asociada a traumatismos o inserción de catéteres2,3. En los casos de ACP en individuos inmunocompetentes el germen más habitual es A. terreus, seguido de A. fumigatus.
El diagnóstico se establece por histopatología, que muestra la presencia de hifas septadas que forman ramificaciones en ángulos agudos. Sin embargo, dado que Fusarium y Pseudoalescheria muestran rasgos muy similares a Aspergillus, es necesario tomar cultivo de la lesión cutánea7. Debe descartarse la presencia de aspergilosis en otros órganos mediante radiografías de tórax, punción lumbar, TAC craneal, ecocardiografía, ecografía abdominal y examen de fondo de ojo11,12. Estas exploraciones son fundamentales a la hora de diferenciar entre una ACP y una aspergilosis cutánea secundaria proveniente de un foco oculto. Por otro lado, la tendencia angioinvasiva de los Aspergillus puede condicionar la diseminación hematógena sistémica a partir de una ACP4,8.
El pronóstico de la ACP depende del estado inmunitario del paciente, de su número de neutrófilos y de la prontitud del diagnóstico y del tratamiento. La recuperación de la neutropenia es un factor crucial en la determinación de la respuesta al tratamiento13,14. Es una infección que puede resultar mortal en un 40 % de los niños afectos por su potencial diseminación8. El tratamiento incluye desbridamiento de las lesiones cutáneas y tratamiento sistémico con anfotericina B o anfotericina B liposomal, asociadas o no a itraconazol4. El nuevo antifúngico voriconazol muestra una gran actividad frente a diferentes cepas de Aspergillus15, e incluso ha sido eficaz en casos de aspergilosis en los que la anfotericina B había fracasado16. La combinación de voriconazol y caspofungina puede ser incluso más eficaz que la anfotericina B17. En caso de emplear voriconazol debe tenerse en cuenta la posibilidad de fotosensibilización, especialmente durante los meses de mayor intensidad de radiación solar18.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
Antonio Torrelo.
Servicio de Dermatología.
Hospital del Niño Jesús.
Avda. Menéndez Pelayo, 65. 28009 Madrid.
atorrelo@aedv.es
Aceptado el 15 de septiembre de 2006.