La paquidermodactilia (PDD) es una fibromatosis digital benigna y rara, adquirida, que se sitúa alrededor de la articulación interfalángica proximal (PIP). Las terapias actuales incluyen infiltración local con triamcinolona acetónido o extirpación quirúrgica. Reportamos aquí el caso de un paciente tratado exitosamente con láser de dióxido de carbono (CO2) quirúrgico.
La PDD fue descrita por Bazex en 1973, aunque el término fue acuñado por Verbov en 19751. Se presenta como edema simétrico del tejido blando en los lados de la articulación PIP de los dedos segundo, tercero y cuarto. Las lesiones aparecen insidiosamente en la pubertad, y son cuatro veces más frecuentes en los varones.
Se desconoce su etiología, pero se ha relacionado con traumatismos repetitivos, trastornos psiquiátricos y enfermedades sistémicas como esclerosis tuberosa o síndrome de Ehlers-Danlos2.
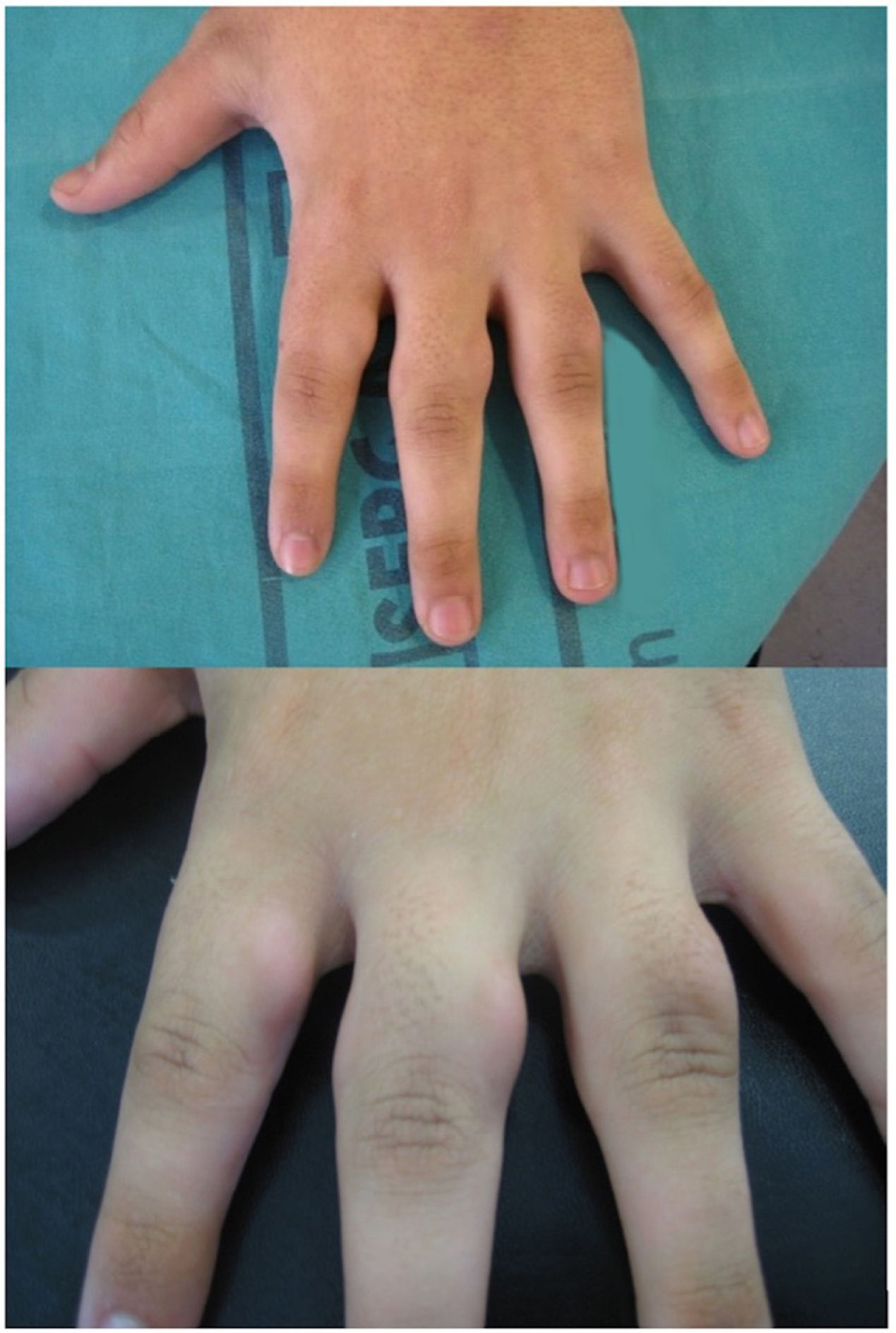
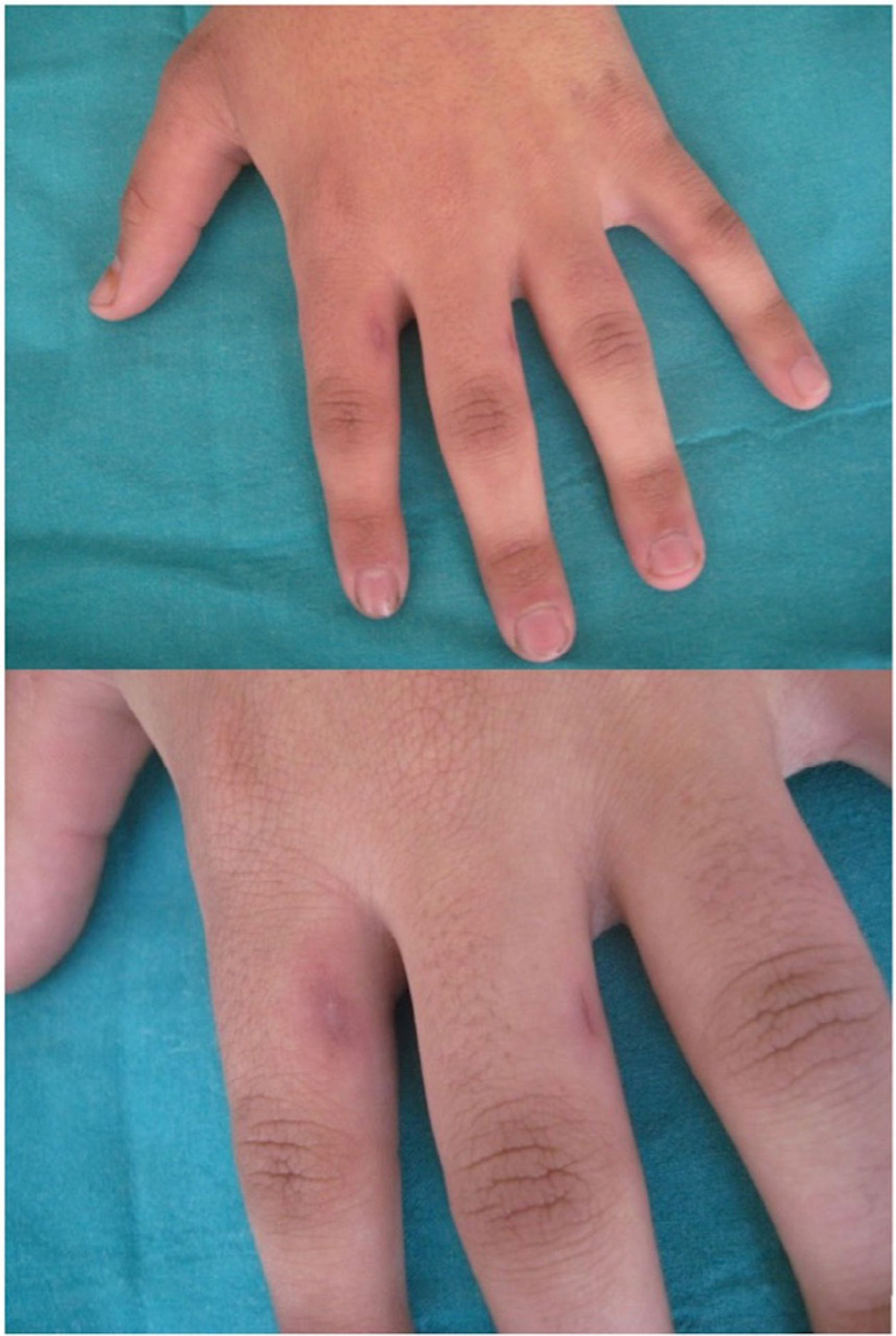
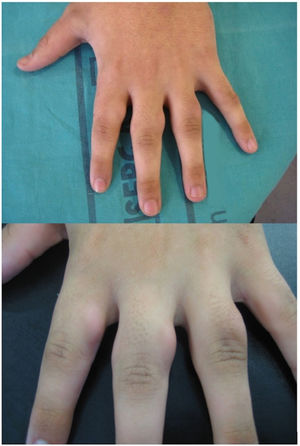
Un varón de 17 años acudió con historia de engrosamiento asintomático de la articulación PIP desde hacía seis años (fig. 1). No reportó rigidez o dolor matutinos, ni otras manifestaciones sistémicas, ni tampoco traumatismo mecánico. Las pruebas analíticas, que incluyeron factor reumatoide, anticuerpos antinucleares y proteína C reactiva resultaron negativas. La radiografía reflejó edema del tejido blando.
Se realizó biopsia cutánea, que reveló hiperqueratosis, acumulación dérmica de colágeno y reducción de fibras elásticas. Además, se evidenció una pequeña cantidad de mucina en la dermis. La falta de síntomas y otros signos de enfermedades sistémicas condujo al diagnóstico de PDD.
Dado el impacto psicológico, se decidió intervenir terapéuticamente.
Con anestesia local, y utilizando el láser CO2 (SE-20–30w Franckline; Intermedic, Barcelona, España), se realizó una incisión de 5mm con modo enfocado superpulsado (diámetro del haz de 1mm) y densidad de potencia de 5W. Una vez alcanzado el plano de disección entre la dermis y el tejido subcutáneo, vaporizamos el tejido engrosado con la misma energía, pero en modo desenfocado. Esto se realizó mientras se tiraba de la piel con una pinza Adson, moviendo el láser de manera circunferencial, siempre de manera paralela al dedo, a fin de evitar la extensión a planos más profundos en los que se sitúa el haz neurovascular, garantizando así que el área tratada fuera principalmente la unión dermohipodérmica.
Se dividió el tratamiento en cuatro sesiones, mediando un mes entre ellas, y tratando dos a tres dedos cada vez para minimizar la morbilidad posoperatoria.
La cicatrización de la herida por segunda intención no necesita seguimiento especial, y se indicó cuidado domiciliario y diario de la herida durante dos semanas: lavado con jabón suave y agua, seguido de aplicación de pomada de mupirocina al 2% y cubrimiento con apósito.
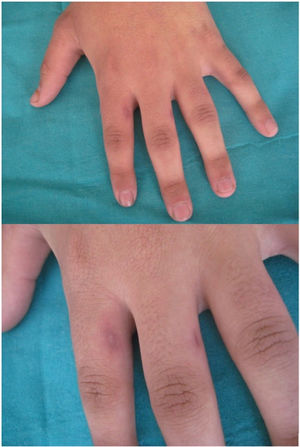
Se logró un resultado cosmético y funcional excelente (fig. 2). La hiperpigmentación posinflamatoria (HPI) fue el único efecto adverso, que se redujo durante los meses siguientes sin tratamiento alguno. No se detectó recidiva alguna.
La PDD es una entidad benigna y normalmente asintomática. Una revisión reciente concluyó que su presentación típica se da en varones jóvenes sin antecedentes familiares, y afecta bilateralmente a la articulación PIP2.
La biopsia cutánea no es específica, y su utilidad reside en la distinción de enfermedades inflamatorias y otras fibromatosis tales como las almohadillas en los nódulos.
La PDD puede revertirse con la discontinuación de la estimulación mecánica, y en muchos casos no se requiere ningún tratamiento. La psicoterapia puede resultar útil en los pacientes con comportamiento compulsivo3.
La intervención terapéutica está indicada cuando las lesiones son dolorosas o causan un problema funcional o estético. La infiltración intralesional de corticoesteroides es el método más comúnmente utilizado4. Tiene buena tolerancia y no es costoso, pero puede producir también lipoatrofia o daño a las estructuras vasculares y tendinosas. Además, esta técnica requiere normalmente el cese del traumatismo mecánico para lograr resultados a largo plazo.
Al comparar la cirugía y el láser, encontramos que ambas técnicas presentan los mismos riesgos teóricos, ya que se trata de procedimientos invasivos que podrían dañar las estructuras tendinosas, vasculares y nerviosas. La cirugía requiere también sutura y presenta incremento del coste y tiempo quirúrgico5. El tratamiento con láser induce más fibrosis que la cirugía, lo cual es un efecto secundario beneficioso, ya que ayuda a evitar la recidiva de las lesiones. La HPI es un efecto secundario frecuente, aunque menor, considerando que mejora con el tiempo, incluso sin tratamiento alguno.
Los métodos alternativos, tales como la oclusión con esteroides tópicos potentes, no reflejan resultados concluyentes. El uso de tranilast oral fue descrito como ineficaz en un informe de caso6.
A nuestro saber, este es el primer informe sobre el uso de láser CO2 en PDD. Dada la experiencia positiva y la rentabilidad, proponemos que se considere la vaporización con láser CO2 como enfoque terapéutico alternativo para PDD. Las complicaciones posibles serían el daño al haz neurovascular, que se minimiza mediante la posición superficial y paralela al dedo, al vaporizar el tejido. La ablación con láser CO2 ofrece algunas ventajas que podrían resultar útiles en entidades similares tales como las almohadillas o pseudo-almohadillas en los nódulos, aunque es necesaria más evidencia que respalde esta afirmación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.