Sr. Director:
En los últimos años la prevalencia de enfermedades exóticas importadas de tipo parasitario ha aumentando considerablemente en los países europeos debido al turismo y a los movimientos migratorios. La mayoría de estas enfermedades cursan con lesiones cutáneas; entre ellas destacamos la larva migrans cutánea (LMC) por su elevada frecuencia1.
Se trata de un varón de 26 años de edad, sin antecedentes patológicos de interés, que acudió de forma urgente a nuestra consulta por presentar una lesión cutánea pruriginosa en la planta del pie derecho de 7 días de evolución, sin ningún antecedente traumático previo. No refería malestar general, ni ninguna otra manifestación sistémica.
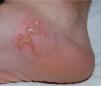
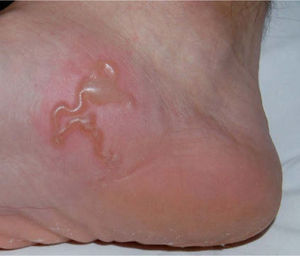
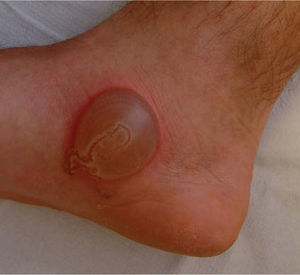
En la exploración física se apreciaba una lesión inflamada, serpenteante con pápulas y vesículo-ampollas, localizada en la cara latero-interna del pie derecho (fig. 1), que evolucionó rápidamente a la formación de una gran ampolla que le impedía caminar (fig. 2). Como pruebas complementarias se efectuaron una analítica completa y una radiografía de tórax que no evidenciaron alteraciones significativas. Realizamos el diagnóstico clínico de LMC e iniciamos tratamiento con albendazol, en dosis de 200 mg cada 12 horas durante 5 días. La evolución fue hacia la curación completa y las lesiones desaparecieron progresivamente en el transcurso de 10 días.
La LMC es una parasitosis causada por la penetración y migración a través de la piel de larvas de nematodos. Actualmente el principal foco de contaminación de estas larvas se encuentra en las regiones tropicales de climas cálidos y húmedos, y el agente etiológico más importante es el Ancylostoma braziliense, aunque otras especies implicadas son el Ancylostoma caninum y la Uncinaria stenocephala2’3. El hombre es un huésped inapropiado de estos parásitos, por ello sólo presenta lesiones cutáneas (la larva permanece en la piel sin completar su ciclo vital, ya que no puede atravesar la membrana basal por carecer de las enzimas necesarias4).
Clínicamente la lesión inicial es una pápula que aparece a las pocas horas de la penetración, y en 4-6 días se establecen las lesiones típicas caracterizadas por trayectos ligeramente elevados, móviles y migratorios, sinuosos y eritematosos, de 2 a 4 mm de ancho y hasta 15-20 cm de largo, con una vesícula de contenido seroso en la parte terminal. Como manifestaciones atípicas se han descrito casos de foliculitis, erupciones urticariformes o tiña del pie3,5,6. En su migración la larva se desplaza diariamente desde unos pocos milímetros hasta 1-2 cm, sobre todo por la noche y describiendo un sendero fácilmente reconocible7. Las lesiones pueden localizase en cualquier parte del cuerpo que haya estado expuesta a la fuente de contaminación (predominan en plantas, espalda, nalgas, rodillas y muslos) y provocan un intenso prurito, que es causa de insomnio y de rascado, originando sobreinfecciones bacterianas. La erupción cutánea puede acompañarse de eosinofilia, elevación de IgE e incluso infiltrados pulmonares eosinofílicos por diseminación hemática de la larva (síndrome de Loeffler)8.
El diagnóstico es fundamentalmente clínico, apoyándonos en las evidentes lesiones serpiginosas y en función de la dificultad existente para aislar el parásito en una biopsia cutánea9. Algunos autores proponen la microscopía de epiluminiscencia como diagnóstico de confirmación y las técnicas de ELISA para detectar IgG específica10. El diagnóstico diferencial debe realizarse con otras parasitosis, miasis, escabiosis, fitofotodermatitis y eritema crónico migrans4.
Normalmente la larva desaparece por sí sola en uno a 6 meses, pero el intenso prurito y la sensación tan desagradable que tiene el paciente nos obligan a realizar un tratamiento adecuado. Aunque existen diversas opciones terapéuticas como crioterapia, tiabendazol tópico11 y tiabendazol oral (50 mg/día), en la actualidad el tratamiento de elección es el albendazol (400-800 mg/día durante 5 días12). Flubendazol13 (200 mg/día durante 5 días) e ivermectina5,14 (200 μg/kg en dosis única) podrían presentarse como otras posibilidades terapéuticas en un futuro.
El paciente que presentamos tuvo una gran ampolla provocada por una LMC, cuya patogenia desconocemos, si bien creemos que su formación puede deberse a tres posibles mecanismos: a) reacción de hipersensibilidad retardada con la consiguiente liberación de antígenos desconocidos como consecuencia de la infección por larvas; b) reacción irritativa o alérgica de contacto como consecuencia de tratamientos tópicos aplicados (nuestro paciente no había realizado ningún tratamiento previo) y c) liberación de enzimas líticas por la propia larva.
Dada la excelente respuesta al tratamiento con albendazol y la ausencia de efectos secundarios consideramos, al igual que otros autores4,12,13, que dicho tratamiento debe ser considerado de primera elección.