Una paciente de 59 años, oriunda de Ecuador, con fototipo IV, con antecedentes de insuficiencia ovárica precoz, glaucoma y rinitis alérgica, consultó por una hiperpigmentación progresiva en el rostro de 10 años de evolución. Refería que su padre tenía un diagnóstico de dermatosis cenicienta en pliegues.
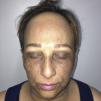
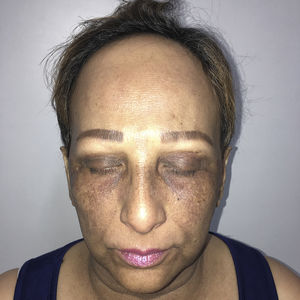
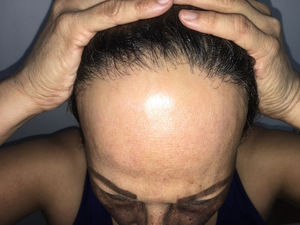
Exploración físicaAl examen dermatológico presentaba múltiples máculas reticulares hiperpigmentadas, asintomáticas, localizadas en los párpados, la región malar, el puente nasal, el mentón y el escote (fig. 1). Además, presentaba una alopecia en la región frontotemporal con una retracción de la línea de implantación del cabello, la presencia de pelos terminales aislados (compatibles con el signo del pelo solitario), una alopecia total de las cejas y parcial de las pestañas, del mismo tiempo de evolución (fig. 2). No presentaba compromiso ungueal ni de mucosas.
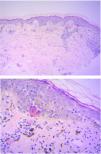
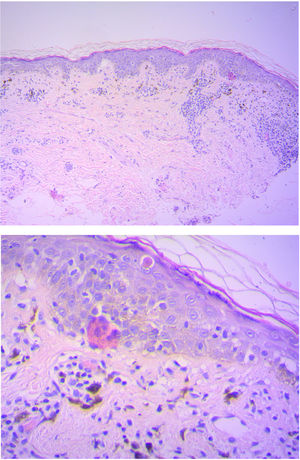
HistopatologíaEl estudio histopatológico de la piel hiperpigmentada del mentón, realizado 5 años atrás, informaba de una epidermis irregular, con hiperqueratosis en cesta y zonas de atrofia, con la presencia de queratinocitos necróticos y vacuolización de la capa basal, y de la presencia en la dermis subyacente de un infiltrado inflamatorio perivascular (por sectores en banda) y melanófagos. Estos hallazgos fueron compatibles con una dermatitis vacuolar de interfase (fig. 3).
Otras pruebas presentadasA lo largo de los años, se le solicitaron diversos estudios complementarios (porfirinas, plomo en sangre, cortisol basal), cuyos resultados permitieron descartar diagnósticos diferenciales como porfiria cutánea, intoxicación por plomo y síndrome de Addison.
¿Cuál es el diagnóstico?
DiagnósticoCon los hallazgos clínicos, histopatológicos y la revisión bibliográfica, se diagnosticó de un liquen plano pigmentoso (LPP) asociado a alopecia frontal fibrosante (AFF). Se habían considerado como diagnósticos diferenciales las siguientes entidades: ocronosis exógena, dermatosis cenicienta, melanodermia de Riehl y melasma.
Evolución y tratamientoLa paciente había realizado previamente al diagnóstico, de manera intermitente, tratamiento con hidroquinona al 4% y mometasona en crema en zonas hiperpigmentadas, y loción de minoxidil y finasterida en las áreas alopécicas, sin mejoría.
Con esta nueva presunción diagnóstica, se le indicó tratamiento diario con crema de tacrólimus al 0,03% y láser Q-switched Nd:YAG, además de fotoprotección.
ComentariosEl LPP es una variedad infrecuente de liquen plano, descrita por primera vez en la India. Se presenta sobre todo en mujeres con fototipos altos, entre la tercera y la cuarta décadas de la vida. Se manifiesta con la aparición insidiosa de pequeñas máculas hiperpigmentadas de tonalidad gris pizarra o parda, que pueden confluir y formar otras de mayor tamaño, con un patrón reticular, perifolicular o difuso. Son asintomáticas o levemente pruriginosas y se localizan de forma bilateral en las zonas fotoexpuestas y en los pliegues.
Histológicamente, presenta una hiperqueratosis en cesta de la capa córnea, una atrofia epidérmica, apoptosis de queratinocitos, vacuolización de la membrana basal, infiltrado inflamatorio perivascular o en banda y melanófagos dérmicos1, hallazgos presentes en la biopsia de nuestra paciente. La etiopatogenia es desconocida. El patrón descrito indica una reacción inmunológica de tipo liquenoide a un agente o estímulo aún desconocido. Se han descrito posibles desencadenantes, como el aceite de mostaza, de amla y tintura henna, productos utilizados en poblaciones asiáticas para el cuidado y belleza capilar2.
La primera publicación sobre la asociación entre LPP y AFF fue realizada en el año 2013 por Dlova3, quien comunicó una serie de casos de pacientes perimenopáusicas sudafricanas con coexistencia de ambas entidades. Moreno-Arrones et al. encontraron una asociación estadísticamente significativa entre la AFF y otras enfermedades autoinmunitarias, como LPP e hipotiroidismo4. Desde entonces, varios autores describen esta asociación, en la que el LPP suele preceder a la AFF en meses e incluso años.
Las opciones terapéuticas comunicadas son limitadas e insatisfactorias. Mutairi y Khalawany publicaron un estudio en el que a 13 pacientes con diagnóstico de LPP se les indicó tacrólimus al 0,03% durante un período de 16 semanas. Se observó una excelente respuesta, a partir de la semana 8, en la mitad de los pacientes5. Para el tratamiento de la incontinencia pigmentaria residual puede indicarse láser Q-switched Nd:YAG o picosegundo6.
La AFF es considerada por algunos autores una variante clínica de liquen plano pilaris, la forma folicular del liquen plano.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores agradecen al Dr. Luis D. Mazzuoccolo, jefe del Servicio de Dermatología del Hospital Italiano de Buenos Aires, su colaboración en la revisión del manuscrito.