Un paciente de 85 años consultó por la presencia de unos nódulos subcutáneos, eritematosos, calientes y dolorosos, con un trayecto lineal a lo largo de la zona anterolateral de la pierna izquierda y la región anterior del muslo izquierdo, de 3 semanas de evolución. Las lesiones habían evolucionado a la formación de úlceras intensamente dolorosas (fig. 1). El paciente había sido diagnosticado 4 años antes de un melanoma retroauricular ulcerado de Breslow 1,87mm (pT2b pN0 MO; estadio IIA, 8.ª edición de la AJCC). Negaba otra sintomatología asociada, infecciones recientes, o fármacos nuevos. El resto de la exploración física fue normal.
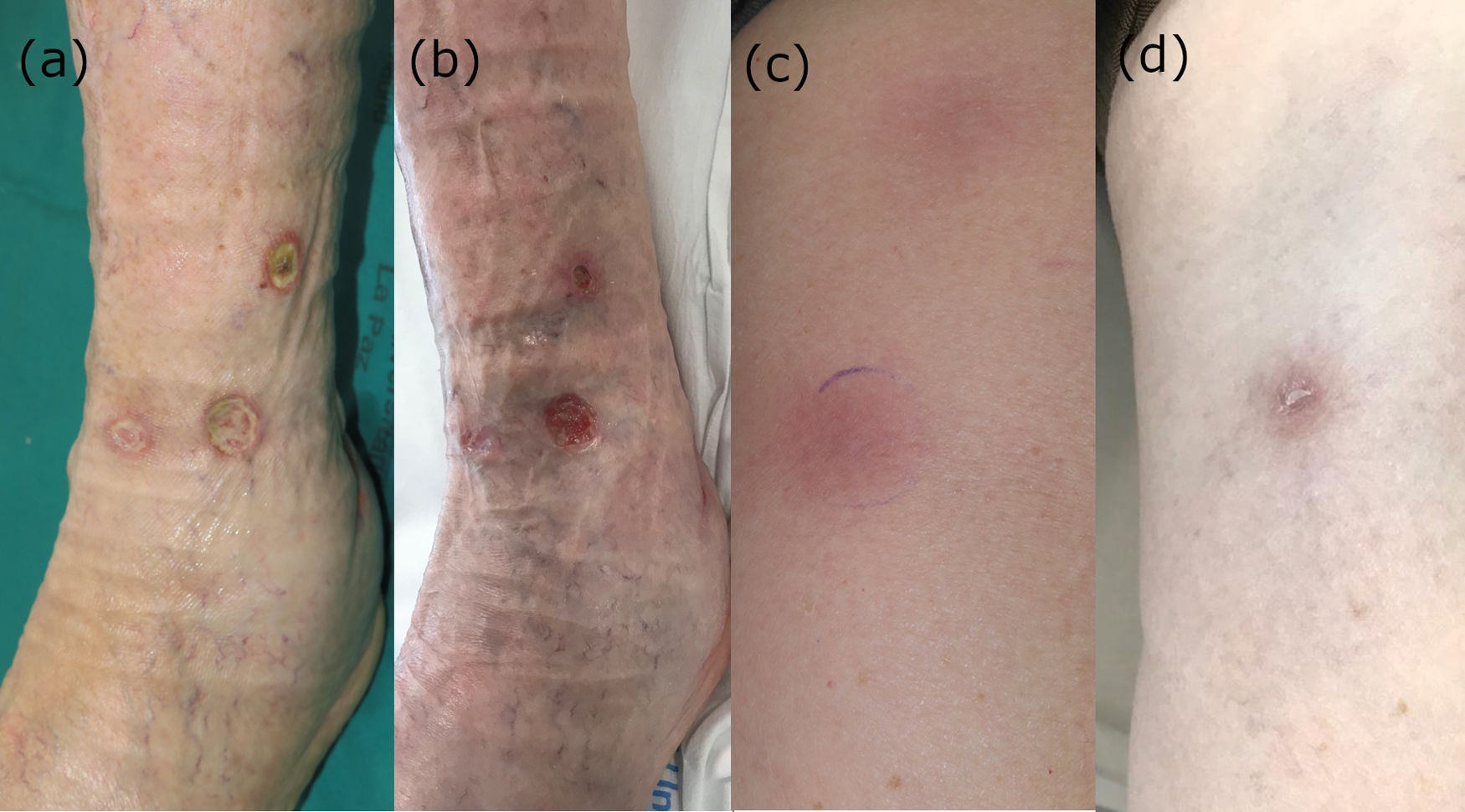
a) Úlceras profundas con un borde eritematoso y el fondo fibrinoso, a pesar de tratamiento con AINE, corticoides orales y curas locales. b) Tras dos ciclos de pembrolizumab, tanto la superficie como la profundidad de las úlceras ha mejorado. c) Nódulos subcutáneos eritematosos en los miembros inferiores con una distribución lineal. d) Resolución completa de los nódulos con una hiperpigmentación postinflamatoria leve, tras dos ciclos de pembrolizumab.
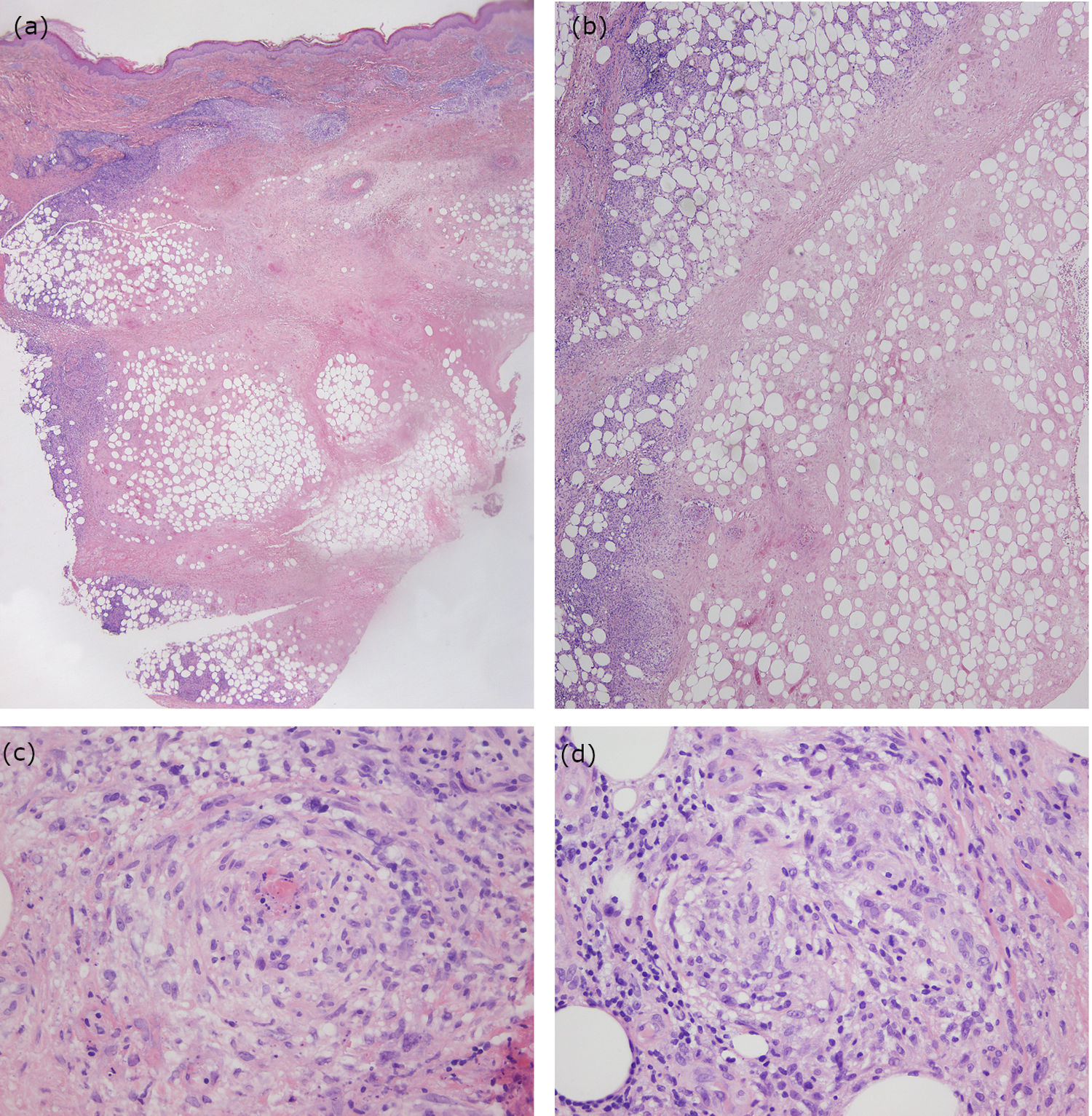
El estudio analítico, incluyendo autoanticuerpos, fue normal y la prueba de Mantoux y el test Interferon-Gamma Release Assay resultaron negativos. La ecografía Doppler no revelaba signos de trombosis o de tromboflebitis. El estudio histológico de una de las lesiones mostró, bajo una epidermis conservada y sin alteraciones, una necrosis amplia dérmica e hipodérmica, con un infiltrado inflamatorio de predominio linfocitario que afectaba a los septos y a los lobulillos del tejido celular subcutáneo, sin que se objetivaran linfocitos atípicos. Además, se observaron signos de vasculitis y escasos histiocitos y linfocitos formando granulomas (fig. 2). Los cultivos resultaron negativos. Con todo ello, el diagnóstico fue de vasculitis nodular.
Se realizó una radiografía de tórax y una TAC de todo el cuerpo, que detectaron un nódulo sólido en la base del pulmón derecho. Se realizó una PAAF que fue compatible con metástasis de melanoma, BRAF no mutado.
Habiendo descartado otras posibles causas, se llegó a un diagnóstico de vasculitis nodular paraneoplásica asociada a melanoma metastásico. Las lesiones no respondieron al tratamiento con AINE, corticoides orales y curas locales con apósitos hidrocoloides. De acuerdo con el servicio de oncología, se administró pembrolizumab 200mg cada 3 semanas. Tras dos ciclos, el tamaño de las metástasis pulmonares disminuyó, los nódulos subcutáneos desaparecieron y todas las úlceras mejoraron en diámetro y en profundidad. Desafortunadamente, el paciente sufrió una caída accidental 4 meses tras comenzar el tratamiento con un traumatismo craneoencefálico asociado, lo que obligó a suspender la quimioterapia requiriendo un ingreso prolongado. Todo ello condujo a un deterioro progresivo y su fallecimiento dos meses después.
Las dermatosis paraneoplásicas son manifestaciones cutáneas que pueden preceder, aparecer de forma concomitante o posteriormente al diagnóstico de una neoplasia. Curth presentó en 1976 cinco postulados para llegar a su diagnóstico (tabla 1). Sin embargo, a día de hoy, la mayoría de los autores están de acuerdo en que son suficientes los dos primeros para establecer una relación1.
Postulados de Curth. Estos criterios se usan para establecer una asociación consistente entre una neoplasia interna y una dermatosis
| Postulados | Definición |
|---|---|
| 1. Comienzo concurrente | La dermatosis y la neoplasia aparecen de forma concomitante |
| 2. Curso paralelo | Si la neoplasia se trata de forma efectiva o recurre, la dermatosis sigue un curso paralelo |
| 3. Uniformidad | Una neoplasia específica se asocia de forma habitual con una dermatosis específica |
| 4. Significación estadística | Hay una asociación estadísticamente significativa entre la neoplasia y la dermatosis basada en estudios de casos y controles |
| 5. Base genética | Hay una asociación genética entre la dermatosis y la neoplasia |
Fuente: Thiers et al. 1.
La vasculitis nodular (VN) es un tipo de paniculitis de predominio lobulillar con vasculitis asociada. La edad media del diagnóstico es de 56 años2 y se presenta como nódulos subcutáneos eritematosos y dolorosos localizados en la cara posterior de las piernas, con una ulceración frecuente. Se puede asociar con infección tuberculosa3, enfermedades autoinmunes, enfermedad inflamatoria intestinal, enfermedades hematológicas, y otras infecciones. Además, hay casos relacionados con la administración de determinados fármacos.
Solo hemos encontrado dos casos de VN asociada a neoplasia en la literatura: un paciente de 63 años con un adenocarcinoma de pulmón4 y un paciente de 71 años con un adenocarcinoma metastásico de colon diagnosticado dos años tras la aparición de las lesiones de VN5.
Otros síndromes paraneoplásicos que hay que considerar en el diagnóstico diferencial ante estas lesiones cuando aparecen asociadas a neoplasia son otras formas de vasculitis y paniculitis y la tromboflebitis superficial migratoria.
Los tipos más frecuentes de vasculitis paraneoplásicas son las vasculitis leucocitoclásticas, fundamentalmente asociadas a neoplasias hematológicas6, aunque hay casos en el contexto de neoplasias de pulmón, próstata, mama, colon y riñón7. Suelen manifestarse como lesiones de púrpura palpable en miembros inferiores con posibilidad de ulceración.
La paniculitis paraneoplásica por excelencia es la paniculitis pancreática8, una paniculitis lobulillar con necrosis grasa que puede aparecer en pacientes con cáncer de páncreas9. Se manifiesta como nódulos eritematosos ulcerados en extremidades superiores e inferiores y asocia fiebre, pérdida de peso y niveles elevados de amilasa y lipasa.
La tromboflebitis superficial migratoria se caracteriza por episodios recurrentes de trombosis segmentaria que afecta a las venas superficiales. Suelen manifestarse como nódulos dolorosos en miembros inferiores objetivándose en la biopsia una oclusión vascular de una vena de tamaño mediano o grande en la hipodermis. Puede asociar neoplasias ocultas (signo de Trousseau), sobre todo adenocarcinomas mucinosos10.
El tratamiento de la VN paraneoplásica es el de la neoplasia de base junto con antiinflamatorios, reposo, elevación y compresión del miembro afectado3.
Hemos descrito el primer caso, según nuestro conocimiento, de una VN paraneoplásica asociada a melanoma metastásico. Aunque la relación entre la VN y el cáncer es infrecuente, siempre hay que tener este último en consideración como un posible desencadenante y realizar una investigación activa si no existe otra causa plausible.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.