Un niño de 4 meses de edad, sin antecedentes personales ni familiares de interés, consultó por una erupción en la hemicara izquierda por la que había sido ingresado tres veces en su hospital de área.
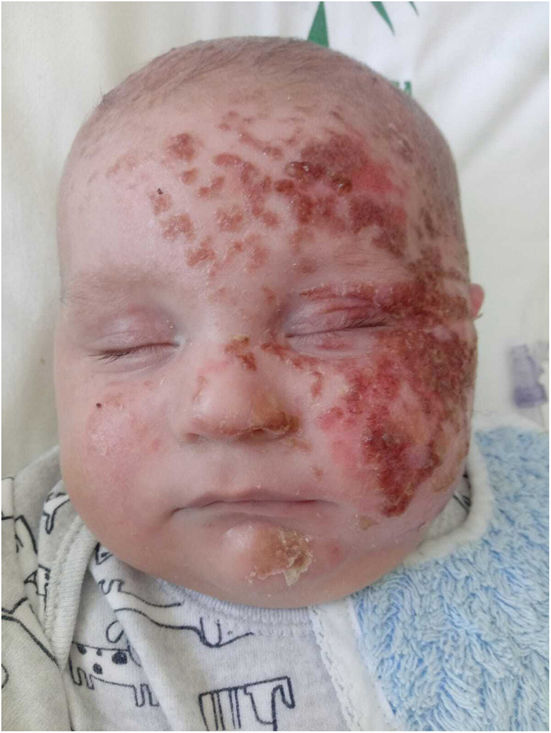
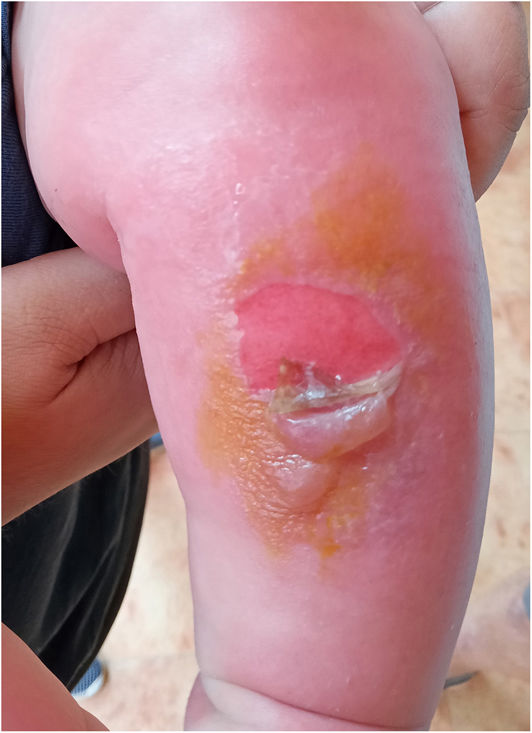
ExploraciónA la exploración se observó una erupción eritemato-edematosa con algunas costras adheridas (fig. 1). En esta ocasión el paciente presentó lesiones de las mismas características, con ampollas, en la zona pretibial y en los antebrazos (fig. 2). Aunque estos episodios no estaban relacionados con la exposición prolongada al sol, dos de las ocasiones coincidieron con viajes en coche. El paciente no utilizaba protector solar tópico.
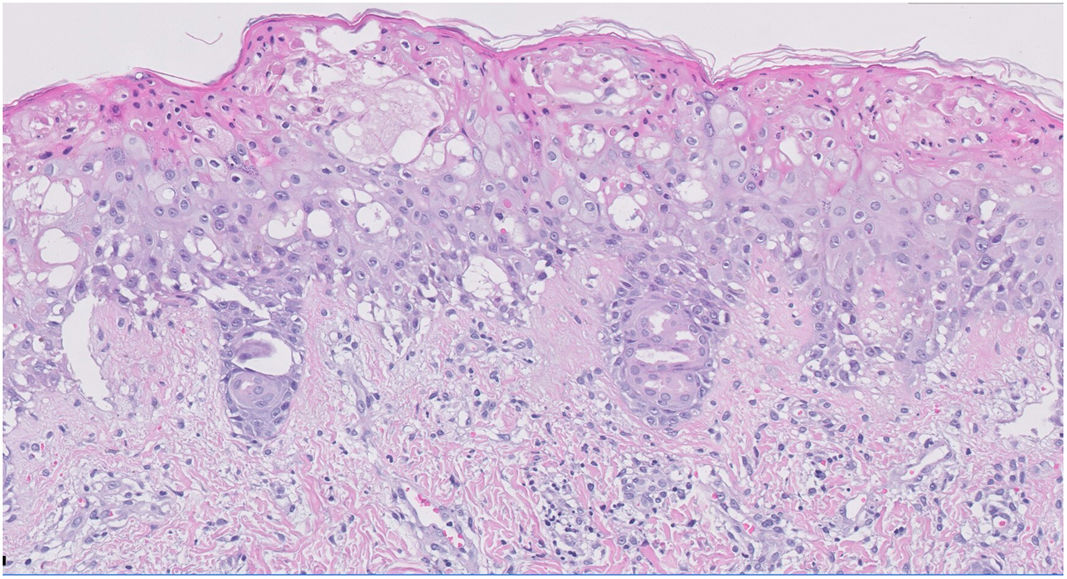
HistopatologíaEl estudio histológico de la biopsia fue compatible con un cuadro de fototoxicidad, destacando una epidermis en la que se observaba queratinocitos abombados con numerosos queratinocitos necróticos y apoptóticos. La unión dermoepidérmica presentó cambios de vacuolización. En la dermis superficial se evidenció un edema y un infiltrado linfocitario perivascular escaso (fig. 3). El estudio de inmunofluorescencia fue negativo.
Otras pruebas complementariasSe realizó un estudio analítico con hemograma y bioquímica, PCR, VSG, estudio de autoinmunidad y porfiria, los cuales resultaron negativos. También se solicitó un estudio genético.
¿Cuál es su diagnóstico?.
DiagnósticoEl estudio genético fue diagnóstico de un xeroderma pigmentoso (XP) tipoD en heterocigosis compuesta, tras detectarse la variante patógena c.2046+1G’C y la variante R683W. El paciente padecía un tortícolis congénito izquierdo, lo que le hacía llevar siempre expuesta la misma hemicara.
Tratamiento y evoluciónTras seguir las pautas relacionadas con la prevención del daño solar, el paciente no ha vuelto a sufrir episodios similares. Actualmente se encuentra asintomático con suplemento de vitaminaD y protector solar.
DiscusiónEl XP se caracteriza por fotosensibilidad, cambios en la pigmentación y envejecimiento prematuro de la piel, fotofobia y neoplasias. La prevalencia en Europa es de 2,3 casos por millón de habitantes1-3. Es un trastorno genético autosómico recesivo causado por mutaciones en algunos de los 8genes involucrados en la reparación por escisión de nucleótidos, vías NER, los cuales nos protegen del daño inducido por radiación UV. Se han descrito ocho tipos de XP, presentando todos ellos un marcado incremento en el riesgo de padecer un cáncer de piel, tanto melanoma como no melanoma2,3. La edad media del desarrollo de los tumores es de 9años para el carcinoma de piel no melanoma y de 20 para el melanoma1-3. Hasta el 25% de los pacientes presentan síntomas neurológicos, más frecuentes en los tiposA yD1. Estos incluyen sordera neurosensorial, microcefalia o deterioro cognitivo1 y van a ser claves en el pronóstico de la enfermedad. Por otro lado, las manifestaciones oculares aparecen hasta en el 80% de los pacientes y pueden causar opacificaciones corneales2.
El diagnóstico diferencial debe incluir enfermedades inducidas o agravadas por la luz. Enfermedades reumatológicas como el lupus eritematoso sistémico, enfermedades metabólicas como las porfirias o reacciones de fotosensibilidad inducidas por fármacos podrían explicar el proceso. Otro grupo de enfermedades que justificaría el cuadro son las enfermedades hereditarias con una hipersensibilidad solar, tales como el síndrome de Cockayne, el de Bloom, el de Rothmund-Thompson y los síndromes de progeria1-4. Por otro lado, determinados trastornos no relacionados con la exposición solar podrían cursar con una presentación similar a la del paciente que nos ocupa. Infecciones bacterianas (impétigo ampolloso causado por Staphylococcus aureus) o infecciones virales (herpes zoster). También el fenómeno de Meyerson sobre una malformación capilar podría comenzar con una lesión similar5.
En esta patología son imprescindibles el diagnóstico precoz y una protección estricta frente a las radiaciones UV. De hecho, la prevención del daño solar es la piedra angular del tratamiento5,6. Si bien no existe un tratamiento curativo, en la última década se han desarrollado diferentes quimiopreventivos, como los retinoides sistémicos, el 5-fluorouracilo, la endonucleasa VT4 o el imiquimod tópico6.
El reconocimiento precoz de la fotosensibilidad en pacientes pediátricos es fundamental para minimizar las complicaciones a largo plazo asociadas a una fotoprotección inadecuada.
FinanciaciónLos autores confirman no haber recibido ningún tipo de financiación.