La leishmaniasis es una infección protozoaria transmitida por un vector (el flebótomo) y tendrá diversas formas de presentación clínica. La leishmaniasis cutánea (LC) es la forma de presentación más frecuente1. Afectará sobre todo a los pacientes en edad adulta, principalmente a aquellos que se encuentran entre la tercera y la quinta décadas de la vida. Las lesiones de la LC se desarrollarán predominantemente en las zonas más expuestas del cuerpo. La diversidad del espectro clínico de la LC dependerá de varios factores como, por ejemplo, de la cepa causal, la ubicación geográfica, la carga parasitaria, así como la respuesta inmunitaria del huésped.
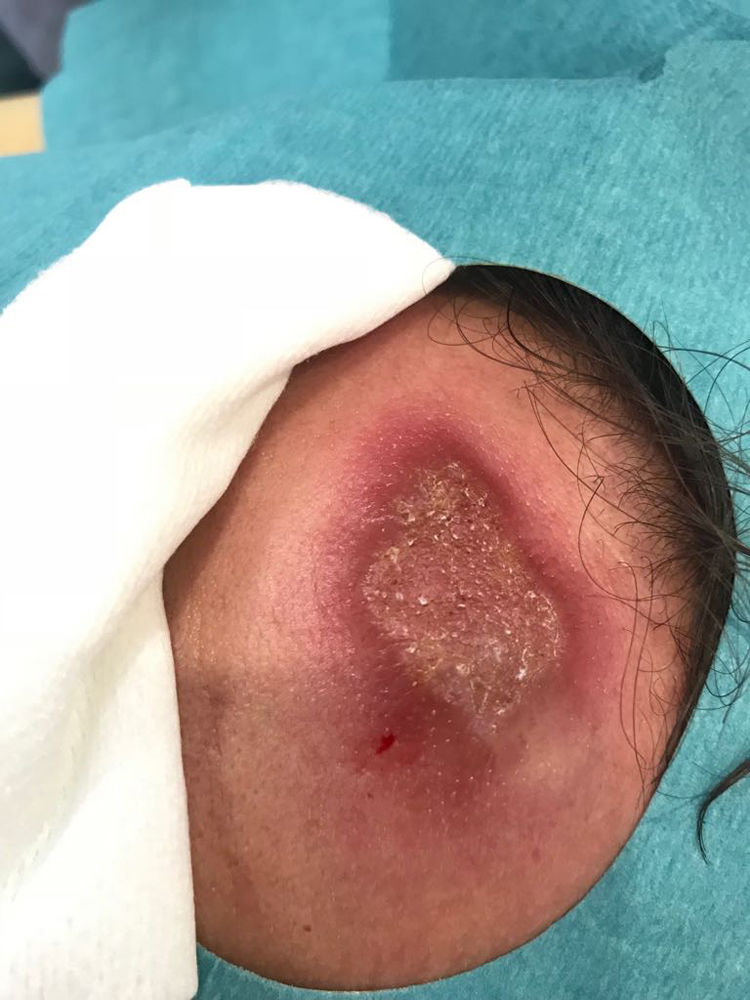
Caso clínicoUn varón de 31 años, de procedencia portuguesa, acude a consulta por una placa única a nivel frontal, indurada, costrosa, asintomática, de 4 × 2 cm de tamaño y de aproximadamente 4 meses de evolución (fig. 1). No refería ningún antecedente patológico remarcable, salvo que hace un año fue diagnosticado de una sífilis latente temprana, presentando una respuesta serológica adecuada después del tratamiento. Por otro lado, negaba antecedentes familiares de importancia, así como la ingesta de medicación habitual. Su estado de vacunación estaba actualizado. El único antecedente social significativo fue un viaje que había realizado hacía aproximadamente cinco meses a México.
La biopsia cutánea reveló la presencia de un infiltrado inflamatorio difuso a nivel dérmico, compuesto predominantemente por linfocitos e histiocitos. Así mismo, se identificaron amastigotes de Leishmania en el citoplasma de los macrófagos dérmicos.
La exploración física fue normal. La afectación visceral o de la mucosa se descartó mediante una exploración endoscópica realizada por un otorrinolaringólogo, además de un aspirado de médula ósea y una ecografía de abdomen. Tanto la analítica sanguínea básica como las serologías para virus, donde se incluyeron el VIH y el VHC, no presentaron ninguna alteración.
Dado a que se trataba de una lesión única, en un lugar cosméticamente visible, se decidió iniciar un tratamiento combinado utilizando antimoniato de meglumina intralesional y terapia fotodinámica tópica. El protocolo consistió en inyectar en cada sesión, 1 mL intralesional de antimoniato de meglumina seguido de terapia fotodinámica con metilaminolevulinato tópico. Se dejó un período de incubación de 3 horas y se irradió usando luz roja (con una lámpara de diodo emisora de luz, Aktilite®, 630 nm, 37 J/cm2). En total se pautaron ocho sesiones, en intervalos semanales, separados por semanas alternas. Los efectos secundarios fueron escasos, incluyendo eritema local, además de escozor durante e inmediatamente después de la irradiación.
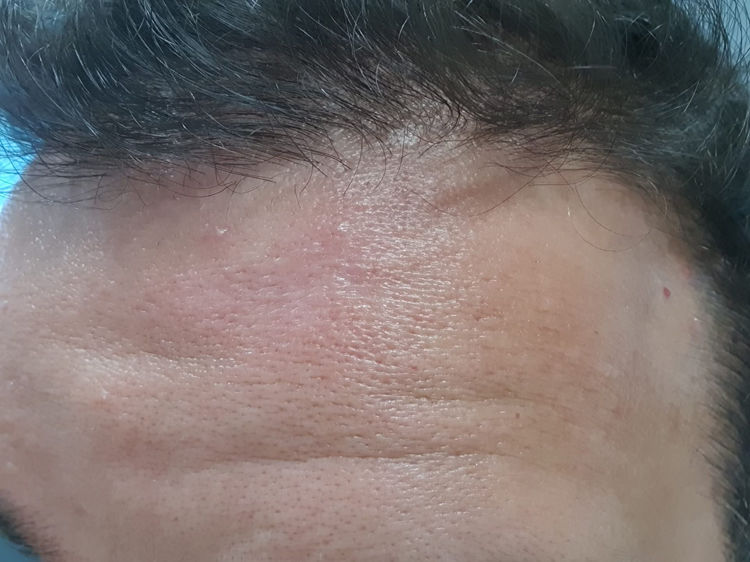
Al finalizar el tratamiento, en el lugar de la úlcera se evidenciaba una cicatriz atrófica asociada a una hiperpigmentación postinflamatoria (fig. 2). A pesar de que el paciente se negó a la realización de una biopsia que pudiera confirmar la resolución del cuadro, la valoración clínica a los 12 meses de seguimiento mostraba una remisión clínica completa. Así mismo, el examen dermatoscópico corroboró la mejoría clínica, ya que no se evidenciaban estructuras vasculares, «lágrimas» foliculares de coloración amarillenta, así como eritema. A la dermatoscopia, lo único que se observaba era una cicatriz atrófica con el centro blanco y la desaparición de la hiperpigmentación periférica.
DiscusiónLa presentación clínica de la leishmaniasis cutánea consistirá en la aparición de placas eritematosas únicas o múltiples, indoloras, frecuentemente ulceradas y con bordes indurados, localizadas generalmente en las zonas expuestas del cuerpo.
El diagnóstico clínico se confirmará al observar la presencia de amastigotes en la biopsia cutánea, así como al observar el crecimiento de proamastigotes en medios específicos de cultivo o mediante la realización de pruebas moleculares en las biopsias cutáneas. La dermatoscopia será una herramienta diagnóstica valiosa como técnica complementaria no invasiva, así como para el seguimiento mediante la observación in vivo de las lesiones infecciosas. En el caso particular de la leishmaniasis cutánea, los signos dermatoscópicos más comúnmente descritos son el eritema difuso y las estructuras vasculares; otras características incluyen la hiperqueratosis, la erosión central o ulceración, la presencia de «lágrimas amarillentas» y una zona blanca similar al patrón en estallido de estrellas2.
A pesar de que hasta el 50% de las lesiones de las leishmaniasis cutáneas se autolimitarán y se curarán solas, en general se necesitará pautar algún tratamiento para poder disminuir la formación de una cicatriz residual, así como para evitar una mayor propagación o transmisión del parásito.
En el caso particular de la forma cutánea, existen dos enfoques terapéuticos posibles, el sistémico y el manejo local de las lesiones.
El tratamiento sistémico, como la miltefosina, los antimoniales pentavalentes, la anfotericina liposómica B, la pentamidina o los derivados azólicos, se pautarán generalmente cuando existan lesiones múltiples (> 3), grandes (> 4 cm) o cuando las lesiones estén localizadas en áreas cosméticamente sensibles; de igual forma, cuando se evidencie una diseminación locorregional (linfangitis) o cuando el paciente este inmunodeprimido3.
Cuando estamos frente a lesiones de leishmaniasis cutánea únicas, existen disponibles múltiples opciones terapéuticas, como por ejemplo la crioterapia, la paromomicina tópica, los derivados de antimonio intralesionales y la terapia fotodinámica.
La mejor opción terapéutica dependerá de diversas variables como son: el subtipo de la Leishmania, la forma de presentación clínica, el estado inmunológico del huésped y el riesgo de afectación extracutánea.
Los derivados de antimonio intralesionales son un tratamiento seguro y eficaz; representarán una alternativa viable en aquellos pacientes con escasas o pequeñas lesiones y que tienen contraindicaciones para recibir un tratamiento sistémico4-6. Por lo general, es un tratamiento bien tolerado; los posibles efectos secundarios serán la presencia de cicatrices y de hiperpigmentación transitoria. Por otro lado, el uso de la terapia fotodinámica en el tratamiento de la leishmaniasis cutánea está respaldado por varias publicaciones de series de casos7-9.
La decisión de combinar ambas modalidades de tratamiento se tomó con la finalidad de minimizar el dolor asociado con la administración intralesional de los derivados de antimonio, ya que gracias a esto solo se tuvieron que realizar cuatro sesiones. El efecto sinérgico teórico se deberá al empleo de dos mecanismos de acción diferentes; en el caso de la terapia fotodinámica, esta se basará en la respuesta inmunológica sistémica, mientras que el derivado antimonial tendrá un efecto parasiticida directo4. Dado a que tras un total de ocho sesiones es probable que se produzca un aclaramiento de las lesiones utilizando cualquiera de ambas modalidades en monoterapia, la ausencia de más datos comparativos impone una limitación sustancial a la justificación de este estudio.
A pesar de que se necesitan estudios más robustos que permitan determinar el verdadero valor del uso de un tratamiento combinado frente al uso de la monoterapia, así como para determinar cuáles son las modalidades óptimas de tratamiento; el uso de la terapia fotodinámica y de los derivados antimoniales intralesionales representarán opciones adecuadas, principalmente en aquellos casos que presentan una infección cutánea localizada en huéspedes inmunocompetentes, en particular en aquellos casos que presentan lesiones localizadas en áreas estéticamente visibles.
ConclusiónEl manejo local de las lesiones será el más adecuado en aquellos pacientes con lesiones únicas de leishmaniasis cutánea en ausencia de otras complicaciones. En el presente caso, se combinaron dos agentes eficaces con acción local, con una buena tolerabilidad y con escasos efectos secundarios. Con dicha combinación se logró una respuesta clínica completa, así como un buen resultado cosmético.
FinanciaciónLos autores declaramos no haber recibido financiación externa para la realización de la investigación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.