El síndrome trófico trigeminal (STT), también conocido como ulceración neurotrófica trigeminal, es un cuadro poco frecuente que ocurre cuando se daña el nervio trigémino. Se presenta con anestesia o disestesias unilaterales que típicamente afectan al ala nasal, y con ulceraciones autoinfligidas de forma habitualmente inconsciente por el paciente1.
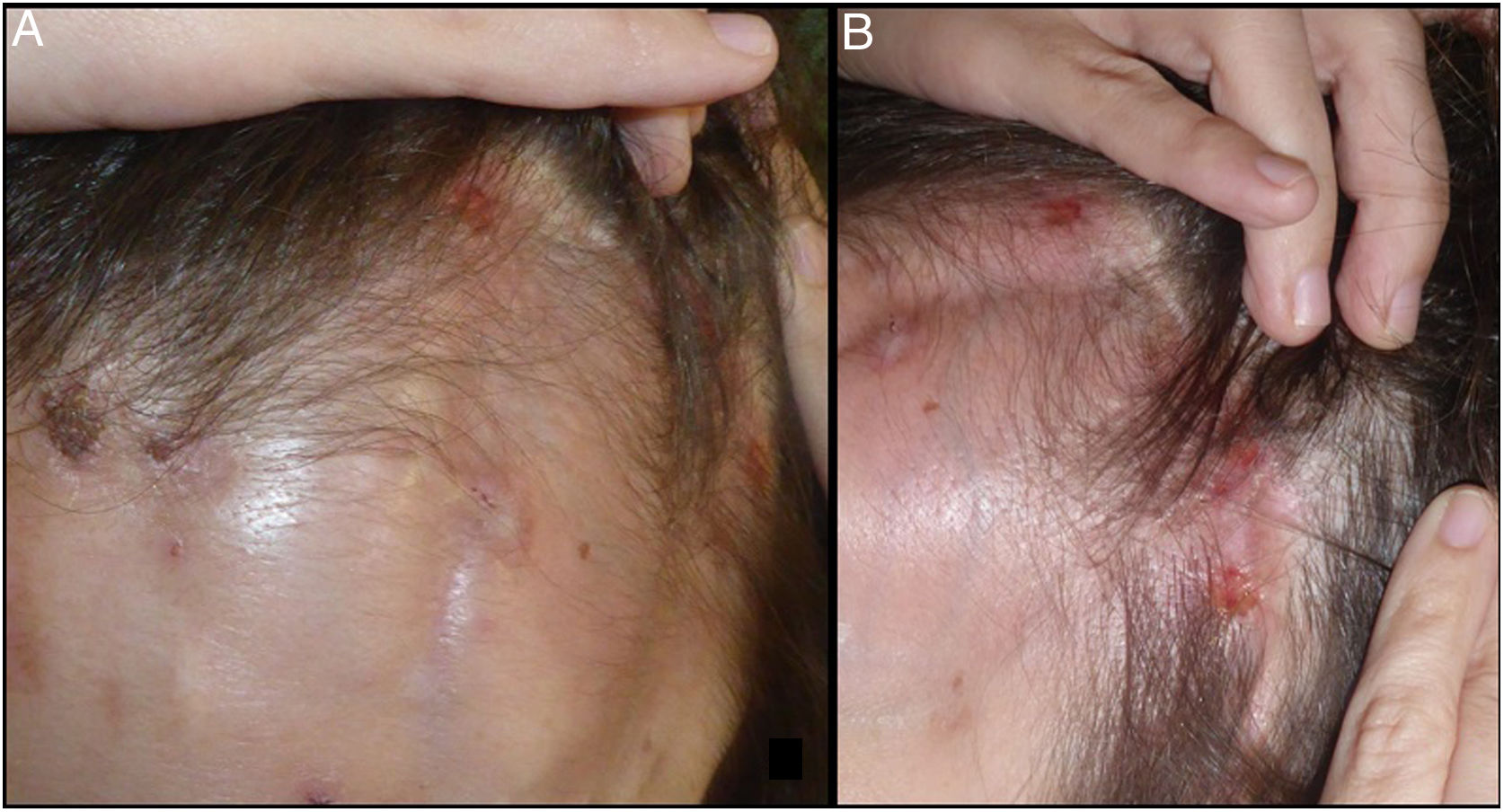
Una mujer de 38 años fue evaluada por unas lesiones erosivas pruriginosas y levemente dolorosas en la región frontoparietal izquierda de unos 2 meses de evolución. Como antecedentes de interés, la paciente había sido intervenida de un meningioma de 46×40×38mm del seno cavernoso izquierdo un año y medio antes, mediante una incisión cutánea frontotemporal y una craneotomía pterional izquierda. Como secuelas de la intervención quirúrgica presentaba desde entonces unas paresias del III y del IV par craneal en el ojo izquierdo, una queratopatía neurotrófica del ojo izquierdo, y un panhipopituitarismo con un hipogonadismo e hipotiroidismo secundarios. En la última prueba de imagen de control realizada un mes antes de acudir a nuestro servicio, y aproximadamente un mes después del inicio de la clínica cutánea, se observó una recidiva del meningioma en el seno cavernoso izquierdo. Había sido valorada un mes antes en el servicio de oftalmología por un episodio de herpes zóster que afectaba al territorio de la rama V1 del trigémino, sin afectación oftalmológica. Sin confirmación microbiológica, recibió tratamiento con valaciclovir y fue remitida a nuestras consultas por la persistencia de las lesiones al finalizar el tratamiento. En el momento de acudir a nuestras consultas presentaba varias lesiones erosivocostrosas de morfología variada sobre un fondo de piel atrófica hiposensible respecto al lado contralateral (fig. 1). Realizamos el diagnóstico de STT, con úlceras secundarias a disestesia y anestesia en territorio V1 izquierdo probablemente relacionado con la recidiva del meningioma. En ese momento se inició tratamiento con crema de tacrolimus al 0,01% y cobertura con apósito hidrocoloide, también se ofreció la posibilidad de iniciar tratamiento con gabapentina oral, que la paciente rechazó. Tras 2 meses de tratamiento, las lesiones mejoraron notablemente.
El STT se caracteriza por la presencia de unas úlceras faciales unilaterales secundarias al rascado persistente como consecuencia de la disestesia (descrita como prurito, sensación de quemazón u hormigueo) y la anestesia en las localizaciones inervadas por el nervio del trigémino o una de sus ramas, previamente dañados. Los pacientes se rascan con frecuencia para aliviar la sensación molesta y, debido a la anestesia, terminan provocando una ulceración persistente. En una revisión sistemática de la literatura realizada en 2014 por Sawada et al.2, que recogía 61 casos de STT publicados hasta la fecha, se describen las principales etiologías de este síndrome. Las causas más frecuentemente descritas son la ablación del nervio trigémino (30%), los accidentes cerebrovasculares (30%) y las complicaciones quirúrgicas incluyendo el antecedente de craneotomía (21%). Otra causa menos frecuente descrita es el herpes zóster, también referida por otros autores como Dolohanty et al.3, quienes describen el desarrollo de un STT del territorio V1 dos meses después de un episodio de herpes zóster en el mismo dermatomo, tratado con valaciclovir. En nuestro caso pensamos que el cuadro inicial diagnosticado de herpes zóster probablemente correspondería al inicio del STT.
Por otro lado, el daño al nervio trigémino puede ocurrir hasta en un 11% de los pacientes intervenidos de meningioma4. El primer caso de STT asociado a meningioma fue descrito en el año 19825. Existen 3 publicaciones más que relacionan el STT y la cirugía del meningioma, si bien en una de ellas el STT apareció tras la cirugía de recidiva del meningioma, 9 años después del primario6. Por ello, aunque nuestra paciente potencialmente presenta 3 de los factores etiológicos más frecuentemente asociados al desarrollo del STT (meningioma, craneotomía y dudoso episodio de herpes zóster), pensamos que la secuencia temporal de aparición de los síntomas y la coincidencia con la recidiva del meningioma hace que esta sea la causa más probable.
Para el tratamiento del STT se ha descrito mejoría de la clínica cutánea con crema de tacrolimus al 0,01%, gabapentina y apósitos hidrocoloides7. También se ha apreciado mejoría de las lesiones tras el uso de carbamacepina a dosis elevadas (200mg/3 veces al día)8. Otros fármacos como la amitriptilina, la pregabalina o el alprazolam han sido utilizados con beneficio clínico limitado o nulo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.