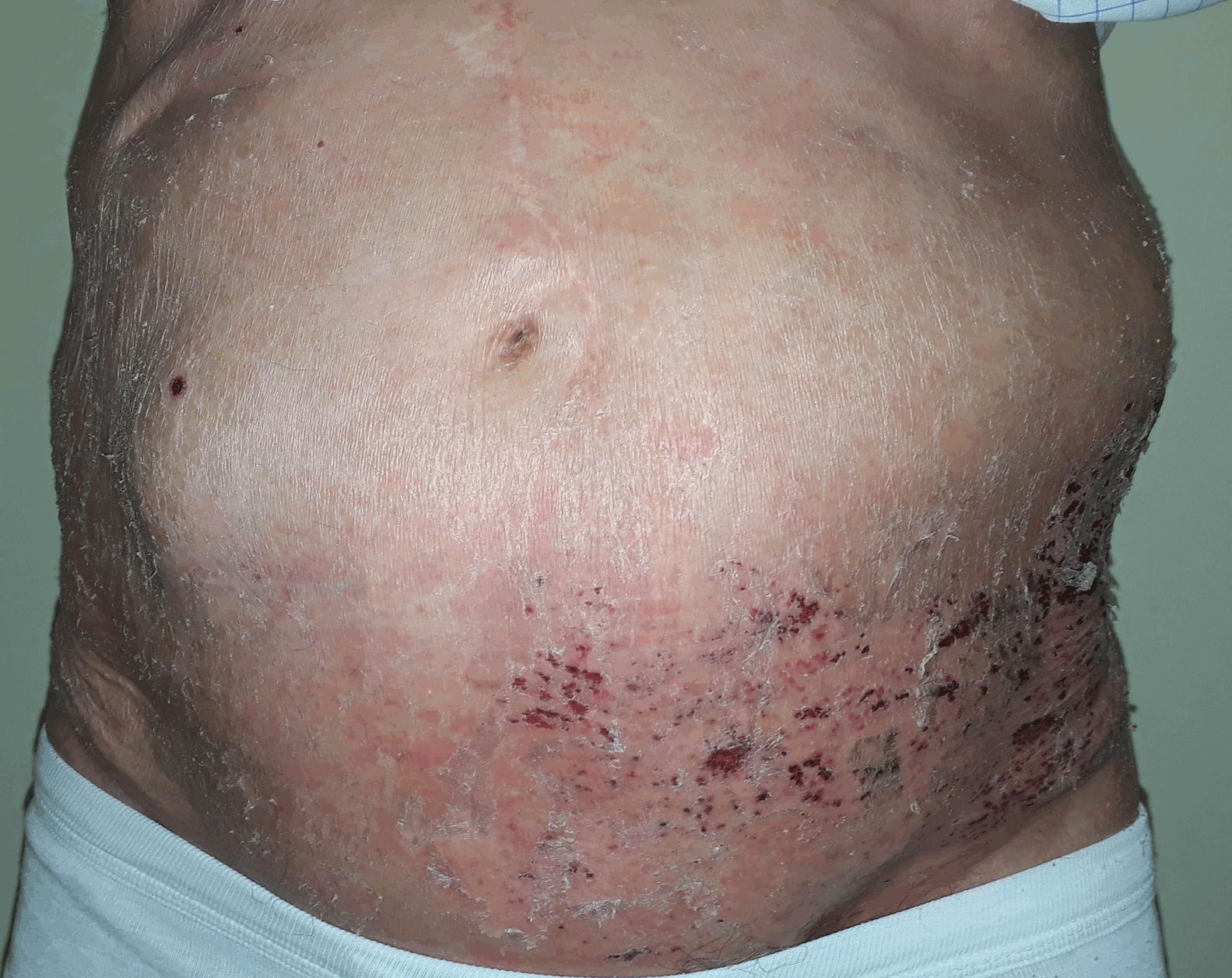
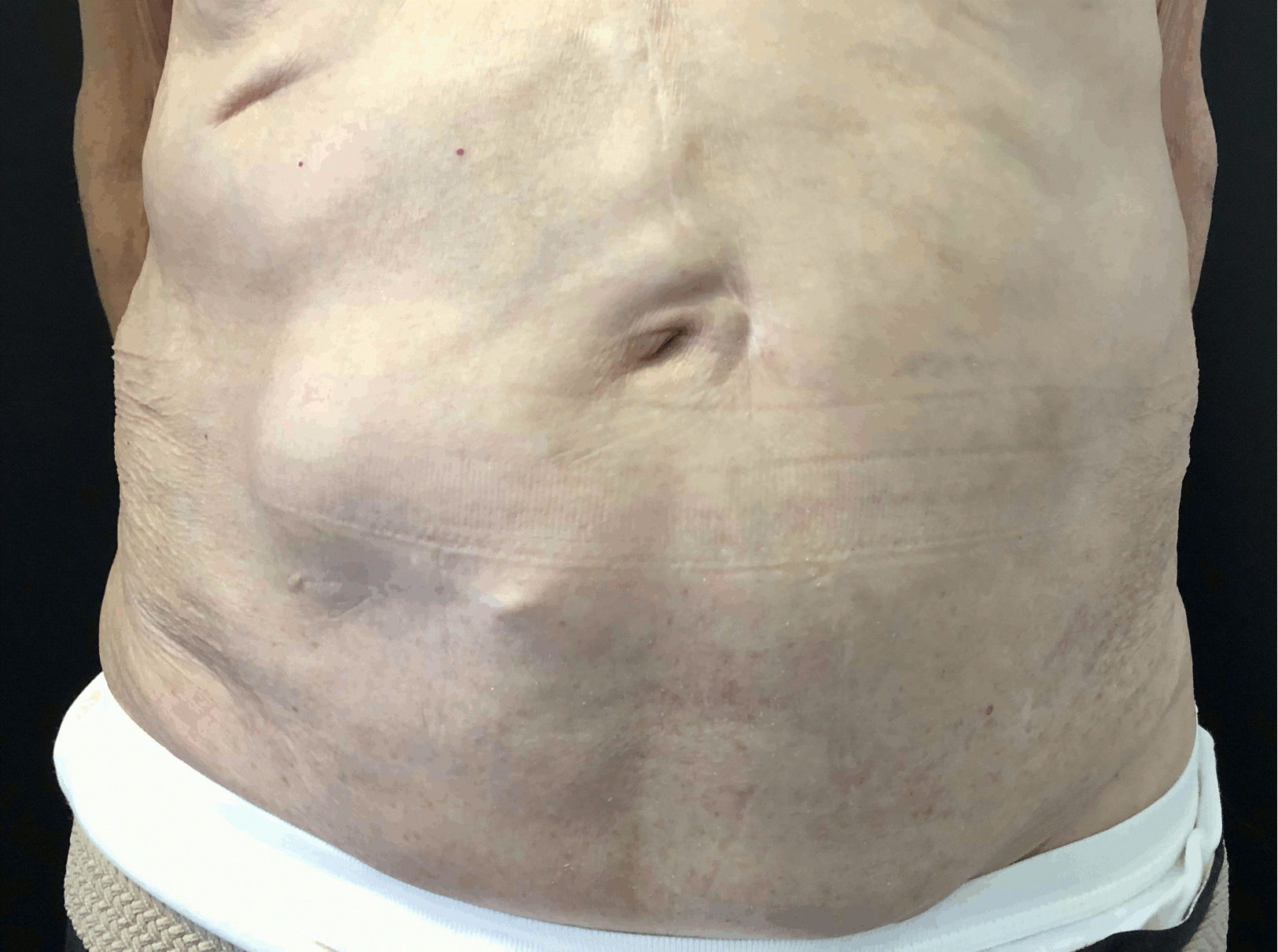
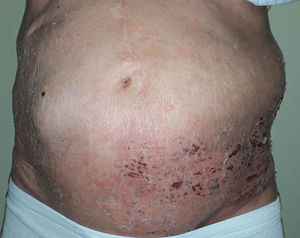
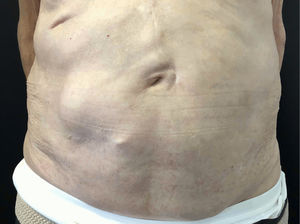
Un varón de 84 años fue diagnosticado de herpes zóster (HZ) abdominal izquierdo en el servicio de urgencias de otro centro. La clínica se había iniciado hacía más de 72h, por lo que no se le administraron fármacos antivirales. Una semana después acudió a nuestra consulta por la aparición súbita de una masa asintomática en la zona afectada por el HZ. Cinco años antes había presentado una neoplasia rectal que fue tratada mediante cirugía y radioterapia. En la exploración física presentaba hiperestesia y lesiones en fase costrosa distribuidas en los dermatomas T10-T12. Destacaba un abombamiento de la pared abdominal en la zona del HZ (fig. 1), reductible e indoloro, que aumentaba con maniobras de Valsalva. La cicatriz de la laparotomía media no mostraba signos de complicación. Se solicitó una tomografía computarizada abdominal para descartar masa o hernia abdominal, que informaba de un adelgazamiento de la pared abdominal sin evidencia de hernia. El estudio electroneuromiográfico no mostró alteraciones. Dada la relación temporal entre la aparición de la erupción y la protrusión, se orientó el caso como pseudohernia abdominal por HZ. Tras 8 meses el paciente mostró una recuperación clínica completa (fig. 2).
Entre las complicaciones neurológicas del HZ destacan las alteraciones sensitivas, pero también se pueden afectar los nervios motores, provocando parálisis de la musculatura facial, las extremidades, el diafragma o la musculatura abdominal, e incluso puede haber afectación visceral1.
La pseudohernia abdominal es una protrusión limitada a la pared abdominal sin un defecto real. El primer caso de parálisis de la musculatura abdominal por HZ fue descrito en 1886 por Broadbent2. A pesar de la alta incidencia de HZ, solo se observa en el 0-2%3 de los casos. Se manifiesta en forma de distensión abdominal con abombamiento unilateral en el lado afecto. El dermatoma T11 es el más afectado, seguido de T12 y T104. Los síntomas pueden aparecer de 2 a 6 semanas antes de la erupción cutánea, aunque normalmente se desarrollan unas 2 semanas después3. Se ha descrito predominantemente en pacientes ancianos, personas con neoplasias hematológicas o inmunocomprometidos5.
El mecanismo exacto no es del todo bien conocido, pero se cree que es debido a la infección viral a nivel de la asta anterior de la médula espinal a consecuencia de la diseminación neural del virus de la varicela zóster desde los ganglios de las raíces dorsales6. Un estudio anatomopatológico3,7 demostró lesiones ganglionares combinadas con la degeneración de las raíces sensoriales y motoras junto con una neuritis grave, que explicarían los hallazgos electrofisiológicos característicos de la enfermedad.
El diagnóstico es fundamentalmente clínico mediante la correlación temporal del HZ con la aparición de la distensión abdominal. La exploración física puede mostrar disminución o ausencia segmentaria de los reflejos5. El estudio electroneuromiográfico es útil para confirmar el diagnóstico, aunque solo está afectado en el 35%3,8 de los casos. La tomografía computarizada abdominal muestra una pared abdominal adelgazada y descarta la presencia de masa o hernia abdominal. La resonancia magnética nuclear con gadolinio-DTPA puede ayudar a definir la extensión de la inflamación y excluir la compresión de las raíces nerviosas espinales9.
El diagnóstico diferencial debe incluir enfermedades que cursan con alteraciones de la inervación de la musculatura de la pared abdominal y pueden causar una pseudohernia, como las hernias lumbares, la polirradiculoneuropatía, la neuropatía diabética o la siringomielia.
El tratamiento es el habitual del HZ, con fármacos antivirales y analgesia si se precisa. Además, se han utilizado pautas cortas de corticosteroides8 por sus efectos antiinflamatorios, así como preparados vitamínicos múltiples3,7, que ayudarían a restaurar las fibras nerviosas dañadas. No obstante, no existen evidencias de su eficacia.
Habitualmente, el pronóstico de la debilidad motora es bueno, con una recuperación completa o casi completa de entre el 55 y el 75%10 de los casos en un plazo de 2 a 18 meses3. La complicación más frecuente de la pseudohernia es el estreñimiento4, aunque se han descrito otras complicaciones, como el íleo paralítico o alteraciones miccionales1, en el 19,4%4 de los pacientes.
En conclusión, la pseudohernia abdominal es una complicación infrecuente del HZ que suele tener un buen pronóstico. Aunque el diagnóstico de sospecha es clínico, sería recomendable realizar una prueba de imagen incruenta para descartar una hernia verdadera. Es importante conocer esta complicación para evitar procedimientos diagnósticos invasivos y terapias innecesarias.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.