La pandemia por SARS-CoV-2 ha causado un gran impacto desde el punto de vista sanitario, económico y social. La semiología dermatológica se ha demostrado heterogénea y compleja. En la actualidad se han definido cinco grupos principales de manifestaciones cutáneas asociadas a la COVID-19: lesiones acrales, exantemas vesiculares, erupciones urticariales, exantemas maculopapulares y lesiones livedoides/necróticas. Sin embargo, es probable que esta clasificación se modifique en el futuro. La clínica cutánea es probablemente el reflejo de distintas vías patogénicas con implicación variable de la infección vírica, del proceso inflamatorio, de las complicaciones vasculares o sistémicas de la enfermedad o incluso de los tratamientos administrados. El conocimiento de las manifestaciones cutáneas puede permitir un diagnóstico precoz o incluso servir como marcador pronóstico.
The coronavirus 2019 (COVID-19) pandemic, caused by severe acute respiratory syndrome coronavirus2 (SARS-CoV-2), has had enormous health, economic, and social consequences. The clinical spectrum of cutaneous manifestations observed in patients with COVID-19 is both heterogeneous and complex. To date, reports have identified 5main categories: acral lesions, vesicular rashes, urticarial rashes, maculopapular rashes, and livedoid and necrotic lesions. However, these will probably be modified as new information comes to light. Cutaneous manifestations associated with COVID-19 probably reflect the activation of pathogenic pathways by the virus or a response to inflammatory processes, vascular or systemic complications, or even treatments. Familiarity with the cutaneous manifestations of COVID-19 may enable early diagnosis or help guide prognosis.
En diciembre de 2019 se describieron casos de neumonía de causa desconocida en Wuhan (China), que más tarde fue identificada como secundaria al nuevo patógeno, el Severe Acute Respiratory Syndrome CoronaVirus2 (SARS-CoV-2), aislado de muestras del tracto respiratorio inferior de los pacientes afectados1.
Esta es la tercera ocasión, en las últimas décadas, en la que se evidencia que un coronavirus endémico de especies animales pasa al ser humano1. Previamente se habían identificado los coronavirus endémicos humanos (HCoVs) alfa (HCoV-229E y HCoV-NL63) y beta (HCoV-JHKU1, HCoV-OC43). En 2002 se originó un brote en China por un coronavirus que provocó el síndrome respiratorio agudo grave (Severe Acute Respiratory Syndrome [SARS]) y que se denominó SARS-CoV, con una mortalidad de alrededor del 10%. En 2012 se identificó el síndrome respiratorio por coronavirus de Oriente Medio (MERS-CoV) en Arabia Saudí, con una letalidad del 35%. A este grupo se añade el nuevo SARS-CoV-2, y la enfermedad asociada a su infección, denominada Coronavirus Disease-19 [COVID-19]; se evitan así calificaciones geográficas), se ha diseminado de forma no controlada, llegando a ser declarada como pandemia por la Organización Mundial de la Salud (OMS) en marzo de 2020.
Las manifestaciones más frecuentes de la infección por SARS-CoV-2 incluyen fiebre, tos seca y disnea; de forma menos habitual pueden aparecer odinofagia, síntomas gastrointestinales y anosmia o ageusia. En un porcentaje elevado de pacientes se desarrolla neumonía, a menudo bilateral, que puede originar insuficiencia respiratoria y necesidad de soporte respiratorio en más del 6% de los casos2. Alrededor del 30% precisarán ingreso hospitalario, y del 5 al 10%, ingreso en unidades de cuidados intensivos (UCI). La letalidad varía ampliamente, desde alrededor del 2% hasta algo más del 10% en algunos países3, y parece ser superior en personas de mayor edad, con comorbilidades y con un marcado compromiso respiratorio.
La infección puede cursar también sin síntomas o con síntomas muy leves, y los pacientes con estas formas actuarían probablemente como potentes transmisores y favorecedores de la extensión del brote.
PatogeniaDesde el punto de vista patogénico, la respuesta inmune desencadenada frente a la infección por SARS-CoV-2 puede resultar en efectos deletéreos, como la disfunción de las células endoteliales y la activación de las vías de la coagulación, que podrían explicar las complicaciones cardiovasculares y trombóticas que afectan a un subgrupo de pacientes4.
La «corona» que presentan estos virus está formada por unas glucoproteínas que protruyen —las espículas (spikes)—, que son las que le permiten establecerse en el hospedador. Esto ocurre a través de su unión a los receptores de la enzima convertidora de angiotensina2 (ACE2), una proteína de membrana expresada en el sistema cardiovascular, los riñones, el sistema gastrointestinal y los pulmones e implicada en la activación del eje renina-angiotensina-aldosterona. La ACE2, en condiciones normales, contrarresta la actividad de la enzima convertidora de la angiotensina (ACE) al reducir la cantidad de angiotensinaII (vasoconstrictor) y aumentar los metabolitos vasodilatadores del sistema renina-angiotensina-aldosterona (RAA). En la infección por SARS-CoV-2, según datos preliminares, la ACE2 parece sufrir una regulación negativa que estaría implicada en el desarrollo de lesión pulmonar aguda5. El contacto de estas dos proteínas (espículas y ACE2) permite el anclaje a través de la enzima transmembrane protease, serine 2 (TMPRSS2), que activa una serie de eventos moleculares que permiten la entrada del virus a las células. La diana principal es el aparato respiratorio, y particularmente el alvéolo, donde se produce la unión a los receptores ACE2 de los neumocitos. Las células epiteliales alveolares y macrófagos liberan citocinas proinflamatorias que atraen a neutrófilos y macrófagos que, de forma controlada, formarían parte de la protección inmunitaria; sin embargo, en algunos pacientes la respuesta inmune es patogénica o está desregulada, con una liberación exagerada de IL-1β, IL-6 e IFN-γ, apoptosis de células epiteliales y endoteliales, y aumento de la permeabilidad vascular, que pueden conducir al desarrollo de un SARS, en el que se han observado la obliteración de los alvéolos, la formación de membranas hialinas típicas y la hiperplasia de los neumocitos tipoII. Esta inflamación exagerada se ha denominado «tormenta de citocinas» o «síndrome de liberación de citocinas». En la analítica se observa a menudo linfopenia, con elevación de parámetros inflamatorios (PCR, ferritina, dímero-D, IL-6, procalcitonina)2.
Además, el patrón de daño tisular observado en muestras pulmonares y algunas cutáneas en la COVID-19 grave sugiere un daño microvascular oclusivo mediado por la activación del complemento, tanto de la vía alternativa como de la asociada a lectina. Se ha encontrado daño capilar con depósitos extensos del complejo de ataque a la membrana C5b-9, C4d y mannose-binding lectine-associated serine protease2 (MASP2) en los pulmones, así como un patrón similar de enfermedad trombótica microvascular mediada por complemento en la piel de pacientes con lesiones de livedo racemosa y púrpura retiforme, donde se ha comprobado el depósito de C5b-9 y C4d. La activación de estos mecanismos y la interferencia de la función de la ACE2 en los tejidos diana por la acción del virus condiciona un aumento de la angiotensinaII, asociado a mayor inflamación y estrés oxidativo. La liberación de especies reactivas del oxígeno y la interferencia con la actividad antioxidante puede incrementar la activación del complemento6.
Manifestaciones cutáneasEn artículos procedentes del inicio de la pandemia en China se consideraron las manifestaciones cutáneas como un signo menor e inespecífico, describiéndose la presencia de erupciones en el 0,2% de los pacientes7. Sin embargo, esta circunstancia estuvo presumiblemente condicionada por la ausencia de dermatólogos en el cuidado de los pacientes afectados por COVID-19 en sus momentos iniciales. Recalcati8, que sí lo era, observó manifestaciones cutáneas en el 20,4% de un grupo de 88 pacientes con COVID-19, algunas presentes desde el inicio y otras aparecidas a lo largo o después de la hospitalización. Hedou et al.9, en una respuesta al artículo previo, encontraron lesiones cutáneas atribuibles a la COVID-19 en el 4,9% de pacientes con PCR positiva en una serie de 103 pacientes. Sin embargo, la incidencia real de manifestaciones cutáneas en la infección por SARS-CoV-2 es desconocida, teniendo en cuenta el porcentaje de casos asintomáticos o paucisintomáticos en los que la presunción diagnóstica se realiza a través de una llamada telefónica del paciente al médico de atención primaria, sin que ni siquiera se produzca visita presencial —y, por lo tanto, inspección cutánea— en ausencia de signos o síntomas de gravedad (tabla 1).
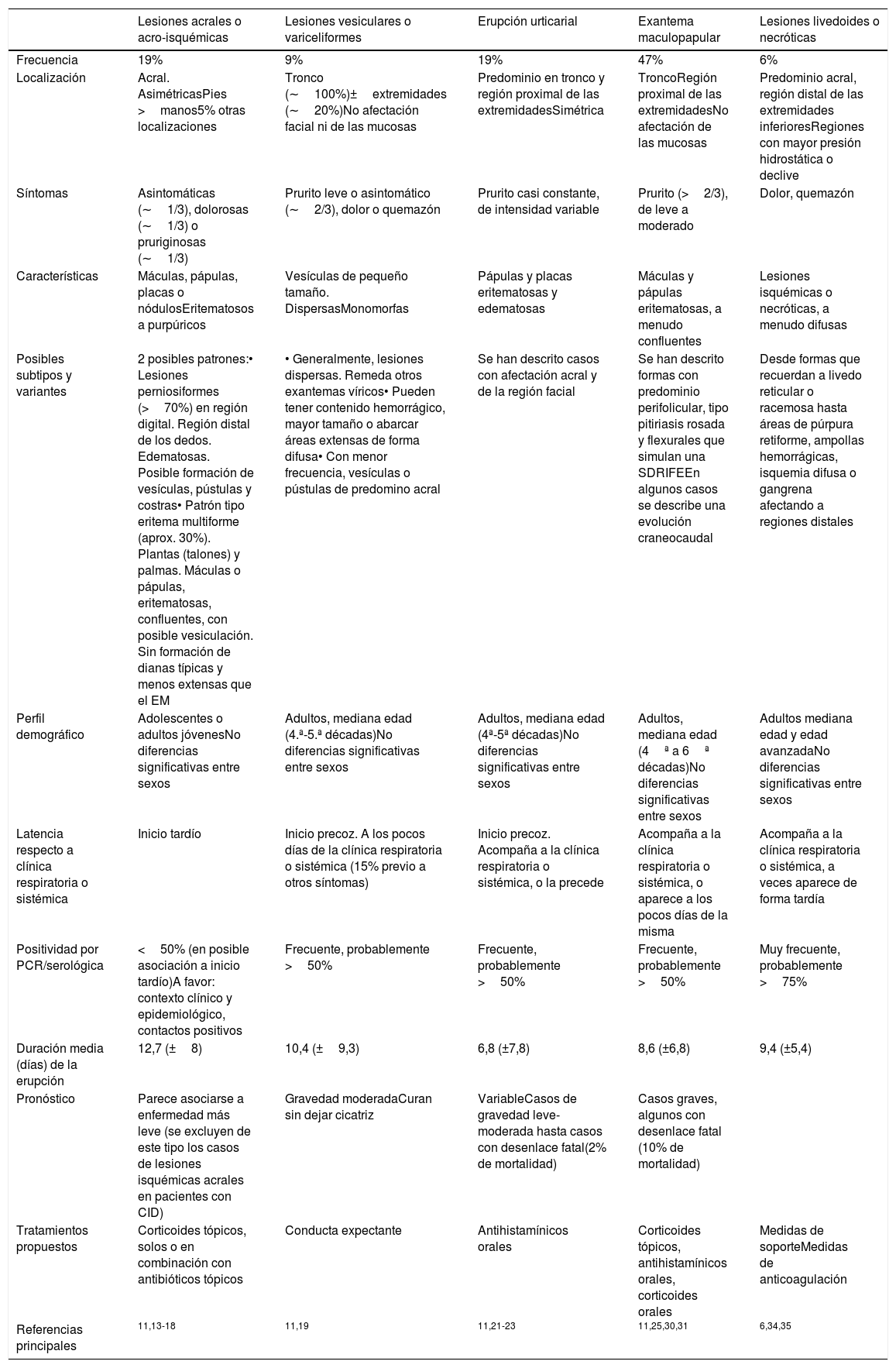
Características de las manifestaciones cutáneas descritas en asociación a la infección por SARS-Cov-2
| Lesiones acrales o acro-isquémicas | Lesiones vesiculares o variceliformes | Erupción urticarial | Exantema maculopapular | Lesiones livedoides o necróticas | |
|---|---|---|---|---|---|
| Frecuencia | 19% | 9% | 19% | 47% | 6% |
| Localización | Acral. AsimétricasPies >manos5% otras localizaciones | Tronco (∼100%)±extremidades (∼20%)No afectación facial ni de las mucosas | Predominio en tronco y región proximal de las extremidadesSimétrica | TroncoRegión proximal de las extremidadesNo afectación de las mucosas | Predominio acral, región distal de las extremidades inferioresRegiones con mayor presión hidrostática o declive |
| Síntomas | Asintomáticas (∼1/3), dolorosas (∼1/3) o pruriginosas (∼1/3) | Prurito leve o asintomático (∼2/3), dolor o quemazón | Prurito casi constante, de intensidad variable | Prurito (>2/3), de leve a moderado | Dolor, quemazón |
| Características | Máculas, pápulas, placas o nódulosEritematosos a purpúricos | Vesículas de pequeño tamaño. DispersasMonomorfas | Pápulas y placas eritematosas y edematosas | Máculas y pápulas eritematosas, a menudo confluentes | Lesiones isquémicas o necróticas, a menudo difusas |
| Posibles subtipos y variantes | 2 posibles patrones:• Lesiones perniosiformes (>70%) en región digital. Región distal de los dedos. Edematosas. Posible formación de vesículas, pústulas y costras• Patrón tipo eritema multiforme (aprox. 30%). Plantas (talones) y palmas. Máculas o pápulas, eritematosas, confluentes, con posible vesiculación. Sin formación de dianas típicas y menos extensas que el EM | • Generalmente, lesiones dispersas. Remeda otros exantemas víricos• Pueden tener contenido hemorrágico, mayor tamaño o abarcar áreas extensas de forma difusa• Con menor frecuencia, vesículas o pústulas de predomino acral | Se han descrito casos con afectación acral y de la región facial | Se han descrito formas con predominio perifolicular, tipo pitiriasis rosada y flexurales que simulan una SDRIFEEn algunos casos se describe una evolución craneocaudal | Desde formas que recuerdan a livedo reticular o racemosa hasta áreas de púrpura retiforme, ampollas hemorrágicas, isquemia difusa o gangrena afectando a regiones distales |
| Perfil demográfico | Adolescentes o adultos jóvenesNo diferencias significativas entre sexos | Adultos, mediana edad (4.ª-5.ª décadas)No diferencias significativas entre sexos | Adultos, mediana edad (4ª-5ª décadas)No diferencias significativas entre sexos | Adultos, mediana edad (4ª a 6ª décadas)No diferencias significativas entre sexos | Adultos mediana edad y edad avanzadaNo diferencias significativas entre sexos |
| Latencia respecto a clínica respiratoria o sistémica | Inicio tardío | Inicio precoz. A los pocos días de la clínica respiratoria o sistémica (15% previo a otros síntomas) | Inicio precoz. Acompaña a la clínica respiratoria o sistémica, o la precede | Acompaña a la clínica respiratoria o sistémica, o aparece a los pocos días de la misma | Acompaña a la clínica respiratoria o sistémica, a veces aparece de forma tardía |
| Positividad por PCR/serológica | <50% (en posible asociación a inicio tardío)A favor: contexto clínico y epidemiológico, contactos positivos | Frecuente, probablemente >50% | Frecuente, probablemente >50% | Frecuente, probablemente >50% | Muy frecuente, probablemente >75% |
| Duración media (días) de la erupción | 12,7 (±8) | 10,4 (±9,3) | 6,8 (±7,8) | 8,6 (±6,8) | 9,4 (±5,4) |
| Pronóstico | Parece asociarse a enfermedad más leve (se excluyen de este tipo los casos de lesiones isquémicas acrales en pacientes con CID) | Gravedad moderadaCuran sin dejar cicatriz | VariableCasos de gravedad leve-moderada hasta casos con desenlace fatal(2% de mortalidad) | Casos graves, algunos con desenlace fatal (10% de mortalidad) | |
| Tratamientos propuestos | Corticoides tópicos, solos o en combinación con antibióticos tópicos | Conducta expectante | Antihistamínicos orales | Corticoides tópicos, antihistamínicos orales, corticoides orales | Medidas de soporteMedidas de anticoagulación |
| Referencias principales | 11,13-18 | 11,19 | 11,21-23 | 11,25,30,31 | 6,34,35 |
Fernández-Nieto et al.10 describieron las dificultades que para los dermatólogos representa la toma de muestras e incluso de imágenes iconográficas en el contexto de una pandemia que requiere rigurosas medidas de aislamiento, lo que representa una barrera para el desarrollo de estudios epidemiológicos fiables. Para la ejecución de estos procedimientos plantean el uso de bolsas transparentes tanto para transportar los equipos fotográficos como los utillajes indispensables para llevar a cabo las biopsias. La pandemia por COVID-19 ha introducido, de hecho, un escenario totalmente nuevo para los dermatólogos, que podría mantenerse en el tiempo en función de la evolución de la infección.
El reciente artículo de Galván et al.11, apoyado desde la Academia Española de Dermatología (AEDV), muestra la semiología cutánea asociada a la infección por COVID-19 como heterogénea y compleja. Los autores describen, en un grupo de 375 pacientes recogidos de forma prospectiva en numerosos hospitales españoles durante dos semanas del pico de la pandemia, 5 patrones clínicos principales relacionados con la COVID-19: lesiones acrales de eritema con vesículas o pústulas (pseudoperniosis) (19%), lesiones vesiculosas (9%), urticariales (19%), maculopapulares (47%) y livedo y necrosis (6%).
En los siguientes párrafos se desarrollan las características clínicas y las implicaciones diagnósticas y pronósticas más relevantes en el contexto de la infección por SARS-CoV-2.
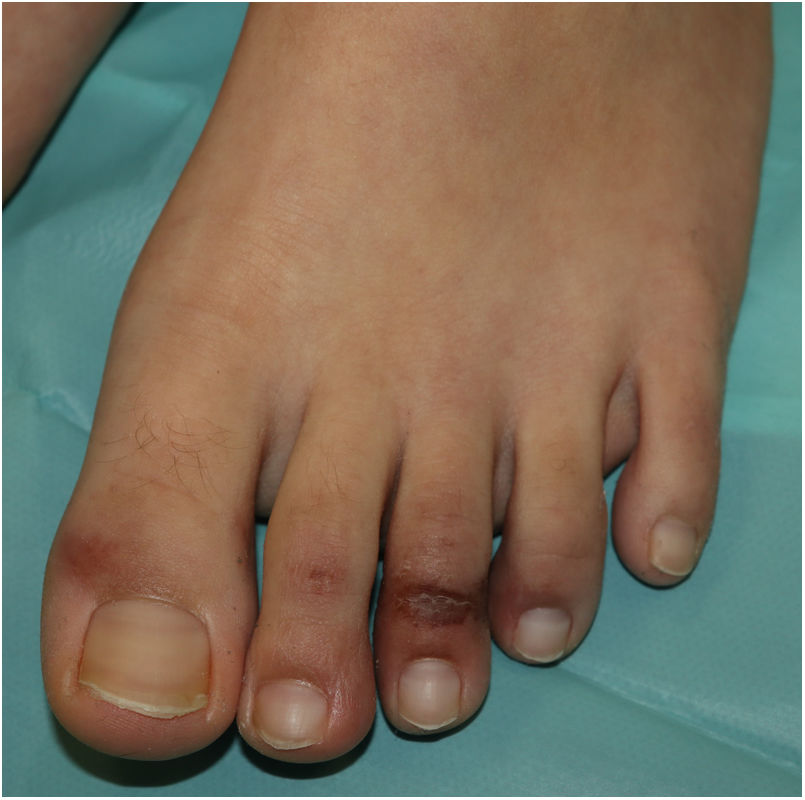
Lesiones acrales o acro-isquémicasLas lesiones perniosiformes acrales —descritas por Galván et al.11 como lesiones acrales, eritematosas y edematosas, con formación de vesículas y pústulas— son probablemente las más características asociadas a la pandemia por SARS-CoV-2. La descripción y la comunicación de estas lesiones se llevó a cabo de forma inicial fuera de los circuitos académicos, de modo informal en redes sociales médicas o dermatológicas, a partir de imágenes procedentes de familiares, conocidos y colegas compartidas a través de las redes sociales. El primer caso publicado al respecto describía a un adolescente de 13años que desarrolló lesiones purpúricas en los pies que precedieron el desarrollo de sintomatología sistémica —fiebre, dolor muscular, cefalea— en el contexto de una familia en la que se presentaron casos sugestivos de COVID-19 en el momento de la eclosión de la pandemia en Italia12. Sin embargo, no se llegaron a realizar estudios microbiológicos específicos. Los autores refieren en su manuscrito, en ese momento, la existencia de una «epidemia» de lesiones similares en niños con sospecha de COVID-19 en Italia. En la serie de Galván et al.11 las lesiones perniosiformes fueron las segundas manifestaciones cutáneas en frecuencia (19%), desarrolladas en pacientes jóvenes y habitualmente tardías en el curso de la enfermedad, evolucionando durante un periodo de 12,7días, en general en el contexto de enfermedad leve o poco sintomática y referidas como dolorosas (32%) o pruriginosas (30%).
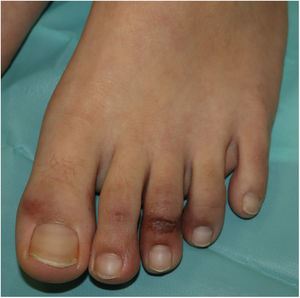
Desde un punto de vista clínico, las lesiones perniosiformes consisten en máculas, pápulas o placas, a menudo milimétricas, habitualmente con una clara delimitación en la zona metatarsofalángica, aunque pueden implicar la totalidad del dedo (fig. 1). Es frecuente que se impliquen solo algunos de los dedos, mientras que otros aparecen totalmente indemnes, y en ocasiones se acompañan de lesiones en la región palmar y plantar. Afectan principalmente a los pies y, con menor frecuencia, a las manos. Inicialmente purpúricas o azuladas, pueden llegar a ser ampollares o presentar costras en su evolución; en algunos casos pueden recordar a un eritema multiforme13 o una vasculitis; de hecho, algunos autores reconocen un subgrupo tipo eritema multiforme13-15, con lesiones dianiformes o dianas atípicas, que pueden asociar lesiones en áreas de extensión, como los codos. En los casos con estudio histológico se describe un infiltrado linfocitario en la dermis superficial y profunda, de predominio perivascular, asociado ocasionalmente a edema y signos de activación endotelial14. Puede haber necrosis de queratinocitos y refuerzo periecrino15.
Alramthan y Aldaraji16, en el contexto de 2 casos clínicos en adultos jóvenes, plantean la hipótesis —no confirmada con histología en sus propios casos— de que la formación de trombos hialinos en los vasos de pequeño calibre de distintos órganos que se observa en las necropsias de los pacientes podría explicar las características perniosiformes de las lesiones.
En <50% de los casos en los que se realizaron pruebas microbiológicas o serológicas (PCR específica y una prueba rápida para anticuerpos IgM/IgG) los resultados fueron positivos. También han estado ausentes, en general, las alteraciones analíticas o la elevación de los parámetros de inflamación —como dímero-D, proteína C reactiva (PCR) o lactato deshidrogenasa (LDH)—, indicativas de mal pronóstico para esta enfermedad, cuando se buscaron. En este contexto, la mayor evidencia de su asociación con la infección vírica fue su desarrollo en el ámbito de la pandemia (y en un contexto distinto al de la perniosis, en meses más cálidos a lo esperable en aquella) y los antecedentes de un ámbito familiar o personal compatibles. Los autores relacionan esta negatividad con el desarrollo tardío de este tipo de lesiones en el contexto de la enfermedad, la baja sensibilidad de los test empleados —que ha condicionado en ocasiones la retirada de lotes de forma masiva— o la rápida desaparición de los anticuerpos11,15.
Docampo-Simón et al.17, en el primer trabajo prospectivo en referencia a esta manifestación cutánea, encontraron positividad en el estudio por PCR en un único caso de 38 testados. Además de razones de causa técnica antes aludidas —tiempo desde la infección, falsos negativos—, los autores plantean la posibilidad de que, simplemente, esta manifestación no tenga que ver con la COVID-19. Como posibles explicaciones proponen un origen traumático durante el confinamiento o incluso una expansión concomitante de otros virus, como el parvovirus B19. Esta posible relación con el periodo de cuarentena —y no necesariamente con la COVID-19— es también sugerido en una serie reciente con resultados similares18.
Durante el cénit de las semanas de pandemia hemos visitado pacientes con estas características casi a diario en nuestras consultas. Tanto desde el punto de vista clínico como epidemiológico, las características son superponibles a las descritas previamente. La mayor parte de nuestros pacientes fueron jóvenes, asintomáticos o con síntomas leves, y ni uno solo de ellos presentó una complicación grave asociada a COVID-19.
Lesiones vesiculares o variceliformesEn 8 centros italianos se recogieron datos clínicos de pacientes con COVID-19, con confirmación microbiológica por PCR-RT a partir de frotis nasofaríngeo y sin historia de medicaciones previas que habían desarrollado lesiones descritas como variceliformes. En total, el estudio incluye 22 pacientes, la mayoría varones, con una media de edad de 60años. El tiempo de latencia entre el inicio de los síntomas de la COVID-19 y el desarrollo de la clínica cutánea fue relativamente corto, de 3días (de 2 a 12). La mayoría presentó un cuadro clínico completo de la COVID-19, con manifestaciones generales y respiratorias19.
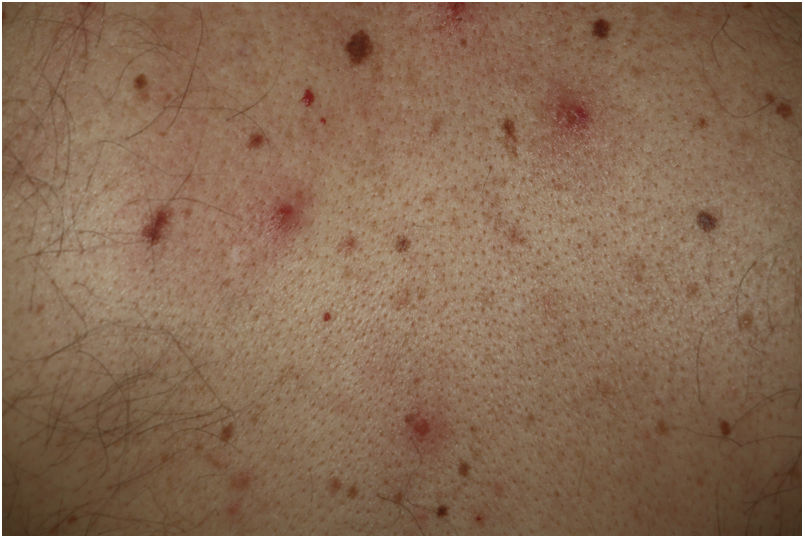
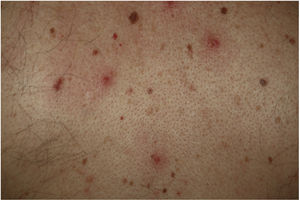
Las lesiones vesiculares, habitualmente monoformas, aparecen de forma precoz y en ocasiones (15%) preceden a otros síntomas11, aunque en la mayoría de casos —hasta el 79,2% en una serie de 24 pacientes de Fernandez-Nieto et al.— suceden al inicio del resto de sintomatología20. La afectación del tronco es casi constante y en el 20% lo hacen también las extremidades (fig. 2). De forma excepcional se ha descrito la afectación facial y mucosa. Las lesiones cutáneas son escasamente sintomáticas, en forma de prurito —generalmente leve—, y en menor frecuencia de dolor o sensación de quemazón11,19. Aunque las lesiones pueden ser dispersas, es más frecuente el patrón extenso diseminado —el 75% en la serie de Fernandez-Nieto et al.—. En algunos pacientes pueden afectar a las extremidades inferiores, presentar un contenido hemorrágico o ser de gran tamaño y distribución difusa. La duración media de la clínica cutánea es de 10,4días (±9,3)11. En los casos en que se obtuvo una biopsia, los hallazgos se describen como compatibles con infección vírica, mostrando alteraciones vacuolares, alteración de la maduración de los queratinocitos, así como queratinocitos de mayor tamaño, multinucleados, y disqueratosis19. No se dispone de casos con demostración de SARS-CoV-2 por PCR en biopsia de piel lesional.
Erupción urticarialHenry et al.21 describieron el caso de una paciente que desarrolló una erupción urticarial, acompañada de odinofagia y artralgias, previo al desarrollo de un cuadro completo de infección por COVID-19. Van Damme et al.22 aportaron otros 2 casos de erupción urticarial como primera manifestación clínica de la infección por COVID-19 —aunque solo se confirmó por estudio microbiológico en uno de ellos—, y en ambos la clínica cutánea precedió a un cuadro de pirexia. Uno de los pacientes desarrolló un cuadro respiratorio grave que condicionó su fallecimiento.
La erupción urticarial representa el 19% dentro de las manifestaciones cutáneas en la COVID-19. En general, la clínica cutánea se hace evidente de forma más o menos paralela al resto de los síntomas generales y respiratorios. Predomina en el tronco y es frecuente la afectación facial y de las manos, con una resolución en alrededor de unos 7días11. En uno de los casos descritos el estudio histológico mostró edema de la dermis superior y un infiltrado perivascular de linfocitos, con algunos eosinófilos10. Aunque su aparición podría asociarse a un peor pronóstico en algunos pacientes11, se trata de una erupción inespecífica, y se han descrito casos con un curso favorable o paucisintomático23.
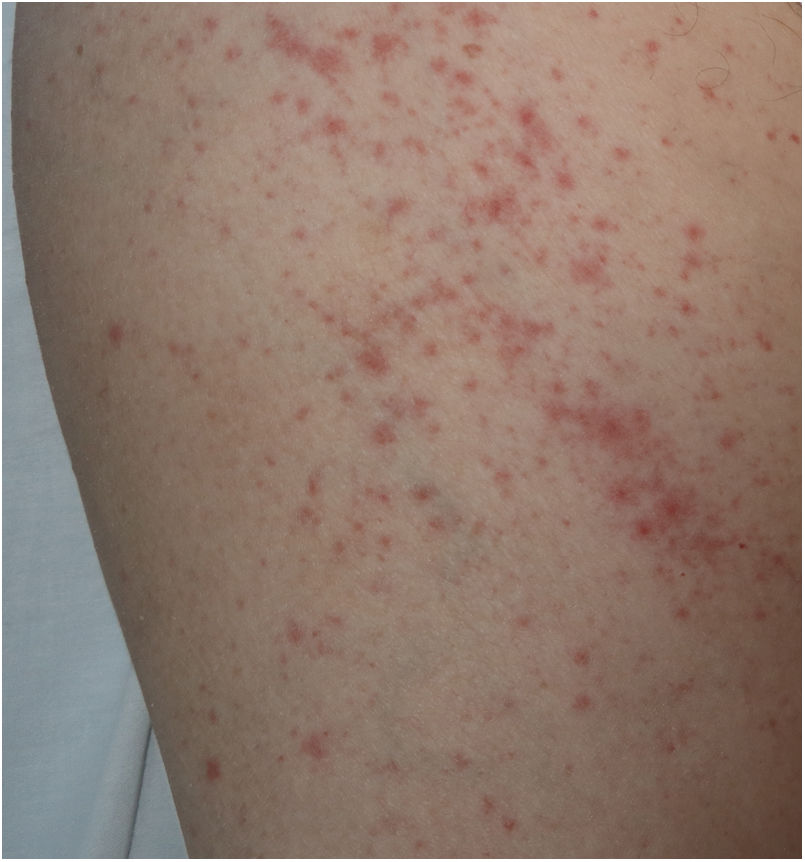
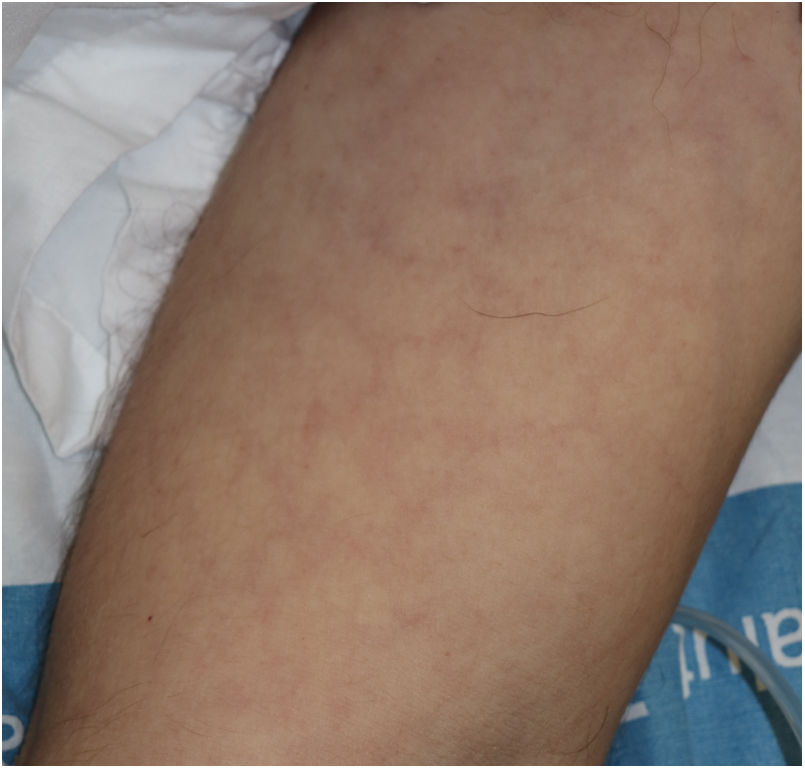
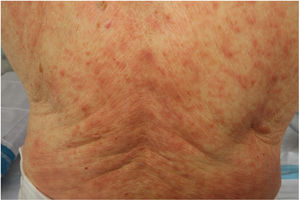
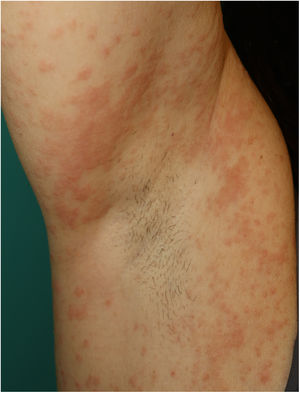
Es probable que haya cierta heterogeneidad en el registro de exantemas descritos como maculopapulares urticariales ya que, en los casos descritos, no se especifica si las lesiones siguen o no un curso evanescente. Se trata de erupciones inespecíficas y en las que resulta más difícil establecer una relación firme con la infección vírica, teniendo en cuenta que los pacientes que las presentaron con frecuencia recibieron tratamientos diversos —antivíricos, antibióticos, hidroxicloroquina, anticoagulantes, tratamientos de soporte— que podrían también relacionarse con reacciones cutáneas (fig. 3). De hecho, en el estudio histológico de algunos casos se observó una dermatitis vacuolar de interfase con queratinocitos necróticos ocasionales, hallazgos más cercanos al patrón de eritema multiforme24.
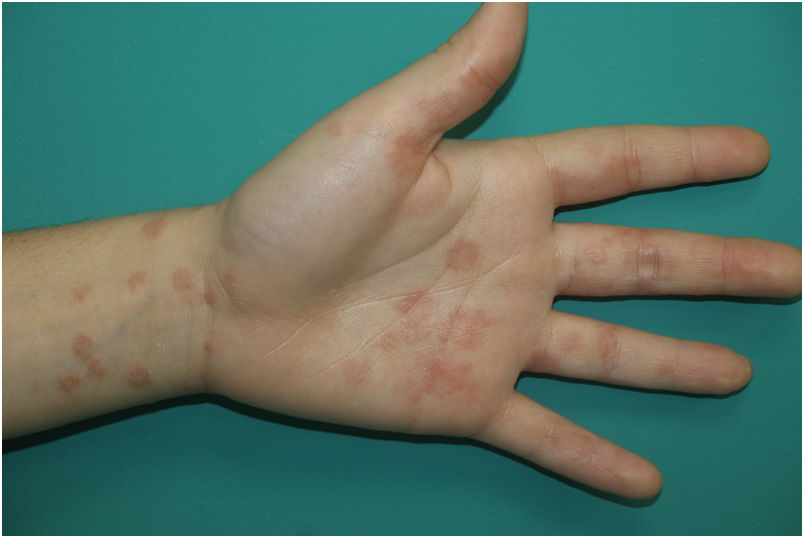
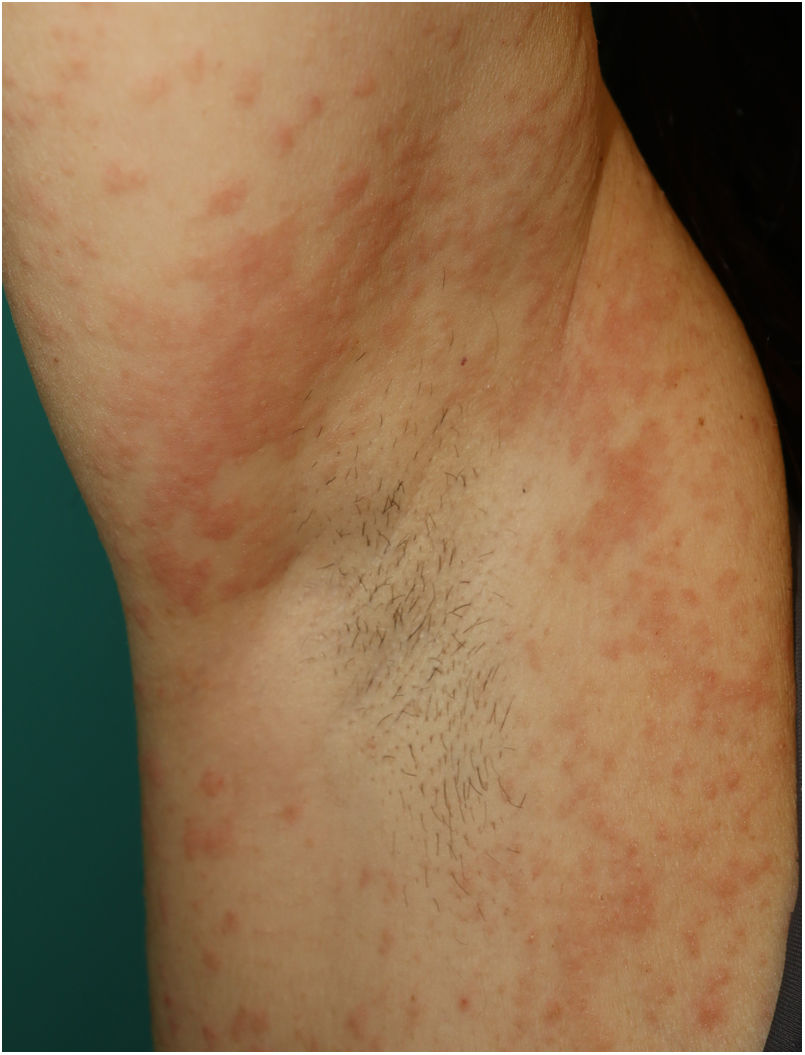
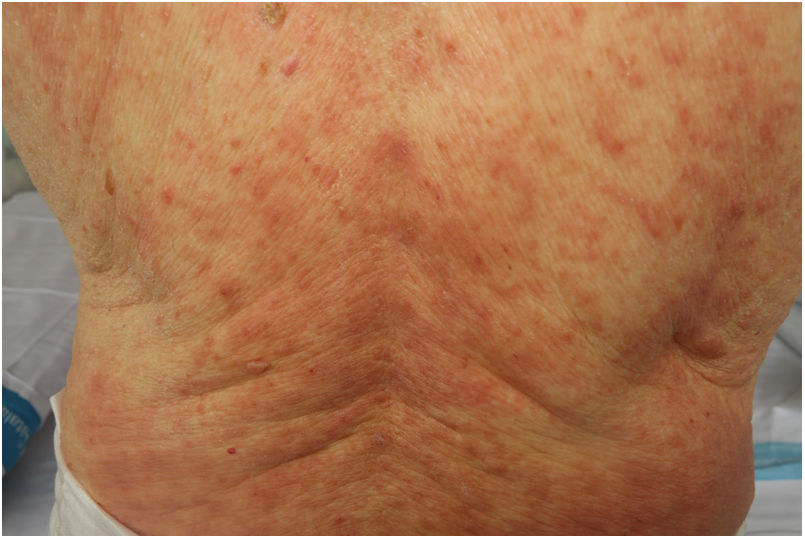
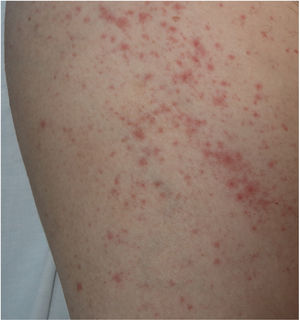
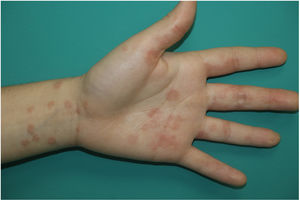
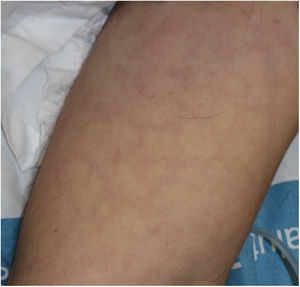
Exantema maculopapularEn este apartado se incluye un grupo heterogéneo de erupciones que, consideradas en conjunto, y dada la dificultad de su subcategorización, representan el 47% de las manifestaciones cutáneas de la COVID-1911. En ocasiones estos exantemas pueden acompañarse de un componente petequial o con máculas o áreas más extensas de aspecto purpúrico. En otros casos las lesiones presentan una distribución marcadamente perifolicular (fig. 4), o con grados variables de descamación, algunas descritas como similares a la pitiriasis rosada25. También se han observado pápulas infiltradas en las extremidades, pseudovesiculares o similares al eritema elevatum diutinum o al eritema multiforme, ocasionalmente pruriginosas26 (fig. 5). Se ha descrito también un desarrollo marcadamente craneocaudal, con afectación de los pliegues y sin afectación de la región palmo-plantar ni de las mucosas27,28.
Jimenez-Cauhe et al.29 describen el caso de una paciente que desarrolló un exantema eritemato-purpúrico milimétrico, coalescente, de distribución flexural, predominantemente periaxilar. Los autores se plantean la dificultad de asociar el cuadro cutáneo con la infección vírica ante su aspecto inespecífico y la concurrencia de fármacos. Otros autores describen la aparición de un exantema que remeda la afectación cutánea típica del exantema intertriginoso y flexural simétrico por fármacos (SDRIFE) en posible asociación a la infección vírica, dada la resolución de la erupción a pesar de la continuación del fármaco30, distribución que también hemos observado en pacientes propios (fig. 6). Desde el punto de vista histológico, en el conjunto de exantemas maculopapulares se han descrito características diversas, como un infiltrado inflamatorio perivascular con discreta exocitosis de linfocitos, una dilatación marcada de los vasos de la dermis superficial y media, así como vasculitis linfocitaria31,32.
Existe escasa información adicional en estos pacientes acerca de su cronología con respecto al resto de la clínica o su valor pronóstico o diagnóstico. En la mayoría de los casos los exantemas maculopapulares aparecen ya sea acompañando o bien a los pocos días del inicio de la clínica respiratoria característica11,28,32,33. Sin embargo, en nuestro centro hemos podido comprobar erupciones más o menos generalizadas, maculopapulares, algunas similares a eritema multiforme, en pacientes jóvenes, con historia de síntomas leves o incluso asintomáticos, aunque con antecedentes epidemiológicos de infección por SARS-CoV-2 y que serían compatibles con las que pueden verse en otras infecciones víricas.
Lesiones livedoides o necróticasSon relativamente infrecuentes —6% de las lesiones cutáneas en la serie de Galván et al.11—. Se trata de lesiones descritas habitualmente en los pacientes de edad avanzada, con comorbilidades previas y con formas graves de infección por COVID-19. Estas lesiones se consideran secundarias a un contexto de micro-oclusión vascular e isquemia acral por deterioro general del paciente y/o por los trastornos en la coagulación atribuidos a la COVID-192,5 (fig. 7)8. Sin embargo, en algunos pacientes se han descrito episodios de livedo reticular parcheada que evolucionaron durante minutos y horas, de naturaleza incierta y curso benigno35.
En el estudio histológico de lesiones purpúricas cutáneas se ha encontrado la presencia de una vasculopatía trombogénica pauciinflamatoria, con depósito de C5b-9 y C4d, con localización de partículas virales, lo que ha permitido proponer la existencia de un síndrome de lesión microvascular catastrófica mediada por la activación del complemento6.
ConclusionesLa pandemia por SARS-CoV-2 ha causado un gran impacto desde el punto de vista sanitario, económico y social, y probablemente condicionará cambios profundos en nuestra generación. Considerada inicialmente como poco relevante, la semiología dermatológica se ha demostrado heterogénea y compleja. Los recientes esfuerzos por caracterizar la afectación cutánea en el contexto de la COVID-19, implementados en un trabajo desarrollado con rapidez y rigor en plena emergencia sanitaria, ha permitido definir cinco grupos principales (lesiones acrales, lesiones vesiculares, erupciones urticariales, exantemas maculopapulares y lesiones livedoides/necróticas)11. Aunque estas manifestaciones se consideran el reflejo de distintas vías patogénicas, con implicación variable de la infección vírica, del proceso inflamatorio y de las complicaciones vasculares o sistémicas de la enfermedad, existe un importante déficit de conocimiento en muchos de sus aspectos. De este modo, no puede descartarse que las lesiones acrales, descritas como características por su coincidencia epidemiológica más que por pruebas microbiológicas en la mayoría de los casos, puedan no tener que ver directamente con la COVID-19. Los exantemas urticariales o maculopapulares extensos, a menudo descritos en pacientes sintomáticos o incluso hospitalizados, pueden tener que ver en muchos casos con fármacos capaces de inducirlos —por ejemplo, hidroxicloroquina o antibióticos— administrados durante la pandemia de la COVID-19 incluso con escasa evidencia de su eficacia. Finalmente, el conjunto heterogéneo de exantemas maculopapulares compatibles con virosis, eritema multiforme o SDRIFE podrían tener que ver con otros agentes etiológicos minimizados durante la pandemia, ya que falta en muchos casos la confirmación microbiológica o serológica de la infección por SARS-CoV-2. En este sentido, en el panorama de las lesiones asociadas a la COVID-19 no es ajena la prioridad en buena parte de la literatura médica internacional, durante el pico de la pandemia, por la rapidez de la información, incluso cuando la descripción, el soporte o el rigor metodológico no fueran los idóneos. El conocimiento de las manifestaciones cutáneas puede permitir no solo profundizar en los aspectos todavía poco conocidos de la COVID-19, sino también permitir un más rápido diagnóstico o incluso servir como marcador pronóstico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los doctores Aram Boada, Isabel Bielsa, María Blanco, Ferran Ballescà, Juli Bassas, Elena del Alcázar, Gonzalo Castillo, Carlos Ferrándiz, María José Fuente, Adrià Plana, Nina Richarz, Verónica Mora, Arantxa Arrieta, Ane Jaka, con los que los autores hemos compartido esfuerzo y conocimiento durante el pico de la pandemia de la COVID-19.