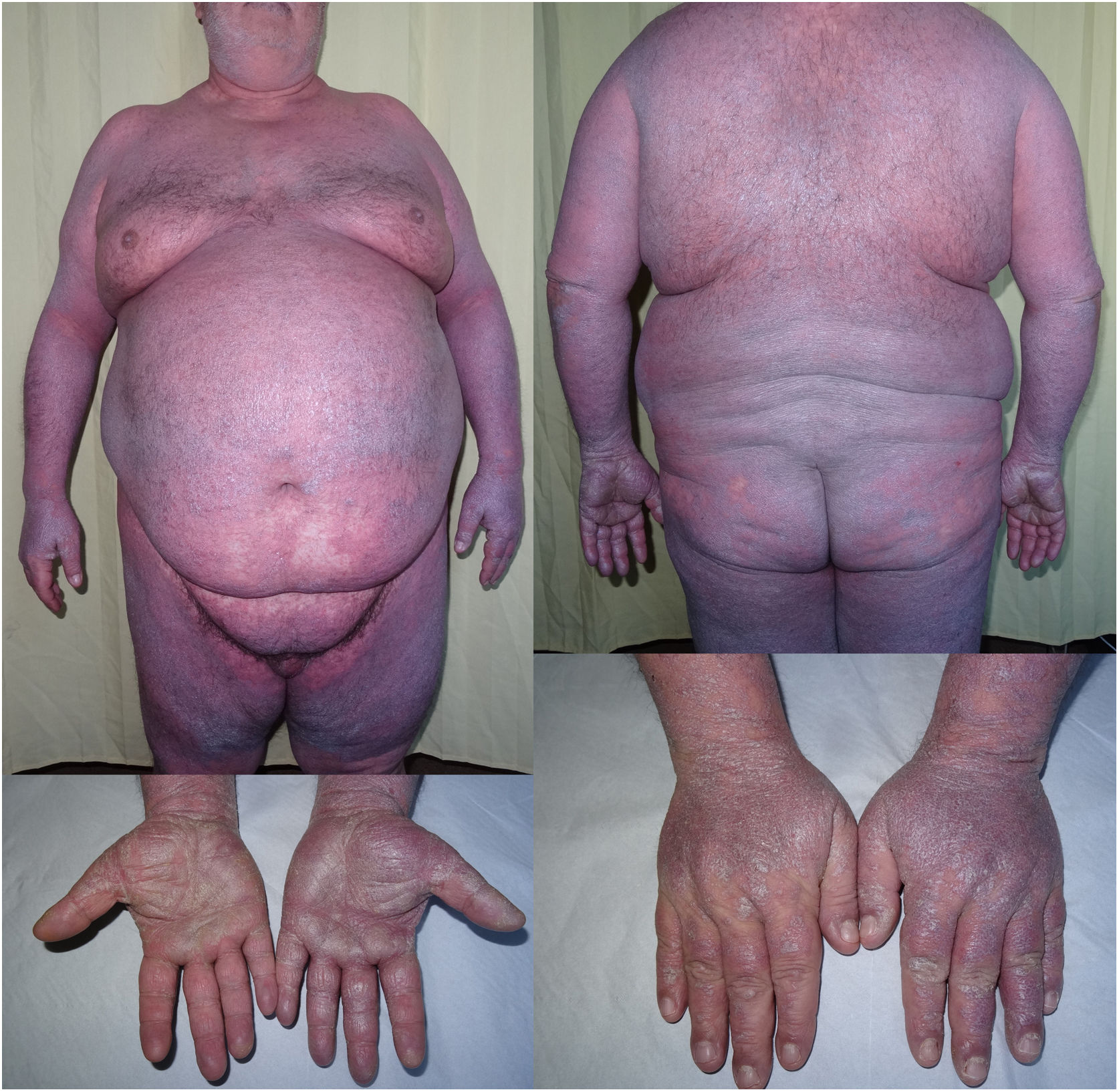
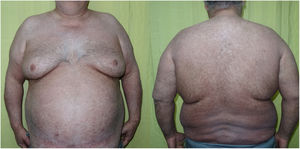
Un hombre de 51 años con antecedentes de obesidad mórbida y tabaquismo, y que no refería un consumo reciente de medicamentos, acudió a Urgencias por una erupción muy pruriginosa que le había aparecido desde hacía 2 meses y que le había ido progresando hasta afectar prácticamente a toda la superficie corporal. En la exploración se apreciaba una eritrodermia constituida por la confluencia de múltiples pápulas eritematovioláceas, algunas con un brillo liquenoide, acompañada de una queratodermia palmoplantar (fig. 1). El área facial estaba respetada y también había algunas zonas de piel indemne en la parte baja del abdomen. Varias uñas de las manos mostraban traquioniquia y onicorrexis. No se encontraron alteraciones ni en la mucosa oral ni en la genital. El estado general era bueno, sin síntomas en otros órganos o sistemas, sin adenopatías palpables ni fiebre. Debido al intenso prurito, el paciente había recibido tratamiento en Atención Primaria con permetrina 5% tópica y metilprednisolona a dosis bajas sin ninguna mejoría. No había otros miembros familiares afectados de prurito.
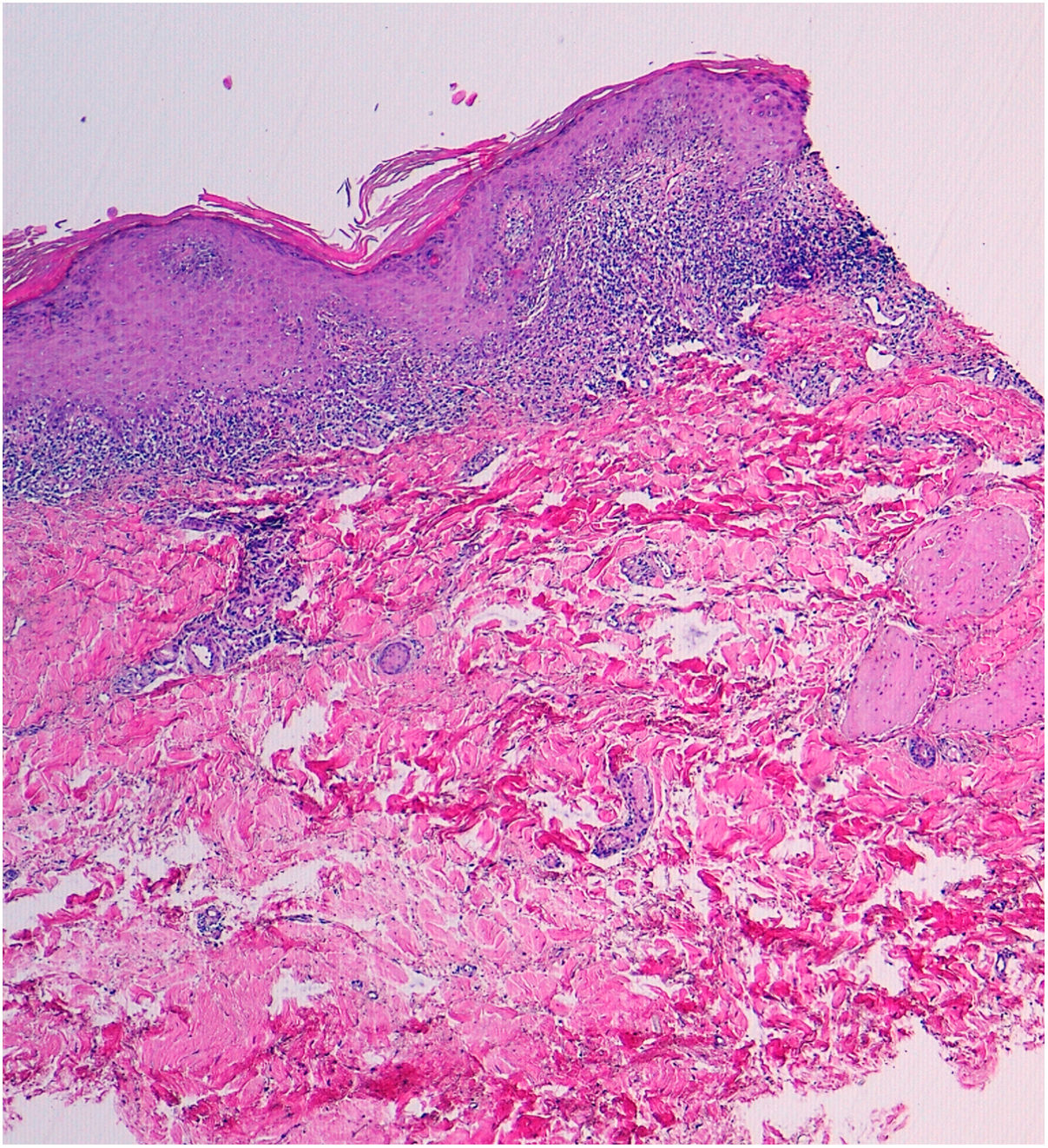
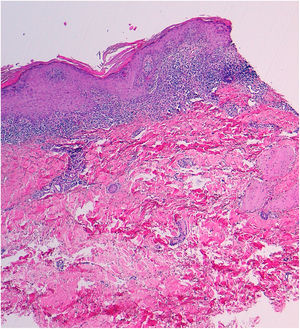
Se realizó una biopsia en sacabocados cuyo estudio histológico mostró una intensa dermatitis de interfase de tipo liquenoide, con un infiltrado compuesto por linfocitos, sin la presencia de eosinófilos ni de células plasmáticas, con cuerpos apoptóticos de Civatte en la capa basal y una ausencia de paraqueratosis (fig. 2). Se solicitó un análisis general (hemograma, bioquímica, función renal, hepática y perfil lipídico) con resultados normales. Las serologías para VHB, VHC, VIH y lúes, así como la determinación de ANA, anti-SSA-Ro y anti-SSB-La, fueron negativas.
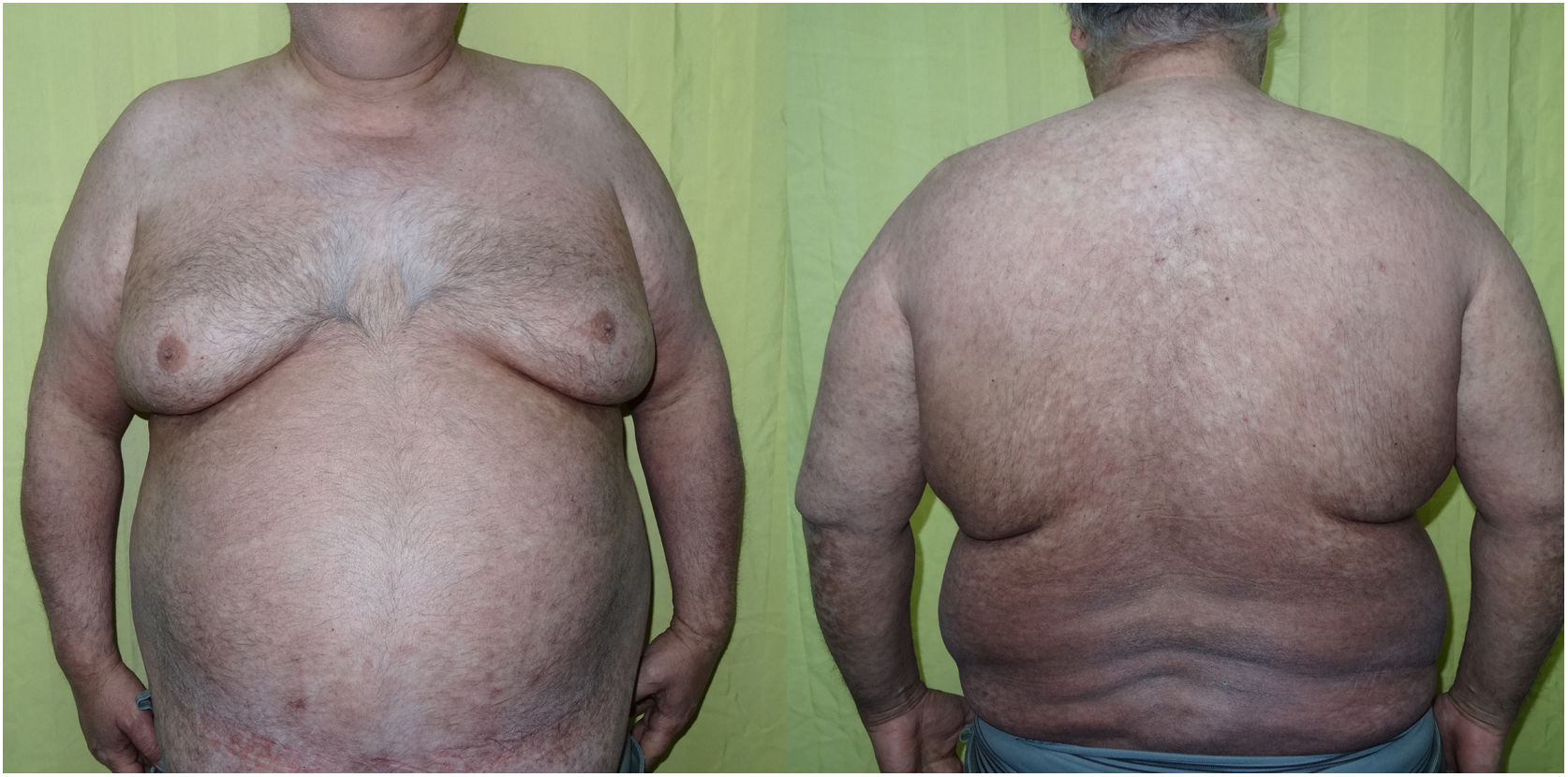
Con los resultados de la analítica general y a la espera del resto de las pruebas complementarias se inició el tratamiento con ciclosporina (400mg cada 24h), ya que no había contraindicación de uso y quedaban cubiertas otras posibles causas de eritrodermia como la dermatitis atópica y la psoriasis. A la semana el paciente ya refería una franca mejoría de las lesiones, con una desaparición completa del prurito. Al mes se apreciaba únicamente una hiperpigmentación residual (fig. 3). Se pudo suspender la medicación y el paciente permaneció sin signos de recidiva tras 6 meses de seguimiento.
Dado que el paciente negaba la ingesta o la aplicación tópica previa de fármacos o una exposición a tóxicos, y en base a los hallazgos clínicos y anatomopatológicos, se efectuó el diagnóstico de liquen plano eritrodérmico, variedad muy poco frecuente tanto de liquen plano como de eritrodermia.
El liquen plano o una reacción farmacológica liquenoide extensa deben tenerse en cuenta en el diagnóstico diferencial de eritrodermia1–3. La presencia de lesiones con un brillo liquenoide en las localizaciones típicas (las muñecas y/o los tobillos) y el color azul-violáceo nos pueden orientar clínicamente a que la eritrodermia se deba a un liquen plano4.
La distinción entre una reacción liquenoide extensa (RLE) por fármacos y un liquen plano eritrodérmico (LPE) puede ser difícil. La RLE es secundaria al empleo de fármacos, por lo que en la anamnesis debe indagarse sobre la ingesta o la aplicación tópica previa de medicamentos u otras sustancias. Este cuadro aparece principalmente en el tronco, no suele afectar a los tobillos y las muñecas (al menos inicialmente) y puede presentar un aspecto eccematoso o psoriasiforme, con un patrón fotosensible o simétrico. En la histología se pueden encontrar eosinófilos y células plasmáticas, mucho menos comunes en casos de LPE, así como paraqueratosis y cuerpos citoides en las capas altas de la epidermis, también raros en el LPE. Las RLE no suelen mostrar estrías de Wickham si se examinan con un dermatoscopio. En contraposición, el LPE suele iniciarse en las áreas típicas, no tiene distribución en áreas fotoexpuestas y suele afectar con una mayor frecuencia a las mucosas. Se han descrito reacciones liquenoides tras el empleo de antiinflamatorios no esteroideos, antihipertensivos (inhibidores de la enzima convertidora de la angiotensina), antifúngicos (ketoconazol), antirretrovirales, antibióticos (tetraciclinas), betabloqueantes (propranolol), antipalúdicos, citostáticos, tuberculostáticos (etambutol), diuréticos (tiazidas), anticomiciales (carbamazepina), sales de oro y litio, metales pesados, hipouricemiantes (alopurinol), hipoglucemiantes (sulfonilureas), inhibidores de tirosín-quinasas, fármacos anti-TNF y otros fármacos (metildopa, peniciliamina, diltiazem, clorpromazina…)5.
En el caso descrito no se identificaron fármacos previos al desarrollo de la erupción. Por otro lado, la respuesta a la ciclosporina fue excelente, sin un rebrote tras su suspensión. De forma esporádica, este fármaco ha sido empleado con éxito en el liquen plano6 y puede considerarse su uso para conseguir un control rápido de los síntomas en caso de que las lesiones sean muy extensas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.