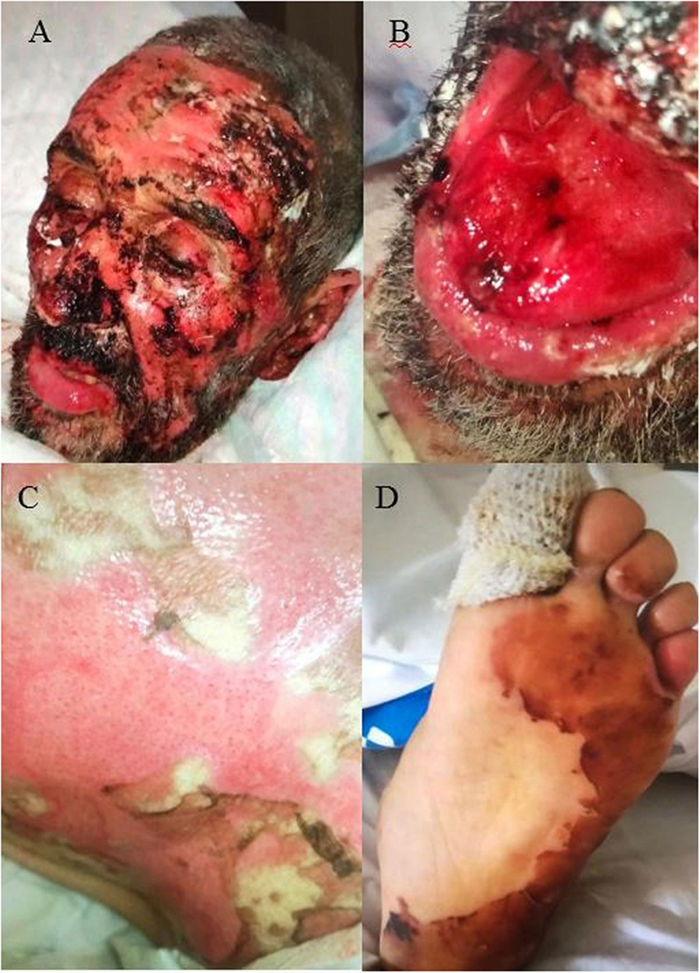
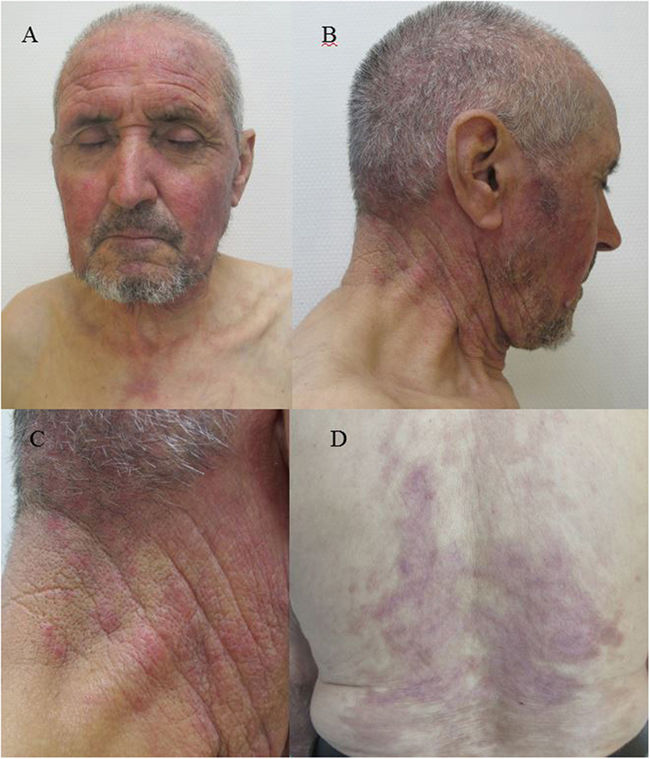
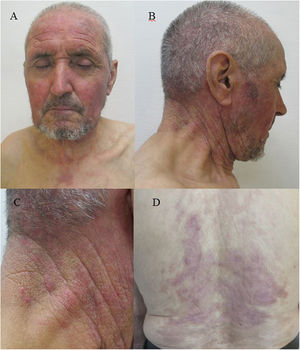
Varón de 78 años sin antecedentes de interés que precisa ingreso por presentar áreas extensas de piel denudada con afectación de más del 40% de la superficie corporal de aproximadamente dos semanas de evolución (fig. 1). No había tomado fármacos en los últimos meses, ni había tenido procesos infecciosos recientes. La erupción se inició en forma de eritema, edema y ampollas flácidas en áreas fotoexpuestas de zona facial, cuello y escote, extendiéndose de forma progresiva a tronco y extremidades con afectación de palmas y plantas. Asociaba inyección conjuntival, queilitis hemorrágica y erosiones en mucosa oral. En la analítica destacaba hemoglobina 7,9 g/dL, velocidad de sedimentación globular 47, proteína C reactiva 8,9 y anticuerpos antinucleares a título 1:2.560 con anticuerpos antinucleosomas positivos. Fue tratado con corticoterapia a altas dosis, micofenolato mofetilo, inmunoglobulinas intravenosas y vancomicina por colonización por Staphylococcus aureus con resolución clínica completa. Tres meses después, aparece eritema violáceo en las zonas fotoexpuestas previamente afectas (fig. 2).
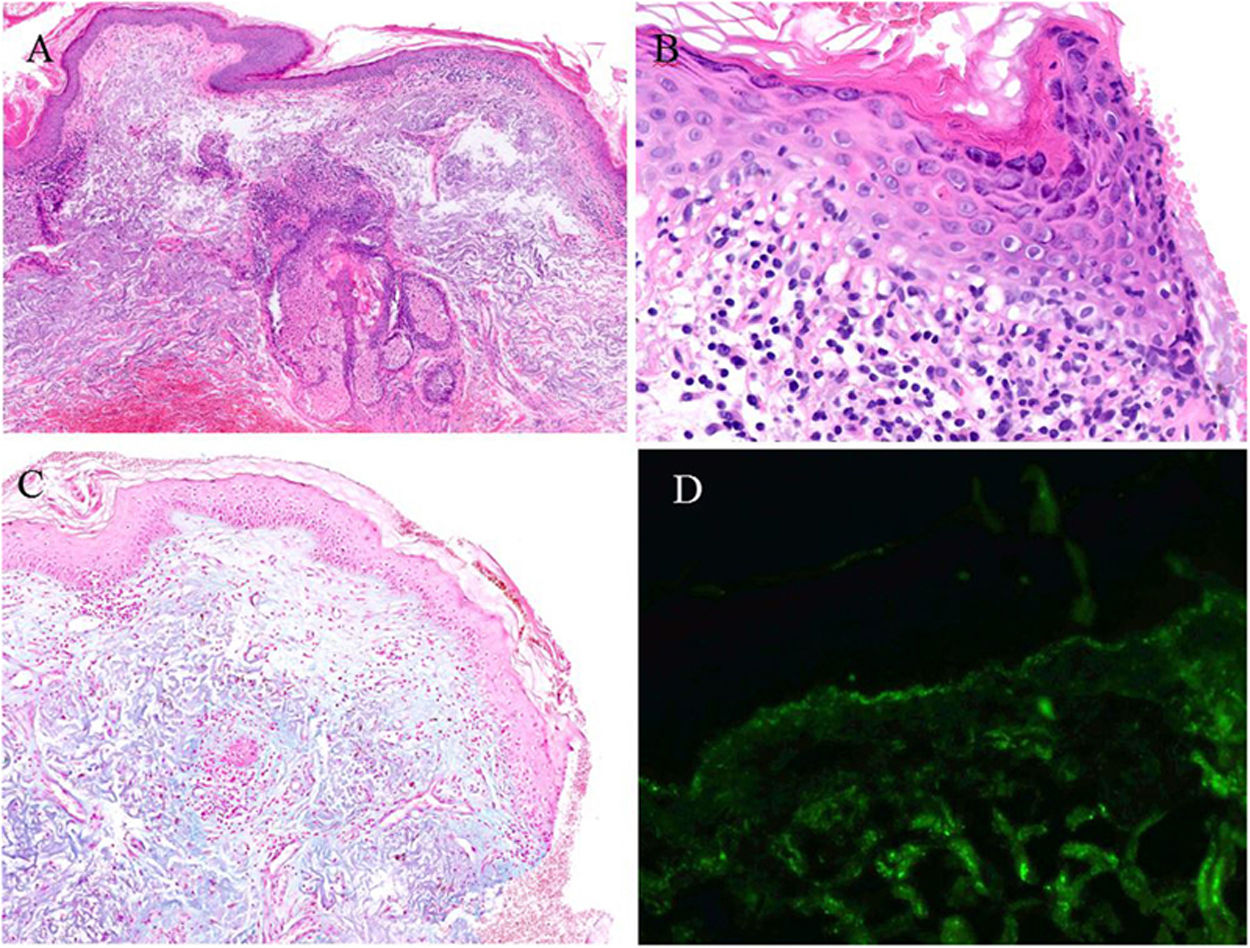
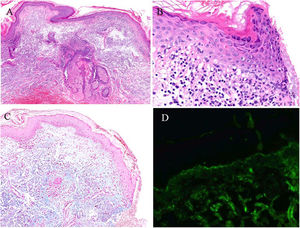
En el estudio histológico de cuello se observaba degeneración vacuolar en la membrana basal epidérmica, aislados queratinocitos apoptóticos, leve depósito de mucina en la dermis e infiltrado inflamatorio linfocitario perivascular superficial y perianexial. El estudio de inmunofluorescencia directa (IFD) mostró positividad lineal finamente granular en la unión dermoepidérmica para IgG, IgA, IgM, C3 y C1q (fig. 3).
Estudio histológico de biopsia cutánea tomada de cuello. A) Imagen a gran aumento con presencia de infiltrado linfocitario parivascular y perianexial. B) Mayor detalle de la epidermis donde se observa degeneración vacuolar y presencia de algún queratinocito apoptótico. C) Tinción con azul alcián que demuestra depósito de mucina en la dermis. D) Estudio de inmunofluorescencia directa con depósito lineal granular de C3 en la membrana basal.
Lupus eritematoso cutáneo tipo necrólisis epidérmicatóxica.
Evolución y tratamientoSe diagnosticó lupus eritematoso cutáneo con manifestación tipo necrólisis epidérmica tóxica como debut de la enfermedad y se pautó tratamiento con hidroxicloroquina 200 mg cada 12 h y metotrexato 15 mg por semana. El paciente presenta adecuado control de la enfermedad tras 8 meses de seguimiento.
ComentarioLa erupción parecida al síndrome de Stevens-Johnson (SSJ) o necrólisis epidérmica tóxica (NET) en pacientes con lupus eritematoso agudo o subagudo constituye un reto diagnóstico. Un daño epidérmico similar al que ocurre en la NET se ha descrito en otros procesos que no están relacionados con fármacos, como el lupus eritematoso (LE), la pseudoporfiria o la enfermedad injerto contra huésped aguda. Por este motivo, Ting et al. propusieron el término «síndrome agudo de pan-epidermólisis apoptótica» (ASAP) para englobar aquellas entidades con despegamiento epidérmico masivo como consecuencia de una intensa apoptosis de las células epidérmicas basales1.
El lupus tipo SSJ/NET es una erupción dolorosa con eritema, edema y formación de ampollas sin claro desencadenante farmacológico o infeccioso. Aparece inicialmente en zonas fotoexpuestas y se extiende de forma simétrica afectando palmas y plantas con frecuencia. El signo de Nikolsky suele ser positivo y la afectación de mucosas es variable, siendo habitualmente leve2. La necrosis epidérmica puede aparecer en piel sana o sobre lesiones preexistentes de lupus eritematoso agudo o subagudo. Se ha descrito que la progresión al despegamiento epidérmico es más lenta en el lupus tipo SSJ/NET que en la NET inducida por fármacos3. La mayoría de los pacientes tienen diagnóstico previo de LE, datos de actividad de la enfermedad y reúnen criterios de lupus eritematoso sistémico4, aunque hasta en un 35% de los casos, el lupus tipo NET es la primera manifestación de la enfermedad. El rango de edad es muy amplio, desde la adolescencia hasta la edad avanzada, afectando predominantemente a mujeres. El pronóstico suele ser más favorable que en la NET clásica5. Todos los pacientes tienen autoinmunidad positiva específica para LE y es característica la presencia de títulos elevados de anticuerpos antinucleares (≥ 1:1.280)6.
La histología muestra diversos grados de necrosis y despegamiento epidérmico, junto con algunos hallazgos característicos de LE, como degeneración vacuolar, queratinocitos apoptóticos aislados, infiltrado linfocitario perivascular y perianexial y presencia de mucina en la dermis. En la IFD habitualmente se observa depósito granular en la membrana basal de más de una inmunoglobulina como IgG, IgM, C3 e IGA.
En conclusión, el lupus tipo SSJ/NET es una forma de manifestación grave del LE y de difícil diagnóstico por su similitud con la NET clásica. En nuestro paciente, la ausencia de fármacos desencadenantes, el estudio de autoinmunidad y el desarrollo de nuevas lesiones lúpicas en las zonas fotoexpuestas previamente afectas, permitieron establecer el diagnóstico de confirmación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.