La Venereología es una parcela de conocimiento fundamental para los dermatovenereólogos, si bien en el presente sabemos que, en gran parte de los servicios ambulatorios de Dermatología españoles (sin considerar las urgencias de nuestra especialidad), son en general motivos de consulta poco comunes1. Esto sucede a pesar de que vivimos un momento de aumento imparable de infecciones venéreas o de transmisión sexual (ITS) de declaración obligatoria2, en el que centros monográficos, urgencias hospitalarias, atención primaria y algunos servicios de enfermedades infecciosas están asumiendo prácticamente toda la demanda de pacientes con o en riesgo de dichas infecciones.
Aunque en general los servicios de Dermatovenereología tienden a ceñirse a unos protocolos de actuación concretos, no todos se rigen por los mismos criterios y puede que ello motive algo de variabilidad en la práctica clínica.
En el presente artículo pretendemos revisar las diferentes guías clínicas en cuanto a periodicidad del cribado, tratamiento y necesidad de controles postratamiento (o test of cure [TOC]) en las infecciones más comunes y relevantes. Se efectúa sobre las tres guías más relevantes: Centers for Disease Control and prevention (CDC), International Union against Sexually Transmitted Infections (IUSTI) y British Association for Sexual Health and HIV (BASHH).
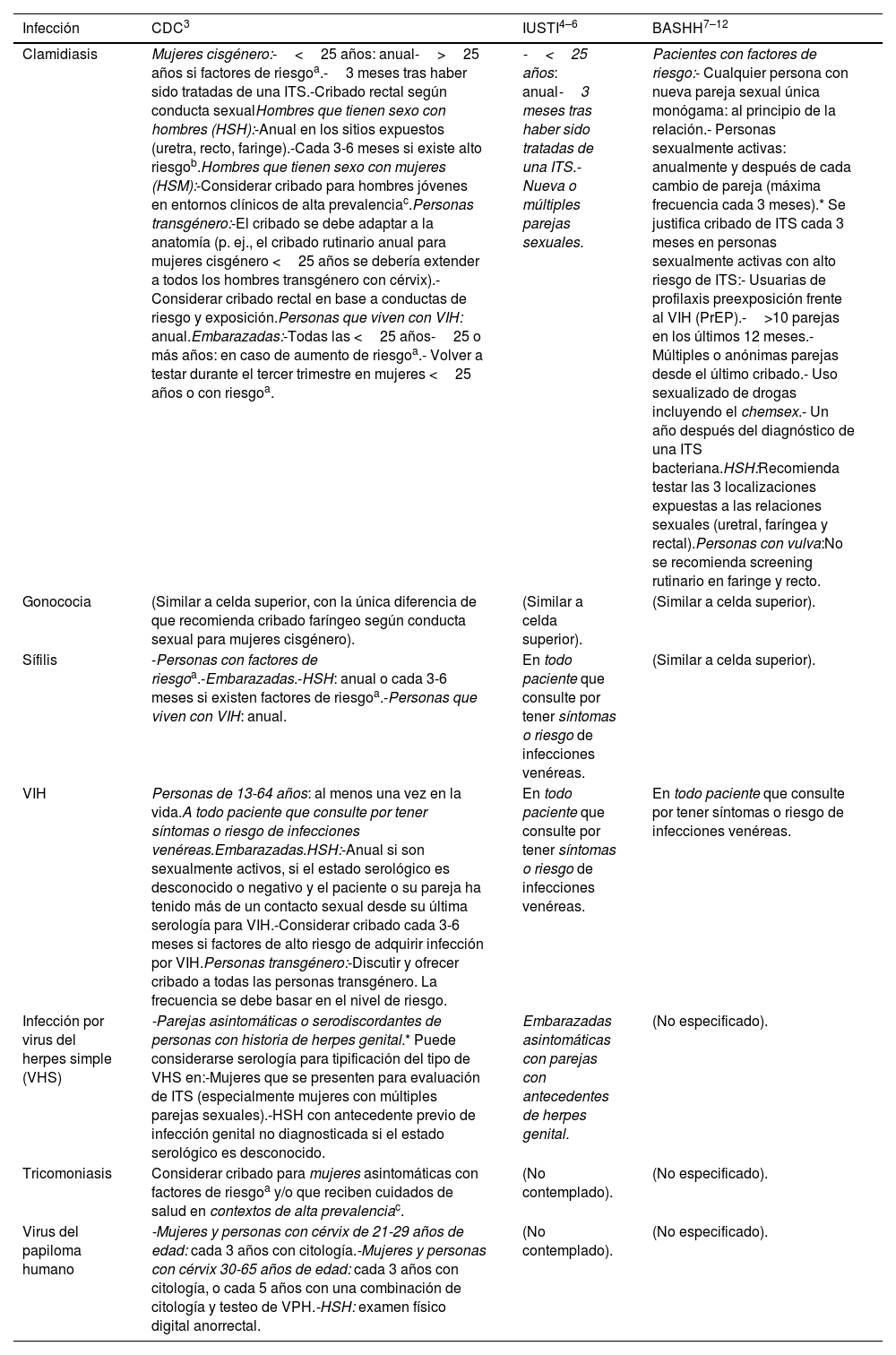
La tabla 1 sintetiza las recomendaciones de cribado y su periodicidad en caso de plantearse. A diferencia de las guías de IUSTI y CDC, las de BASHH no las especifican de forma individualizada por cada agente infeccioso, sino que señalan una serie de factores de riesgo y situaciones en las cuales es recomendable realizar cribado. En cuanto a las recomendaciones de la CDC, destaca el nivel de detalle en las recomendaciones, y además la inclusión detallada según las diversidades sexo-genéricas y la consideración de cribado para VPH y tricomoniasis.
Recomendaciones de cribado en personas asintomáticas y su periodicidad según las diferentes guías
| Infección | CDC3 | IUSTI4–6 | BASHH7–12 |
|---|---|---|---|
| Clamidiasis | Mujeres cisgénero:-<25 años: anual->25 años si factores de riesgoa.-3 meses tras haber sido tratadas de una ITS.-Cribado rectal según conducta sexualHombres que tienen sexo con hombres (HSH):-Anual en los sitios expuestos (uretra, recto, faringe).-Cada 3-6 meses si existe alto riesgob.Hombres que tienen sexo con mujeres (HSM):-Considerar cribado para hombres jóvenes en entornos clínicos de alta prevalenciac.Personas transgénero:-El cribado se debe adaptar a la anatomía (p. ej., el cribado rutinario anual para mujeres cisgénero <25 años se debería extender a todos los hombres transgénero con cérvix).-Considerar cribado rectal en base a conductas de riesgo y exposición.Personas que viven con VIH: anual.Embarazadas:-Todas las <25 años-25 o más años: en caso de aumento de riesgoa.- Volver a testar durante el tercer trimestre en mujeres <25 años o con riesgoa. | -<25 años: anual-3 meses tras haber sido tratadas de una ITS.-Nueva o múltiples parejas sexuales. | Pacientes con factores de riesgo:- Cualquier persona con nueva pareja sexual única monógama: al principio de la relación.- Personas sexualmente activas: anualmente y después de cada cambio de pareja (máxima frecuencia cada 3 meses).* Se justifica cribado de ITS cada 3 meses en personas sexualmente activas con alto riesgo de ITS:- Usuarias de profilaxis preexposición frente al VIH (PrEP).->10 parejas en los últimos 12 meses.- Múltiples o anónimas parejas desde el último cribado.- Uso sexualizado de drogas incluyendo el chemsex.- Un año después del diagnóstico de una ITS bacteriana.HSH:Recomienda testar las 3 localizaciones expuestas a las relaciones sexuales (uretral, faríngea y rectal).Personas con vulva:No se recomienda screening rutinario en faringe y recto. |
| Gonococia | (Similar a celda superior, con la única diferencia de que recomienda cribado faríngeo según conducta sexual para mujeres cisgénero). | (Similar a celda superior). | (Similar a celda superior). |
| Sífilis | -Personas con factores de riesgoa.-Embarazadas.-HSH: anual o cada 3-6 meses si existen factores de riesgoa.-Personas que viven con VIH: anual. | En todo paciente que consulte por tener síntomas o riesgo de infecciones venéreas. | (Similar a celda superior). |
| VIH | Personas de 13-64 años: al menos una vez en la vida.A todo paciente que consulte por tener síntomas o riesgo de infecciones venéreas.Embarazadas.HSH:-Anual si son sexualmente activos, si el estado serológico es desconocido o negativo y el paciente o su pareja ha tenido más de un contacto sexual desde su última serología para VIH.-Considerar cribado cada 3-6 meses si factores de alto riesgo de adquirir infección por VIH.Personas transgénero:-Discutir y ofrecer cribado a todas las personas transgénero. La frecuencia se debe basar en el nivel de riesgo. | En todo paciente que consulte por tener síntomas o riesgo de infecciones venéreas. | En todo paciente que consulte por tener síntomas o riesgo de infecciones venéreas. |
| Infección por virus del herpes simple (VHS) | -Parejas asintomáticas o serodiscordantes de personas con historia de herpes genital.* Puede considerarse serología para tipificación del tipo de VHS en:-Mujeres que se presenten para evaluación de ITS (especialmente mujeres con múltiples parejas sexuales).-HSH con antecedente previo de infección genital no diagnosticada si el estado serológico es desconocido. | Embarazadas asintomáticas con parejas con antecedentes de herpes genital. | (No especificado). |
| Tricomoniasis | Considerar cribado para mujeres asintomáticas con factores de riesgoa y/o que reciben cuidados de salud en contextos de alta prevalenciac. | (No contemplado). | (No especificado). |
| Virus del papiloma humano | -Mujeres y personas con cérvix de 21-29 años de edad: cada 3 años con citología.-Mujeres y personas con cérvix 30-65 años de edad: cada 3 años con citología, o cada 5 años con una combinación de citología y testeo de VPH.-HSH: examen físico digital anorrectal. | (No contemplado). | (No especificado). |
Factores de riesgo: personas con nueva pareja sexual, más de una pareja sexual, pareja sexual que tiene relaciones sexuales con otras parejas o pareja sexual que tiene una infección venérea. También se consideran como factores de riesgo: el uso inconsistente del preservativo en una pareja no mutuamente monógama; antecedentes o actuales de ITS; antecedentes de sexo transaccional (esto es, por drogas o dinero); antecedentes de estancia en un centro penitenciario.
La tabla 2 resume los tratamientos recomendados según las guías. Motivados por mantener un enfoque práctico y para lograr una tabla razonablemente sucinta, no hemos incluido los tratamientos propuestos en situaciones especiales, niños y embarazadas. Por el mismo motivo tampoco hemos incluido aquellos principios activos actualmente no comercializados en España (como josamicina, probenecid o tetraciclina), lo cual únicamente influye en que no disponemos de la 3ª línea en clamidiasis según la IUSTI (josamicina), pero se mantienen alternativas en todas las líneas y guías. Igualmente, no hemos incluido el chancroide y la donovanosis, por ser infrecuentes en nuestro medio y tener en la guía de la IUSTI una referencia clara y sin modificaciones evidentes en otras guías.
Tratamientos de las diferentes infecciones venéreas según las guías clínicas
| Infección | CDC3 | IUSTI4–6 | BASHH7–12 |
|---|---|---|---|
| Clamidiasis | 1a línea:-Doxiciclina 100 mg/vo/12 h 7d.2a línea:-Azitromicina 1 g/vo/dosis única.3a línea:-Levofloxacino500 mg/vo/d 7d. | 1a línea:-Doxiciclina 100 mg/vo/12 h 7d.-Azitromicina 1 g/vo/dosis única (2a línea si infección rectal).2a línea:-Azitromicina 1 g/vo/dosis única en infección rectal. Eritromicina 500 mg/vo/12 h 7d.-Levofloxacino 500 mg/vo/d 7d.-Ofloxacino 200 mg/vo/12 h 7d. | 1a línea:-Doxiciclina 100 mg/vo/12 h 7d.-Azitromicina 1 g/vo/d el primer día seguido de 500 mg/vo/d los 2 días siguientes.2a línea:-Eritromicina 500 mg/vo/12h 7d.-Ofloxacino 200 mg/vo/12h (o 400 mg/vo/d) 7d. |
| Linfogranuloma venéreo | -Doxiciclina100 mg/vo/12 h 21 d. | 1a línea:-Doxiciclina 100 mg/vo/12 h 21 d.2a línea:-Azitromicina 1 g/vo/semanal durante 3 semanas.-Eritromicina 400 mg/vo/6 h 21 d.3a línea:-Moxifloxacino 400 mg/vo/d21 d.-Minociclina 300 mg/vo primera dosis, seguida de 200mg/vo/12 h 21 d.-Rifampicina 600 mg/vo/d 21 d. | 1a línea:-Doxiciclina 100 mg/vo/12 h 21 d.-Minociclina 300 mg/vo primera dosis, seguidade 200 mg/vo/12 h 21 d.2a línea:-Eritromicina 500 mg/vo/6 h 21 d.-Azitromicina 1 g/vo/dosis única semanal durante 3 semanas.3a línea:-Moxifloxacino 400 mg/vo/d 21 d. |
| Gonococia | 1a línea:Ceftriaxona 500 mg/im/dosis única (1g si peso> 150 kg).2a línea:-Cefixima 800 mg/vo/dosis única.-Gentamicina 240 mg/im/dosis única+azitromicina 2 g/vo/dosis única. | 1a línea:-Ceftriaxona 1 g/im/dosis única+Azitromicina 2 g/vo/dosis única.-Cefixima 400 mg/vo/dosis única+Azitromicina 2 g/vo/dosis única.2a línea:-Ceftriaxona 1 g/im/dosis única (asegurando TOC y tratamiento de Chlamydia).-Gentamicina 240 mg/im/dosis única+Azitromicina 2 g/vo/dosis única. | 1a línea:-Ceftriaxona 1 g/im/dosis única.-Ciprofloxacino 500 mg/vo/dosis única (si sensibilidad confirmada por antibiograma).2a línea:-Cefixima 400 mg/vo/dosis única+Azitromicina 2 g/vo/dosis única.-Gentamicina 240 mg/im/dosis única+Azitromicina 2 g/vo/dosis única.-Azitromicina 2 g/vo/dosis única. |
| Sífilis | Sífilis precoz:-Bencilpenicilina G benzatina 2,4 millones de UI/im/dosis única.-Doxiciclina100 mg/vo/12 h 14 d.Sífilis tardía:- Bencilpenicilina G-benzatina 2,4 millones de UI/im/dosis única semanal durante 3 semanas (para alcanzar 7,2 millones de UI).-Doxiciclina 100 mg/vo/12 h 28 d.Neurosífilis:-Bencilpenicilina G acuosa 18-24 millones de UI/iv/d 14 d.-Ceftriaxona 1-2 g/im (o iv)/d 10-14 d. | Sífilis precoz:-Bencilpenicilina G benzatina 2,4 millones de UI/im/dosis única.-Bencilpenicilina G procaína600.000 UI/im/d 10-14 d.-Doxiciclina 100 mg/vo/12h 14d.Sífilis tardía:-Bencilpenicilina G-benzatina 2,4 millones de UI/im/dosis única semanal durante 3 semanas (para alcanzar 7,2 millones de UI).-Bencilpenicilina G procaína600.000 UI/im/d 17-21 d.-Doxiciclina 100 mg/vo/12 h 21-28 d.Neurosífilis:-Bencilpenicilina G acuosa 18-24 millones de UI/iv/d 14 d.-Ceftriaxona 1-2 g/im (o iv)/d 10-14 d. | Sífilis precoz:-Bencilpenicilina G benzatina 2,4 millones de UI/im/dosis única.-Bencilpenicilina G procaína600.000 UI/im/d 10-14 d.-Doxiciclina 100 mg/vo/12 h 14 d.-Eritromicina 500mg /vo/6 h 14 d.Sífilis tardía:-Bencilpenicilina G-benzatina 2,4 millones de UI/im/dosis única semanal durante 3 semanas (para alcanzar 7,2 millones de UI).-Doxiciclina 100 mg/vo/12 h 28 d.Neurosífilis:-Bencilpenicilina G acuosa 18-24 millones de UI/iv/d 14 d.-Doxiciclina 200 mg/12 h 28 d.-Ceftriaxona 2 g/im (o iv)/d 10-14 d. |
| Infección por Mycoplasma genitalium | Si hay disponibilidad de test de resistencia a macrólidos:A) Sensible a macrólidos:-Doxiciclina 100 mg/vo/12 h 7d, seguido de Azitromicina 1 g/vo/1 d seguida de 500 mg/vo/24 h 3d.B) Resistente a macrólidos:-Doxiciclina 100 mg/vo/12 h 7d seguido de Moxifloxacino 400 mg/vo/24 h 7d.Si no existe posibilidad de efectuar test de resistencia a macrólidos:-Doxiciclina 100 mg/vo/12 h 7d seguido de Moxifloxacino 400 mg/vo/24 h 7d.-Alternativa: Doxiciclina 100 mg/vo/12 h 7d, seguido de Azitromicina 1 g/vo/24 h 1d seguido de 500 mg/vo/24 h 3d (con necesidad de TOC). | 1a línea:-Azitromicina 500 mg/vo/1 d, seguido de 250 mg/vo/24 h 2-5 d2a línea:-Moxifloxacino 400 mg/vo/24 h 7d. | 1a línea:-Doxiciclina 100 mg/vo/12 h 7d, seguido de Azitromicina 1 g/vo/1 d seguido de 500mg c/24 h 3d2a línea:-Doxiciclina 100 mg/vo/12 h 7d seguido de Moxifloxacino 400 mg/vo/24 h 10 d. |
| Infección por virus del herpes simple | Primoinfección:-Aciclovir 400 mg/vo/8 h 7-10 d.-Famciclovir 250 mg/vo/8 h 7-10 d.-Valaciclovir 1 g/vo/12 h 7-10 d.Recurrencias:-Aciclovir 800 mg/vo/12 h 5d.-Aciclovir 800 mg/vo/8 h 2d.-Valaciclovir 500 mg/vo/12 h 3d.-Valaciclovir 1 g/vo/24 h 5d.-Famciclovir 1 g/vo/12 h 1d.-Famciclovir 500 mg/vo/12 h 2d. o 250 mg/vo/12 h 2d. | Primoinfección (pautas de 5-10d):-Aciclovir 400 mg/vo/8 h.-Aciclovir 200 mg/vo/4 h (5 tomas).-Famciclovir 250 mg/vo/8 h.-Valaciclovir 500 mg/vo/12 h.Recurrencias:-Aciclovir 800 mg/vo/8 h 2d o 400 mg/vo/vo/8 h 5d.-Valaciclovir 500 mg/vo/12 h 3-5 d.-Famciclovir 1g/vo/12 h 1d o 125 mg/vo/12 h 5d.Tratamiento supresor:-Aciclovir 400 mg/vo/12 h.-Valaciclovir 500 mg/vo/d o 1 g/vo/d. | Primoinfección:1alínea:-Aciclovir 400 mg/vo/8 h 5d.- Valaciclovir 500 mg/vo/12 h 5d.2alínea:-Aciclovir 200 mg/vo/4 h (5 tomas) 5d.-Famciclovir 250 mg/vo/8 h 5d.Recurrencias:-Aciclovir 800 mg/vo/8 h 2d.-Famciclovir 1 g/vo/12 h 1d.-Valaciclovir 500 mg/vo/12 h 3-5 d.Tratamiento supresor:-Aciclovir 400 mg/vo/12 h.-Aciclovir 200 mg/vo/6 h.-Famciclovir 250 mg/vo/12 h.-Valaciclovir 500 mg/vo/d. |
| Vaginosis bacteriana | 1a línea:-Metronidazol 500 mg/vo/12 h 7d.-Metronidazol 0,75% gel 5 g/vaginal/24 h 5 d.-Clindamicina 2% crema 5 g/vaginal/24 h 7d.2a línea:-Clindamicina 300 mg/vo/12 h 7d.-Clindamicina óvulos 100 mg/ vaginal/24 h 3d.-Tinidazol 2 g/vo/24 h 2d o 1 g/vo/24 h 5d. | 1a línea:-Metronidazol 400-500 mg/vo/12 h 5-7 d.-Metronidazol 0,75% gel 1 aplicación/vaginal/d 5d.-Clindamicina 2% crema 1 aplicación/vaginal/d 7d.2a línea:-Metronidazol 2 g/vo/dosis única.-Tinidazol 2 g/vo/dosis única.-Tinidazol 1 g/vo/d 5d.-Clindamicina 300 mg/vo/12 h7d.-Cloruro de decualinio 10 mg/vaginal/d 6d. | 1a línea:-Metronidazol 400 mg/vo/12 h5-7 d.-Metronidazol 2 g/vo/dosis única.-Metronidazol 0,75% gel 1 aplicación/vaginal/d 5d.-Clindamicina 2% crema1 aplicación/vaginal/d 7d.2a línea:-Tinidazol 2 g/vo/dosis única.-Clindamicina 300 mg/vo/12 h 7d. |
| Candidiasis vulvovaginal | Tratamiento local:-Clotrimazol o miconazol en crema tópica (en las diferentes concentraciones disponibles) u óvulos vaginales 3-7 d.Tratamiento sistémico:-Fluconazol 150 mg/vo/dosis única. | Tratamiento local:-Clotrimazol 500 mg/vaginal/dosis única.-Clotrimazol 200 mg/vaginal/d 3d.-Miconazol 1.200 mg/vaginal/dosis única.-Miconazol 400 mg/vaginal/d 3d.Tratamiento sistémico:-Fluconazol 150 mg/vo/dosis única.-Itraconazol 200 mg/vo/12 h 1d. | 1a línea:-Fluconazol 150 mg/vo/dosis única.-Clotrimazol 500 mg/vaginal/dosis única.2a línea:-Clotrimazol 10% crema 1 aplicación/vaginal/dosis única.-Clotrimazol 200 mg/vaginal/d 3d.-Fenticonazol 600 mg/vaginal/dosis única.-Fenticonazol 200 mg/vaginal/d 3d.-Miconazol 1200 mg/vaginal/dosis única.-Miconazol 400 mg/vaginal/d 3d.-Miconazol 2% crema 1 aplicación/tópica/d 7d. |
| Tricomoniasis | 1a línea:- Metronidazol 500 mg/vo/12 h 7d (en mujeres), o bien 2 g/vo/dosis única (en hombres).2a línea:-Tinidazol 2 g/vo/dosis única. | 1a línea:-Metronidazol 500 mg/vo/d 7d.2a línea:-Metronidazol 2 g/vo/dosis única.-Tinidazol 2 g/vo/dosis única. | 1a línea:-Metronidazol 400-500 mg/vo/12 h 7d.2a línea:-Metronidazol 2 g/vo/dosis única. |
vo: vía oral; im: intramuscular; h: horas; d: días; TOC: test of cure o control postratamiento.
Sífilis precoz: primaria, secundaria o latente precoz. Sífilis tardía: latente tardía o latente de duración indeterminada.
En dicha tabla destacan varias diferencias. La primera, en el manejo terapéutico de la clamidiasis. La segunda, en el de la gonococia: a pesar de haber consenso en que el tratamiento de primera línea es la ceftriaxona, existen discordancias en cuanto a la dosificación y a la idoneidad de tratamiento combinado. En este sentido, las guías de la IUSTI recomiendan monoterapia con ceftriaxona únicamente si se descarta resistencia a ceftriaxona y si el paciente puede volver a realizar un control postratamiento. Además, dado que el tratamiento con monodosis de azitromicina se ha asociado al desarrollo de resistencias antimicrobianas, fundamentalmente de Mycoplasma genitalium pero también de gonococo, no parece oportuna ni la terapia combinada con este tratamiento ni tampoco el tratamiento en monoterapia de clamidiasis o gonococia. Por ello, las guías BASHH incluso consideran realizar tratamiento con ciprofloxacino como primera línea en caso de confirmarse susceptibilidad. La tercera, el hecho de que la clindamicina en óvulos esté únicamente recomendada por CDC como alternativa de segunda línea de tratamiento, considerando que su uso es frecuente en nuestro medio en casos de vaginosis bacteriana.
La tabla 3 resume las recomendaciones de TOC en las infecciones en las que se recomienda. Pueden verse algunas diferencias de criterio entre las tres guías. De forma práctica, consideramos que lo más útil en nuestro medio (en caso de no ser posible confirmación de variante linfogranuloma venéreo) es realizar TOC en casos de infección rectal por clamidia tratados con azitromicina en dosis única o con doxiciclina durante 1 semana. Asimismo, aunque no se trate de TOC sensu stricto, se añade al final de la tabla -traspetición de un revisor- la periodicidad de los controles recomendados tras el diagnóstico de sífilis.
Recomendaciones de TOC
| Infección | CDC3 | IUSTI4–6 | BASHH7–12 |
|---|---|---|---|
| Clamidiasis | -Embarazadas-Tratado conazitromicina (considerar). | -Infección rectal tratada con azitromicina.-Embarazada.-Infección tratada con 2a/3a línea de tratamiento.-Presencia de complicaciones.-Toda infección extragenital (considerar). | - Embarazada.- Infección rectal. |
| Linfogranuloma venéreo | -Embarazada. | -Embarazada.-Infección tratada con 2a/3a línea de tratamiento. | -Embarazada.-Tratamiento con fluoroquinolonas. |
| Gonococia | -En infección faríngea. | -En todos los casos. | -En todos los casos. |
| Infección por Mycoplasma genitalium | -En caso de tratamiento con régimen que incluya azitromicina en ausencia de test de resistencia a macrólidos. | -En todos los casos. | -En todos los casos. |
| Sífilis | -6 y 12 meses postratamiento | -1, 3, 6 y 12 meses postratamiento | -3, 6 y 12 meses postratamiento |
TOC: test of cure o control postratamiento; CDC: Centers for Disease Control and Prevention; IUSTI: International Union Against Sexually Transmitted Infections; BASHH: British Association for Sexual Health & HIV.
El presente artículo (y sus tablas) creemos que resulta útil para la actividad venereológica diaria, en la medida en que, por un lado, permite una consulta rápida de las guías que podemos aplicar en nuestro medio y, por otro lado, pone de relieve las discordancias de algunas de las recomendaciones. Aunque se entiende que las guías han de ajustarse a las características epidemiológicas del ámbito geográfico en el que se emiten, y la extrapolación de cualquiera de las tres a nuestro medio parece razonable, los venereólogos debemos aplicarlas de forma crítica e individualizada a la situación propia de nuestro centro y municipio.
Conflicto de interesesLos autores declaran no tener conflictos de interés.