La epidermodisplasia verruciforme (EV) es una genodermatosis autosómica recesiva caracterizada por una susceptibilidad elevada a los β-papiloma virus1. Clínicamente se caracteriza por lesiones polimorfas tipo pitiriasis versicolor (PV-like) y pápulas tipo verruga plana (VP-like), entre otras manifestaciones1. Estas lesiones se inician en la infancia y tienen riesgo de transformación maligna, que ocurre en un 30-70% de los pacientes en la edad adulta2,3. Existe una forma adquirida de EV, conocida como EV-like, que aparece en pacientes con defectos adquiridos de la inmunidad celular1.
Se realizó una revisión de las historias clínicas y la iconografía de todos los casos de EV y EV-like confirmados histológicamente en el Hospital Universitari Arnau de Vilanova de Lleida. Se incluyeron 7 pacientes con EV o EV-like. Las principales características de los mismos se presentan en la tabla 1 y se ilustran en la figura 1.
Descripción de la serie de pacientes con EV y EV-like
| EV/EV-like | Sexo | Edad de inicio de la clínica (años) | Antecedentes de EV | Fototipo | Lesiones cutáneas | Comorbilidades | Desarrollo de CCNM durante el seguimiento | |
|---|---|---|---|---|---|---|---|---|
| 1 | EV | M | 12 | Sí (madre) | 2 | Erupción máculo-papular eritematodescamativa en el tronco y la raíz de las extremidades superiores e inferiores. Verrugas filiformes en ambos hombros. Verrugas planas de localización en el dorso de las manos y la raíz de las extremidades. Queratodermia plantar | HTA | Sí (CE extremidad inferior) |
| 2 | EV | H | 8 | No | 5 | Maculopápulas hipopigmentadas de predominio en el tronco y la región cervical. Lesiones tipo queratosis seborreica de localización cervical y verrugas planas en el dorso de la mano | No | No |
| 3 | EV-like | M | 24 | No | 4 | Maculopápulas hipopigmentadas en la región abdominal baja e inguinal bilateral. Lesiones tipo queratosis seborreica en la región inguinal bilateral | VIH, CIN-I | No |
| 4 | EV-like | M | 31 | No | 2 | Maculopápulas hipopigmentadas de predominio en la parte superior del tronco y la raíz de las extremidades. Verrugas planas en el dorso de la mano | VIH, VHB, VHC, CIN-III | No |
| 5 | EV-like | H | 40 | No | 3 | Lesiones papulares asalmonadas, confluentes en la región superior del tronco, algunas de ellas con umbilicación central. Verrugas planas en el dorso de la mano | VIH | No |
| 6 | EV-like | H | 40 | No | 2 | Maculo-pápulas hipopigmentadas en la región cervical derecha. Verruga filiforme en la región frontal. Verruga vulgar en la punta del 4.° dedo de la mano izquierda | LNH, autotrasplante de MO, trasplante pulmonar, poliquimioterapia, esplenectomía, tratamiento con tacrolimus y metilprednisolona | Sí (CE oral) |
| 7 | EV-like | M | 42 | No | 2 | Maculopápulas hipopigmentadas de 3-4mm en la zona perianal, la cara interna de los labios mayores y la vulva. Lesiones maculopapulosas rosadas en el pubis y la cara interna de los muslos. | VIH, VHC, CIN-I | No |
CCNM: cáncer cutáneo no melanoma; CE: carcinoma escamoso; CIN: neoplasia intraepitelial de cérvix; EV: epidermodisplasia verruciforme; EV-like: epidermodisplasia verruciforme-like; H: hombre; IHQ: inmunohistoquímica; LNH: linfoma no Hodgkin; M: mujer; MO: médula ósea; VHB: virus de la hepatitis B; VHC: virus de la Hepatitis C; VIH: virus de la inmunodeficiencia humana.
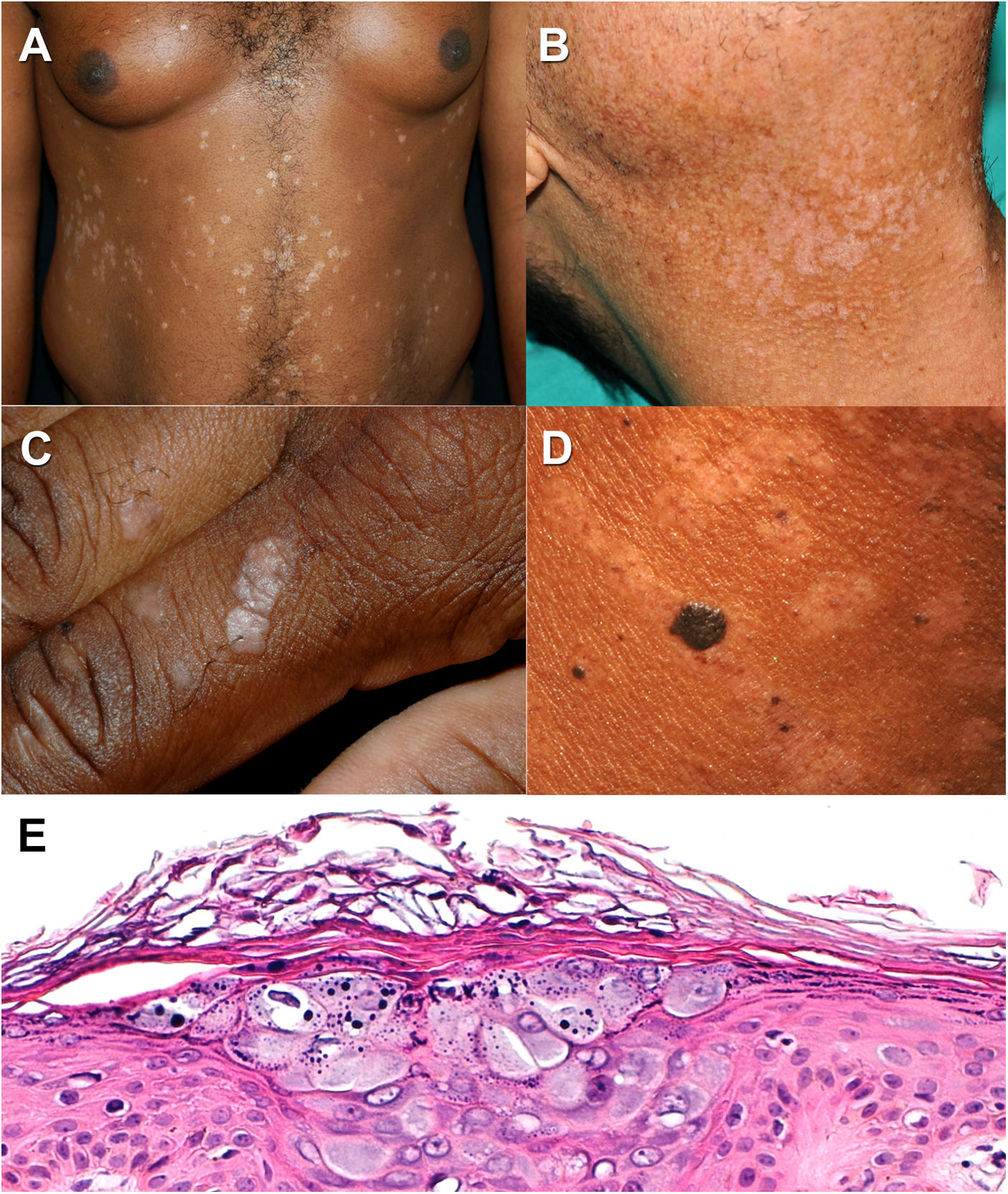
Epidermodisplasia verruciforme. A y B. Máculas hipopigmentadas tipo pitiriasis versicolor en paciente con fototipo alto y fototipo bajo, respectivamente. C. Lesiones tipo verruga plana en el dorso de la mano. D. Lesiones tipo queratosis seborreica y máculas hipopigmentadas tipo pitiriasis versicolor en paciente con fototipo alto. E. Histología característica de epidermodisplasia verruciforme; queratinocitos engrosados con citoplasma azul-grisáceo en el estrato espinoso con gránulos queratohialinos en su interior (hematoxilina-eosina, ×20).
La EV es una genodermatosis hereditaria caracterizada por una susceptibilidad anormal a los β-papilomavirus1. El VPH-5 y el VPH-8 son los principales causantes de la EV, aunque existen otras cepas de VPH asociados1. También se ha encontrado ADN de poliomavirus de célula de Merkel en lesiones de pacientes con EV y EV-like1. La EV clásica se hereda de forma autosómica recesiva por mutaciones homocigotas inactivadoras en los genes EVER1/TMC6 y EVER2/TMC8 localizados en el cromosoma 17q251. Estos genes se expresan en queratinocitos y en células inmunológicas codificando proteínas que regulan el cinc intracelular. Estas proteínas participan en la inducción de factores pro-apoptóticos e inhiben la transcripción de los genes del VPH4. Recientemente, se ha descrito una forma de EV no clásica, asociada genes como RHOH, MST-1 y CORO1A1,5 La EV-like es una forma adquirida de EV que aparece en pacientes predispuestos con defectos de la inmunidad celular. El principal factor inmunosupresor es la infección por VIH1. En nuestra serie 4/5 casos de EV-like estaban asociados a infección por VIH. Las principales manifestaciones clínicas tanto de la EV como de la EV-like son las máculas rosadas, descamativas hipo o hiperpigmentadas PV-like y las lesiones papulares, eritematosas o blanquecinas VP-like1. Todos los pacientes de nuestra serie presentaban lesiones tipo pitiriasis versicolor y 4/7 de ellos presentaban lesiones VP-like(fig. 1A-C). Estos datos son consistentes con los descritos en la serie de Lutzner et al.6, donde todos los pacientes presentaron lesiones PV-like y las lesiones VP-like fueron frecuentes. Las pápulas pigmentadas e hiperqueratósicas QS-like también se han descrito en pacientes con EV, predominantemente en raza negra y con fenotipos de peor pronóstico1. Los pacientes 2 (EV) y 3 (EV-like), ambos con fototipo alto, desarrollaron lesiones QS-like(fig. 1D). En la EV las lesiones suelen ser diseminadas, aunque se han descrito casos con lesiones localizadas7. Los pacientes con EV de nuestra serie presentaron lesiones diseminadas, mientras que 4/5 de los pacientes con EV-like presentaban lesiones de forma localizada. Los pacientes con EV o EV-like tienen una susceptibilidad aumentada para desarrollar CCNM. Los 2 pacientes de nuestra serie que desarrollaron lesiones malignas presentaron carcinoma escamoso (CE), uno cutáneo y otro de mucosa oral. El paciente número 6 desarrolló un CE en una zona fotoprotegida. Cabe destacar que las lesiones PV-like de este paciente aparecieron únicamente en la región mandibular, donde se había realizado radioterapia previamente. El desarrollo de CCNM también depende del genotipo de VPH implicado. En más del 90% de las neoplasias asociadas a EV se han identificado los VPH-5, 8, 10 y 478. La exposición solar es el principal factor de riesgo para desarrollar CCNM en los pacientes con EV y EV-like. Los pacientes con fototipos altos podrían tener un curso más benigno de la enfermedad a causa de la protección que confiere el mayor nivel de pigmentación frente la radiación ultravioleta3. En nuestra serie, la paciente 1, que desarrolló un CE cutáneo, tenía un fototipo bajo. Los pacientes con fototipo alto (2 y 3) no desarrollaron ninguna lesión maligna durante su seguimiento. El diagnóstico de la EV y la EV-like es clínico y suele confirmarse histológicamente. El patrón típico de la EV muestra hiperqueratosis, acantosis epidérmica con queratinocitos que presentan un citoplasma azulado con gránulos queratohialinos y atipia citológica (fig. 1E)1. Recientemente se ha descrito la utilidad de la dermatoscopia en el diagnóstico de las lesiones cutáneas en la EV9. El abordaje terapéutico de la EV y la EV-like consiste en la prevención del desarrollo de CCNM mediante una fotoprotección estricta y realizando revisiones dermatológicas periódicas. Aunque no existe ningún tratamiento específico para la EV, se ha sugerido que los retinoides sistémicos podrían utilizarse como terapias preventivas en pacientes de alto riesgo, debido a sus efectos antiproliferativos e inductores de la diferenciación10.
Es importante que los dermatólogos conozcan la presentación clínica de la epidermodisplasia verruciforme congénita y adquirida. La identificación temprana de estas entidades, así como la instauración precoz de las medidas preventivas son clave en el manejo y el pronóstico de estos pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Queremos agradecer al Dr. Joan Àngel Baldo y al Dr. Manel Baradad su colaboración en la compilación de los casos y la confección de este manuscrito.