Desarrollar recomendaciones basadas en la mejor evidencia y experiencia sobre el manejo de pacientes con psoriasis durante la edad fértil, el embarazo, el posparto y la lactancia.
MétodosSe siguió la metodología de grupos nominales y Delphi. Se seleccionó un grupo director de expertos (12 dermatólogos —de los cuales 2 fueron los coordinadores—, 1 reumatólogo, 2 ginecólogos). Se realizó una revisión sistemática de la literatura sobre fertilidad, embarazo, posparto y lactancia en pacientes con psoriasis. Con esta información los coordinadores generaron una serie de recomendaciones preliminares. Todo ello se presentó y discutió con el resto de expertos en una reunión de grupo nominal donde se definió el alcance, los usuarios, los apartados del documento, y donde se generaron las recomendaciones definitivas. El grado de acuerdo con las recomendaciones se votó siguiendo la metodología Delphi, que se extendió a 51 dermatólogos más, según una escala de 1 (total desacuerdo) a 10 (total acuerdo), definiéndose el acuerdo como una puntuación ≥7 por al menos el 70% de los participantes. El nivel de evidencia y el grado de recomendación se clasificaron según el modelo del Center for Evidence Based Medicine de Oxford. El documento completo final fue aprobado por el panel de expertos.
ResultadosSe generaron 23 recomendaciones sobre el periodo pre-concepcional (fertilidad y anticoncepción), el embarazo (planificación, manejo farmacológico y seguimiento) y la lactancia (manejo y seguimiento). Todas las recomendaciones menos una alcanzaron el nivel de acuerdo definido.
ConclusionesEn los pacientes con psoriasis en edad fértil estas recomendaciones pueden mejorar el manejo, los resultados y el pronóstico.
To develop evidence- and experience-based recommendations for the management of psoriasis during preconception, pregnancy, postpartum, and breastfeeding.
MethodsThe nominal group technique and the Delphi method were used. Fifteen experts (12 dermatologists, 2 of whom were appointed coordinators; 1 rheumatologist; and 2 gynecologists) were selected to form an expert panel. Following a systematic review of the literature on fertility, pregnancy, postpartum, and breastfeeding in women with psoriasis, the coordinators drew up a series of preliminary recommendations for discussion by the panel at a nominal group meeting. The experts defined the scope, sections, and intended users of the statement and prepared a final list of recommendations. Consensus was obtained using a Delphi process in which an additional 51 dermatologists rated their level of agreement with each recommendation on a scale of 1 (total disagreement) to 10 (total agreement). Consensus was defined by a score of 7 or higher assigned by at least 70% of participants. Level of evidence and strength of recommendation were reported using the Oxford Center for Evidence-Based Medicine categories. The final statement was approved by the expert panel.
ResultsThe resulting consensus statement includes 23 recommendations on preconception (fertility and contraception), pregnancy (planning, pharmacological management, and follow-up), and breastfeeding (management and follow-up). Consensus was achieved for all recommendations generated except one.
ConclusionsThese recommendations for the better management of psoriasis in women of childbearing age could improve outcomes and prognosis.
La psoriasis es una enfermedad muy frecuente1,2, con dos picos de incidencia —uno entre los 15 y los 30años y otro entre los 50 y 60años—, si bien más del 75% de los casos debutan antes de los 40años3,4. En la práctica clínica un porcentaje importante de pacientes se encuentran en edad reproductiva, y la psoriasis y/o sus tratamientos pueden influir en la fertilidad, el embarazo, el posparto y la lactancia, o a la inversa5–8. Se ha descrito que la psoriasis (por su gravedad, o por el dolor o vergüenza en el caso de la afectación genital) puede asociarse a problemas en la fertilidad, tanto en hombres como en mujeres9–11. En relación con el embarazo, hay tratamientos de la psoriasis potencialmente teratogénicos que están contraindicados en el embarazo, como el tazaroteno o la acitretina12,13. También se ha descrito que entre el 40 y el 88% de las pacientes empeoran a las pocas semanas tras el parto14, y que niños nacidos de madres que han estado en tratamiento con anticuerpos monoclonales que cruzan la barrera placentaria en el tercer trimestre tienen mayor riesgo de infecciones y, por lo tanto, precisan una vigilancia y actuaciones concretas15.
El conocimiento de todos estos aspectos, así como la forma adecuada de prevenirlos o de tratarlos de forma precoz y eficiente, ha de formar parte del conocimiento y de las habilidades de los profesionales de la salud implicados en el manejo de estos pacientes16. Además estos son aspectos muy relevantes para los propios pacientes con psoriasis16.
El objetivo de este documento de consenso fue generar una serie de recomendaciones encaminadas a mejorar el abordaje de los pacientes con psoriasis durante su edad reproductiva, incluyendo la fertilidad, el embarazo, el posparto y la lactancia. Consideramos que son de gran interés para los profesionales de la salud habitualmente implicados en los pacientes con psoriasis, incluidos dermatólogos, ginecólogos, médicos de atención primaria y enfermeras.
MétodosDiseño del estudioEste documento ha sido promovido por el grupo de trabajo de psoriasis de la Academia Española de Dermatología y Venereología (AEDV). Para la elaboración del consenso se siguió la metodología de grupos nominales y Delphi, con ayuda de una revisión sistemática de la literatura (RSL)17. El proyecto se efectuó en plena conformidad con los principios establecidos en la Declaración de Helsinki y de acuerdo con la normativa aplicable sobre Buena Práctica Clínica.
Selección de participantesSe seleccionó un grupo multidisciplinar formado por 12 dermatólogos (2 de ellos fueron los coordinadores), 1 reumatólogo y 2 ginecólogos con experiencia e interés en el tema. Los coordinadores, con ayuda metodológica, definieron los objetivos, el alcance, los usuarios y los apartados del documento. Se decidió abordar 3 grandes grupos de temas: a)edad fértil; b)embarazo y posparto, y c)lactancia y cuidado perinatal.
Revisión sistemática de la literatura y recomendaciones preliminaresSe realizó una RSL sobre la fertilidad, el embarazo, el parto y la lactancia en la psoriasis. Una experta documentalista diseñó las estrategias de búsqueda en Pubmed, Embase y Cochrane (desde su inicio hasta noviembre de 2018) en las que se utilizaron términos Mesh y términos en texto libre. Los criterios de inclusión fueron: 1)pacientes con psoriasis; 2)que incluyesen datos sobre el embarazo, la lactancia y el posparto (prevalencia, intervenciones, pronósticos, etc.); 3)con alguno de los siguientes diseños: metaanálisis, RSL, ensayos clínicos aleatorizados, y estudios observacionales. Dos revisoras, de forma independiente, se encargaron de la selección de artículos y de la recogida de datos. Finalmente se realizó una búsqueda secundaria de artículos. La calidad de los estudios se evaluó con la escala de Oxford de 201118. Con esta información los coordinadores generaron una serie de recomendaciones preliminares.
Reunión de grupo nominalEn una reunión de grupo nominal se confirmaron los objetivos, el alcance, los usuarios y los apartados del documento. Posteriormente se presentaron y discutieron los resultados de la RSL, así como las recomendaciones provisionales. Con ello se definieron las recomendaciones definitivas.
DelphiLas recomendaciones definitivas se sometieron a un Delphi para establecer el grado de acuerdo (GA) con las mismas. Este se realizó on-line, y además de al panel de expertos, se envió a 120 dermatólogos. Se votó en una escala Likert de 1 (totalmente en desacuerdo) a 10 (totalmente de acuerdo). Se definió acuerdo si al menos el 70% de los participantes votaban ≥7. Las recomendaciones con un GA <70% fueron evaluadas y, si procedía, re-editadas y votadas en una segunda ronda Delphi. En la primera ronda Delphi se permitió incluir nuevas recomendaciones.
Edición del documento finalCon la RSL, las decisiones del grupo nominal y el Delphi se redactó el documento definitivo. A cada una de las recomendaciones, además del GA, se les asignó un nivel de evidencia (NE) y un grado de recomendación (GR) según las recomendaciones para medicina basada en la evidencia del Center for Evidence Based Medicine de Oxford18. El documento final se distrubuyó entre los expertos para su valoración final y los últimos comentarios.
ResultadosRevisión sistemática de la literatura y DelphiTras la eliminación de duplicados se recuperaron 610 citas, de las que 49 fueron finalmente incluidas (ver figura 1 figura 1 y otros resultados en el material suplementario).
Se generaron un total de 23 recomendaciones. La tasa de respuesta del Delphi fue del 50%. En la primera ronda Delphi todas menos una alcanzaron el nivel de acuerdo suficiente. La recomendación que no alcanzó suficiente nivel de acuerdo finalmente se excluyó. Los resultados se muestran en la tabla 1.
Recomendaciones definitivas y resultados del Delphi
| # | Recomendación | Media | DE | Mediana | P25 | P75 | Min | Max | %≥7 |
|---|---|---|---|---|---|---|---|---|---|
| 1 | Se recomienda ofrecer consejo pre-concepcional a todos los pacientes con psoriasis en edad fértil tanto a hombres como a mujeres | 8,23 | 2,82 | 9 | 7,5 | 10 | 1 | 10 | 82% |
| 2 | El panel recomienda evaluar regularmente el deseo gestacional | 8,66 | 2,82 | 9 | 8 | 10 | 1 | 10 | 87% |
| 3 | El panel aconseja evaluar y recomendar, si procede, un método anticonceptivo efectivo mientras no sea deseable un embarazo | 7,89 | 2,12 | 9 | 7 | 10 | 1 | 10 | 73% |
| 4 | El panel aconseja derivar a ginecología para consejo reproductivo | 6,23 | 1,41 | 6 | 5 | 8,5 | 1 | 10 | 46% |
| 5 | La planificación del embarazo debe incluir una evaluación de la historia obstétrica y dermatológica, analítica, situación actual de la psoriasis y sus tratamientos, comorbilidades y posibles contraindicaciones al embarazo | 8,64 | 4,24 | 9 | 8 | 10 | 1 | 10 | 93% |
| 6 | El panel aconseja informar, de forma individualizada, sobre los factores de riesgo maternofetales del embarazo y sobre todos los aspectos del seguimiento del mismo, incluyendo el posparto | 7,98 | 1,41 | 9 | 7,25 | 10 | 1 | 10 | 81% |
| 7 | El panel recomienda que la paciente alcance el mejor control de la psoriasis antes de intentar la concepción | 7,62 | 2,83 | 9 | 7 | 9 | 1 | 10 | 78% |
| 8 | El panel recomienda buscar un perfil farmacológico lo más efectivo y seguro posible para el embarazo, individualizado para cada paciente | 9,41 | 2,12 | 10 | 9 | 10 | 1 | 10 | 98% |
| 9 | Se recomienda suspender los tratamientos tópicos con potencial efecto teratogénico (antralina, tazaroteno, PUVA tópico) al confirmarse el embarazo y valorar la prescripción de fármacos tópicos con mejor perfil de seguridad | 9,6 | 1,41 | 10 | 9,75 | 10 | 5 | 10 | 98% |
| 10 | Se recomienda suspender los tratamientos sistémicos con potencial efecto teratogénico (acitretina, retinoides sistémicos, PUVA sistémico, apremilast, dimetilfumarato, metotrexato) antes de la concepción, y valorar la prescripción de fármacos sistémicos con mejor perfil de seguridad | 9,56 | 2,12 | 10 | 10 | 10 | 5 | 10 | 97% |
| 11 | En el caso de mujeres en tratamiento con terapias biológicas el panel recomienda mantenerlas durante el 1.er y 2.° trimestre y valorar con la paciente los riesgos-beneficios de continuar con ellos durante el 3.er trimestre. Las pacientes que reciben certolizumab pegol podrían usarlo durante todo el embarazo solo si se considera clínicamente necesario | 8,48 | 4,24 | 9 | 8 | 10 | 1 | 10 | 88% |
| 12 | Las pacientes con psoriasis que precisen tratamientos sistémicos convencionales y/o biológicos para controlar la enfermedad deben seguir una atención obstétrica estrecha una vez se confirme el embarazo | 8,88 | 0,13 | 10 | 8 | 10 | 2 | 10 | 92% |
| 13 | El panel recomienda un seguimiento y control estricto de las pacientes con psoriasis embarazadas | 8,10 | 1,41 | 9 | 7 | 10 | 1 | 10 | 83% |
| 14 | En caso de brote el panel recomienda individualizar cada caso teniendo en cuenta el tipo y la gravedad del mismo, la semana de gestación y las opciones terapéuticas disponibles | 9,75 | 0,10 | 10 | 10 | 10 | 8 | 10 | 100% |
| 15 | El panel recomienda fomentar la colaboración entre especialidades (dermatología, obstetricia, pediatría, etc.) | 9,50 | 0,12 | 10 | 9 | 10 | 5 | 10 | 98% |
| 16 | Durante la lactancia se pueden pautar emolientes | 9,74 | 0 | 10 | 10 | 10 | 7 | 10 | 100% |
| 17 | En relación con el uso de los tratamientos tópicos para la psoriasis en la lactancia, el tazaroteno está contraindicado y el resto se recomienda usarlos siempre que los beneficios superen los riesgos, a las dosis mínimas, durante el menor tiempo posible, evitando su aplicación en la areola-pezón | 9,16 | 0,71 | 10 | 9 | 10 | 3 | 10 | 97% |
| 18 | No se recomienda el PUVA tópico durante la lactancia, sí se puede utilizar UVBBE | 9,18 | 0,70 | 10 | 9 | 10 | 2 | 10 | 95% |
| 19 | Durante la lactancia se puede utilizar corticoides sistémicos siempre que los beneficios superen los riesgos, a las dosis mínimas, durante el menor tiempo posible | 8,33 | 0,34 | 9 | 7,75 | 10 | 2 | 10 | 80% |
| 20 | Durante la lactancia no se recomienda el uso de retinoides orales, apremilast, dimetilfumarato, metotrexato ni ciclosporinaA | 9,16 | 3,54 | 10 | 9 | 10 | 1 | 10 | 95% |
| 21 | Durante la lactancia, certolizumab pegol está aprobado para su uso; para el resto de terapias biológicas el panel recomienda valorar el riesgo-beneficio en cada paciente | 9,38 | 0,71 | 10 | 9 | 10 | 5 | 10 | 93% |
| 22 | Una vez finalizado el embarazo se recomienda retomar el seguimiento habitual de la paciente en la consulta de dermatología lo antes posible | 8,91 | 1,41 | 10 | 9 | 10 | 2 | 10 | 88% |
| 23 | El neonato no precisa cuidados especiales salvo que la madre haya estado expuesta a terapias biológicas que cruzan la barrera placentaria y que se hayan mantenido más allá del segundo trimestre del embarazo | 8,83 | 0,71 | 10 | 9 | 10 | 1 | 10 | 87% |
DE: desviación estándar; Max: máximo; Min: mínimo; p25-p75: percentiles 25 y 75; PUVA: psoralenos con radiación ultravioletaA; UVBBE: radiación ultravioleta B de banda estrecha.
Recomendación 1. Se recomienda ofrecer consejo pre-concepcional a todos los pacientes con psoriasis en edad fértil tanto a hombres como mujeres (NE 2b; GR B; GA 82%).
Se debe ofrecer siempre consejo pre-concepcional para que los pacientes con psoriasis puedan tomar decisiones informadas de forma conjunta con el dermatólogo y para evitar también, en la medida de lo posible, retrasos innecesarios en la concepción.
La psoriasis no contraindica la gestación, pero el embarazo puede influir en la psoriasis, y a su vez esta (y sus tratamientos) puede ser un factor de riesgo en la evolución del embarazo4,14,19–25.
El consejo pre-concepcional (tabla 2) incluye desde información del impacto de la enfermedad en la fertilidad y embarazo, hasta la actitud a seguir en un embarazo no previsto o el consejo genético26,27. Este a su vez se debe ajustar a las características de los pacientes, ofrecerse siempre que sea posible involucrando a la pareja, y repetirlo periódicamente.
Aspectos a tratar en el consejo pre-concepcional
| # | Temas |
|---|---|
| 1 | Consejo genético (heredabilidad de la psoriasis) |
| 2 | Impacto de la psoriasis y su tratamiento en la fertilidad |
| 3 | Uso de contraceptivos (cuándo y tipos) |
| 4 | Impacto de la psoriasis y sus tratamientos (así como el riesgo de no tratarse) en el embarazo (para la madre y feto) y posparto |
| 5 | Impacto del embarazo y posparto en la psoriasis |
| 6 | Planificación del embarazo (justificación, alternativas y modificaciones del tratamiento antes de la concepción y durante el embarazo, calendario de visitas, pruebas, vacunas, etc.) |
| 7 | Medidas en el puerperio y la lactancia |
| 8 | Manejo del embarazo no previsto |
Aunque no se ha descrito como un problema frecuente, la psoriasis, por su gravedad, o por las consecuencias de la afectación genital (dolor o vergüenza), puede asociarse a problemas en la fertilidad9,22,25,28–36. Algunos fármacos utilizados en su tratamiento también podrían afectar a la fertilidad, aunque no está demostrado10,37–40.
Recomendación 2. El panel recomienda evaluar regularmente el deseo gestacional (NE 5; GR D; GA 87%).
En todos los pacientes (hombres y mujeres) en edad fértil, especialmente en los que reciban/se planteen tratamiento sistémico a largo plazo.
Recomendación 3. El panel aconseja evaluar y recomendar, si procede, un método anticonceptivo efectivo mientras no sea deseable un embarazo (NE 2b; GR B; GA 73%).
Debemos recomendar el uso de medidas contraceptivas eficaces tanto a hombres como a mujeres, mientras no se contemple un embarazo o cuando sea preferible posponerlo (por la gravedad de la enfermedad, por inicio de un tratamiento teratogénico, etc.).
La contracepción hormonal combinada es el método más eficaz41, salvo que exista contraindicación42. Sin embargo, el panel recomienda individualizar cada caso y derivar a ginecología o a atención primaria cuando proceda.
En relación con las técnicas de reproducción asistida, aunque es un tema del ámbito de la ginecología, los dermatólogos, como médicos responsables de estos pacientes, deben conocer los aspectos generales de estos procedimientos para poder informar. Se formuló una recomendación es este sentido (recomendación 4, tabla 1) pero no alcanzó nivel de acuerdo suficiente (ver discusión).
Planificación del embarazoRecomendación 4. El panel aconseja derivar a ginecología para consejo reproductivo (NE 5; GR D; GA 46%).
Recomendación 5. La planificación del embarazo debe incluir una evaluación de la historia obstétrica y dermatológica, analítica, situación actual de la psoriasis y sus tratamientos, comorbilidades y posibles contraindicaciones al embarazo (NE 5; GR D; GA 93%).
Recomendación 6. El panel aconseja informar, de forma individualizada, sobre los factores de riesgo maternofetales del embarazo y sobre todos los aspectos del seguimiento del mismo, incluyendo el posparto (NE 5; GR D; GA 81%).
Recomendación 7. El panel recomienda que la paciente alcance el mejor control de la psoriasis antes de intentar la concepción (NE 2b; GR B; GA 78%).
El embarazo puede influir en la psoriasis, y esta (y sus tratamientos) puede ser un factor de riesgo en la evolución del embarazo4,14,19–25. El control de la psoriasis y el uso pre-concepcional de fármacos de bajo riesgo para el feto permiten reducir el riesgo de complicaciones maternofetales. Por todo ello es esencial planificar el embarazo y contar con la colaboración de ginecología y atención primaria.
Como parte de esta planificación (tablas 3 y 4), se debe realizar una evaluación pre-concepcional individualizada que incluya una historia obstétrico-ginecológica completa, contraindicaciones del embarazo y factores de riesgo de complicaciones maternofetales22,25, incluyendo los fármacos utilizados antes y durante el embarazo (tabla 5).
Planificación del embarazo
| # | Actuación |
| 1 | Historia obstétrico-ginecológica completa |
| Número de embarazos previos (a término o no), vía del parto, número de abortos y pérdidas fetalesAntecedentes de: preeclampsia, síndrome HELLP, hipertensión arterial o trombosis en embarazos previosAntecedentes de retraso en el crecimiento o bajo peso al nacerProblemas de infertilidad previos | |
| 2 | Identificación y evaluación de comorbilidades |
| Síndrome metabólico (obesidad, HTA, DM, hipercolesterolemia)Hábitos tóxicos (tabaco, alcohol)DepresiónOtras, dependiendo de la paciente | |
| 3 | Características y gravedad de la psoriasis (actual y pasada) |
| Duración de la psoriasisTipoLocalizaciónGravedad | |
| 4 | Contraindicaciones absolutas y relativas al embarazo |
| 5 | Estimación del riesgo de complicaciones maternofetales durante el embarazo |
| IndividualizadoEdad, actividad y daño de la enfermedad, fármacos, etc.Complicaciones en embarazos previos | |
| 6 | Tratamientos |
| Fármacos utilizados en los 3-36 meses anteriores al deseo de embarazoTiempo desde la última dosis de fármacos contraindicados en el embarazo | |
| 7 | Pruebas complementarias |
| Analítica habitual (hemograma, bioquímica, orina)Otras, dependiendo de la paciente | |
| 8 | Re-evaluación de opciones terapéuticas |
| En caso de remisión clínica, mantenimiento con fármacos no teratogénicos | |
| 9 | Informar |
| Complicaciones durante el embarazo, el puerperio y la lactanciaEvolución de la enfermedadPlan de actuación en caso de complicaciones de la enfermedad de base y/o embarazoCalendario de revisiones |
DM: diabetes mellitus; HELLP: hemolytic anemia, elevated liver enzyme, low platelet count; HTA: hipertensión arterial.
Factores de riesgo de complicaciones maternofetales en pacientes con psoriasis
| Historia obstétrica adversa previa |
| Preeclampsia graveSíndrome HELLPAbortos previos de repetición… |
| Dependientes de la paciente o psoriasis |
| Edad > 40 años |
| Antecedentes familiares de preeclampsia |
| Antecedentes personales de preeclampsia, embarazos múltiples, nuliparidad o diabetes |
| Obesidad o hipertensión arterial al inicio del embarazo |
| Psoriasis moderada-grave |
| Comorbilidades |
| Exposición a fármacos teratógenos |
| Entre 6 y hasta 36 meses antes de la concepción |
HELLP: hemolytic anemia, elevated liver enzyme, low platelet count.
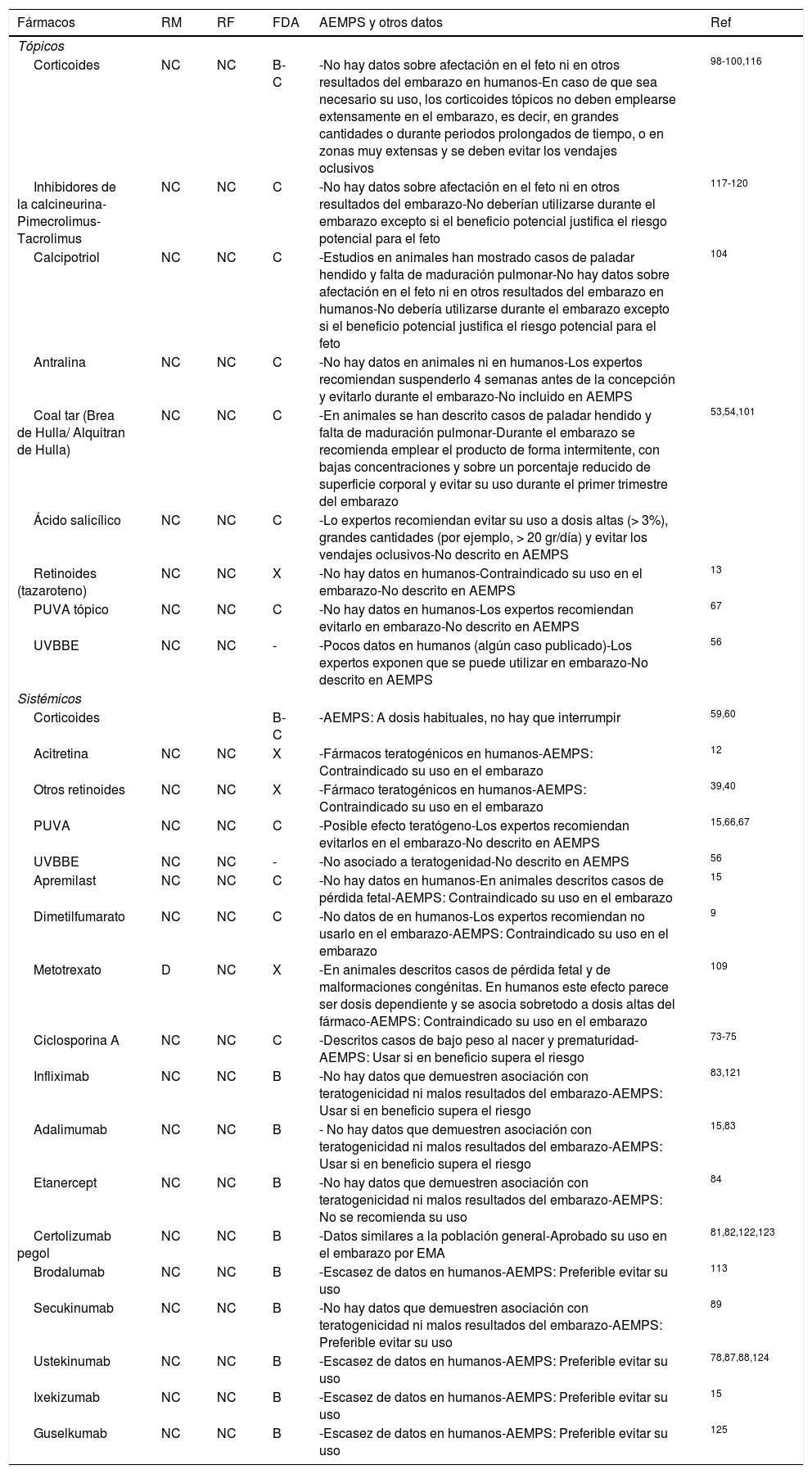
Seguridad en relación con la fertilidad y el embarazo de los fármacos comúnmente utilizados en dermatología
| Fármacos | RM | RF | FDA | AEMPS y otros datos | Ref |
|---|---|---|---|---|---|
| Tópicos | |||||
| Corticoides | NC | NC | B-C | -No hay datos sobre afectación en el feto ni en otros resultados del embarazo en humanos-En caso de que sea necesario su uso, los corticoides tópicos no deben emplearse extensamente en el embarazo, es decir, en grandes cantidades o durante periodos prolongados de tiempo, o en zonas muy extensas y se deben evitar los vendajes oclusivos | 98-100,116 |
| Inhibidores de la calcineurina-Pimecrolimus-Tacrolimus | NC | NC | C | -No hay datos sobre afectación en el feto ni en otros resultados del embarazo-No deberían utilizarse durante el embarazo excepto si el beneficio potencial justifica el riesgo potencial para el feto | 117-120 |
| Calcipotriol | NC | NC | C | -Estudios en animales han mostrado casos de paladar hendido y falta de maduración pulmonar-No hay datos sobre afectación en el feto ni en otros resultados del embarazo en humanos-No debería utilizarse durante el embarazo excepto si el beneficio potencial justifica el riesgo potencial para el feto | 104 |
| Antralina | NC | NC | C | -No hay datos en animales ni en humanos-Los expertos recomiendan suspenderlo 4 semanas antes de la concepción y evitarlo durante el embarazo-No incluido en AEMPS | |
| Coal tar (Brea de Hulla/ Alquitran de Hulla) | NC | NC | C | -En animales se han descrito casos de paladar hendido y falta de maduración pulmonar-Durante el embarazo se recomienda emplear el producto de forma intermitente, con bajas concentraciones y sobre un porcentaje reducido de superficie corporal y evitar su uso durante el primer trimestre del embarazo | 53,54,101 |
| Ácido salicílico | NC | NC | C | -Lo expertos recomiendan evitar su uso a dosis altas (> 3%), grandes cantidades (por ejemplo, > 20 gr/día) y evitar los vendajes oclusivos-No descrito en AEMPS | |
| Retinoides (tazaroteno) | NC | NC | X | -No hay datos en humanos-Contraindicado su uso en el embarazo-No descrito en AEMPS | 13 |
| PUVA tópico | NC | NC | C | -No hay datos en humanos-Los expertos recomiendan evitarlo en embarazo-No descrito en AEMPS | 67 |
| UVBBE | NC | NC | - | -Pocos datos en humanos (algún caso publicado)-Los expertos exponen que se puede utilizar en embarazo-No descrito en AEMPS | 56 |
| Sistémicos | |||||
| Corticoides | B-C | -AEMPS: A dosis habituales, no hay que interrumpir | 59,60 | ||
| Acitretina | NC | NC | X | -Fármacos teratogénicos en humanos-AEMPS: Contraindicado su uso en el embarazo | 12 |
| Otros retinoides | NC | NC | X | -Fármaco teratogénicos en humanos-AEMPS: Contraindicado su uso en el embarazo | 39,40 |
| PUVA | NC | NC | C | -Posible efecto teratógeno-Los expertos recomiendan evitarlos en el embarazo-No descrito en AEMPS | 15,66,67 |
| UVBBE | NC | NC | - | -No asociado a teratogenidad-No descrito en AEMPS | 56 |
| Apremilast | NC | NC | C | -No hay datos en humanos-En animales descritos casos de pérdida fetal-AEMPS: Contraindicado su uso en el embarazo | 15 |
| Dimetilfumarato | NC | NC | C | -No datos de en humanos-Los expertos recomiendan no usarlo en el embarazo-AEMPS: Contraindicado su uso en el embarazo | 9 |
| Metotrexato | D | NC | X | -En animales descritos casos de pérdida fetal y de malformaciones congénitas. En humanos este efecto parece ser dosis dependiente y se asocia sobretodo a dosis altas del fármaco-AEMPS: Contraindicado su uso en el embarazo | 109 |
| Ciclosporina A | NC | NC | C | -Descritos casos de bajo peso al nacer y prematuridad-AEMPS: Usar si en beneficio supera el riesgo | 73-75 |
| Infliximab | NC | NC | B | -No hay datos que demuestren asociación con teratogenicidad ni malos resultados del embarazo-AEMPS: Usar si en beneficio supera el riesgo | 83,121 |
| Adalimumab | NC | NC | B | - No hay datos que demuestren asociación con teratogenicidad ni malos resultados del embarazo-AEMPS: Usar si en beneficio supera el riesgo | 15,83 |
| Etanercept | NC | NC | B | -No hay datos que demuestren asociación con teratogenicidad ni malos resultados del embarazo-AEMPS: No se recomienda su uso | 84 |
| Certolizumab pegol | NC | NC | B | -Datos similares a la población general-Aprobado su uso en el embarazo por EMA | 81,82,122,123 |
| Brodalumab | NC | NC | B | -Escasez de datos en humanos-AEMPS: Preferible evitar su uso | 113 |
| Secukinumab | NC | NC | B | -No hay datos que demuestren asociación con teratogenicidad ni malos resultados del embarazo-AEMPS: Preferible evitar su uso | 89 |
| Ustekinumab | NC | NC | B | -Escasez de datos en humanos-AEMPS: Preferible evitar su uso | 78,87,88,124 |
| Ixekizumab | NC | NC | B | -Escasez de datos en humanos-AEMPS: Preferible evitar su uso | 15 |
| Guselkumab | NC | NC | B | -Escasez de datos en humanos-AEMPS: Preferible evitar su uso | 125 |
Abreviaturas: NC=no conocida; D=dudosa; AEMPS=Agencia Española del Medicamento y Productos Sanitarios; RM=riesgo materno; RF=riesgo fetal.
La psoriasis mejora en el 33-60% de mujeres durante el embarazo4,14,19, el 25% no experimentan cambios y el 25% empeoran14. Sin embargo, tras el parto el 40-88% experimentan un brote4,6,14,19,24,43–45.
Los datos sobre el efecto de la psoriasis en el embarazo, en el parto y en el recién nacido son un poco controvertidos5,25,34,46–48. En algunos estudios los malos resultados se han asociado específicamente a pacientes con psoriasis moderada-grave7,48. Actualmente no hay datos que sugieran una asociación entre la psoriasis y el desarrollo de malformaciones congénitas7,49, y aunque hay resultados heterogéneos, sí parece que pueda haber una asociación entre la psoriasis y el desarrollo de diabetes e hipertensión arterial gestacional7,48.
Finalmente, otro aspecto fundamental de la planificación es conseguir que el paciente esté sin actividad de la psoriasis (o, en su defecto y de forma individualizada, con la mínima actividad posible) durante 3-4meses, con fármacos no teratogénicos.
Embarazo y seguimientoEmbarazoRecomendación 8. El panel recomienda buscar un perfil farmacológico lo más efectivo y seguro posible para el embarazo, individualizado para cada paciente (NE 5; GR D; GA 98%).
El conocimiento sobre la seguridad de los medicamentos es uno de los pilares básicos para una atención obstétrica y médica efectiva y segura (tabla 5). Sin embargo, no disponemos para todos los fármacos de la evidencia suficiente para poder emitir recomendaciones robustas y explícitas9,50,51. Por ello, el uso de fármacos durante el embarazo debe ser prescrito con precaución, valorando pormenorizadamente el riesgo-beneficio en cada paciente y tomando decisiones informadas y consensuadas con los pacientes40.
Medicamentos tópicosRecomendación 9. Se recomienda suspender los tratamientos tópicos con potencial efecto teratogénico (antralina, tazaroteno, PUVA tópico) al confirmarse el embarazo y valorar la prescripción de fármacos tópicos con mejor perfil de seguridad (NE 3a; GR C; GA 98%).
El panel también considera importante evaluar individualmente en cada caso el riesgo-beneficio y, en los pacientes en los que se prescriban fármacos tópicos con mejor perfil de seguridad, intentar prescribirlos a las dosis menores posibles, en áreas lo menos extensas posibles, durante el menor tiempo posible, evitando vendajes oclusivos (tabla 5).
Con los corticoides tópicos solo se ha descrito una probable asociación entre bajo peso al nacer con el uso de corticoides de potencia alta y muy alta, especialmente cuando el tiempo de exposición y la dosis acumulada son grandes15,52. Los inhibidores de calcineurina tópicos15 y el calcipotriol se han mostrado seguros. Sin embargo, el déficit de vitaminaD materno sí se puede asociar a riesgo teratogénico. Con respecto al coal tar, no hay datos que sugieran teratogenicidad o malos resultados del embarazo en humanos, aunque en animales se han reportado casos de malformaciones15,53,54. Una cantidad moderada de ácido salicílico tópico (9-25%) puede absorberse sistémicamente, y se ha publicado que su uso en el primer trimestre podría asociarse a un riesgo aumentado de gastrosquisis15,55. Señalar que la fototerapia con radiación ultravioletaB de banda estrecha (UVBBE) se ha mostrado segura durante el embarazo56.
Aunque no se ha reportado teratogenicidad ni malos resultados del embarazo con el uso de la antralina, se recomienda suspenderla 4semanas antes de la concepción15. En relación con el tazaroteno tópico, se estima que el 6% se absorbe sistémicamente57,58, y hay que tener en cuenta que además pueden existir factores individuales, como daños en la barrera cutánea, que pueden incrementar la absorción sistémica. Aunque no hay datos sugestivos de embriopatía, este fármaco está contraindicado en el embarazo. Tampoco se recomiendan durante el embarazo los PUVA tópicos15.
Medicamentos sistémicosRecomendación 10. Se recomienda suspender los tratamientos sistémicos con potencial efecto teratogénico (acitretina, retinoides sistémicos, PUVA sistémico, apremilast, dimetilfumarato, metotrexato) antes de la concepción, y valorar la prescripción de fármacos tópicos y/o sistémicos y/o fototerapia con mejor perfil de seguridad (NE 3a; GR C; GA 97%).
No se han descrito casos de malformaciones congénitas u otros problemas relevantes con el uso de corticoides sistémicos59–61.
Acitretina es un potente teratógeno en humanos62,63. Se puede detectar en sangre a los 2meses de la última dosis, pero en algunas circunstancias, como en la presencia de alcohol, esta se puede retro-convertir en etretinato y detectarse durante 120días. Por ello se suele recomendar suspender su uso hasta 2años antes de la concepción, individualizando cada caso15,64,65. Otros retinoides orales, como la alitretinoína y la isotretinoína, están también contraindicados en el embarazo39,40.
La posible asociación de los PUVA sistémicos con problemas teratogénicos no queda clara15,66,67, por lo que están contraindicados durante el embarazo. No así los UVBBE, que se han mostrado seguros durante el mismo56.
Actualmente no hay datos en humanos sobre teratogenicidad con apremilast pero sí se han comunicado pérdidas fetales y casos de bajo peso al nacer en animales, por lo que se contraindica su uso en el embarazo15. Tampoco hay datos en humanos referentes al dimetilfumarato, que tampoco se recomienda9.
Datos en animales han demostrado que, además de provocar abortos, el metotrexato es un fármaco teratogénico. Sin embargo, distintos estudios observacionales sugieren que se precisan dosis mayores de 10mg/semana de metotrexato para inducir defectos, y que el periodo crítico sería las 6-8semanas posconcepción68–72. Sin embargo, actualmente este fármaco está contraindicado en el embarazo, recomendándose su suspensión 3meses antes de la concepción.
Finalmente, la ciclosporinaA se ha asociado con un mayor riesgo de bajo peso al nacer y prematuridad en embarazadas con trasplante de órganos, pero no a mayor riesgo de anomalías congénitas73–75.
Terapias biológicasRecomendación 11. En el caso de mujeres en tratamiento con terapias biológicas, el panel recomienda mantenerlos durante el 1.ery 2.otrimestres y valorar con la paciente los riesgos-beneficios de continuar con ellos durante el 3.ertrimestre. Las pacientes que reciben certolizumab pegol podrían usarlo durante todo el embarazo solo si se considera clínicamente necesario (NE 3a; GR C; GA 88%).
En cuanto a los anticuerpos monoclonales, el paso de anticuerpos IgG se produce a partir del 2.° trimestre mediante su unión de la Fc a receptores placentarios9. Sin embargo, no todos los anticuerpos monoclonales tienen la misma afinidad para unirse a estos receptores. Las IgG1 (adalimumab, infliximab, secukinumab, ustekinumab, guselkumab), la IgG2 (brodalumab) y la IgG4 (ixekizumab) probablemente atraviesen la placenta de un modo similar76–78. Incluso se han detectado niveles de infliximab y adalimumab en recién nacidos hasta 6meses tras el nacimiento. Sin embargo, se ha descrito que etanercept tiene menor afinidad79,80, pero es especialmente certolizumab pegol (que carece de Fc)81,82 el que tiene bajo o nulo paso transplacentario.
En relación con la capacidad teratogénica o de malos resultados con el embarazo (incluyendo infecciones maternas), los inhibidores del TNFα no se han asociado claramente con ninguno de ellos83,84. Con certolizumab pegol se han reportado datos de estudios prospectivos que han incluido más de 500 mujeres embarazadas con este fármaco sin que se detectara un aumento de riesgo de malformaciones o muerte fetal85,86. Por ello, las agencias reguladoras han aprobado el uso de certolizumab pegol durante el embarazo y la lactancia.
Actualmente los datos de brodalumab, ustekinumab78,87,88, secukinumab89, ixekizumab y guselkumab son inexistentes o escasos.
SeguimientoRecomendación 12. Las pacientes con psoriasis que precisen tratamientos sistémicos convencionales y/o biológicos para controlar la enfermedad deben seguir una atención obstétrica estrecha una vez se confirme el embarazo (NE 5; GR D; GA 92%).
Siempre que sea posible, esta se puede prestar en unidades de embarazo de alto riesgo (ver más delante la sección de atención multidisciplinar: recomendación 15).
Recomendación 13. El panel recomienda un seguimiento y control estrictos de las pacientes embarazadas con psoriasis (NE 5; GR D; GA 83%).
Como cualquier otro paciente con psoriasis, las embarazadas también deben ser evaluadas desde el punto de vista de la enfermedad.
La periodicidad de las visitas dependerá de la evaluación obstétrica y del tipo y estado de la psoriasis. De forma general, en una paciente con baja o nula actividad, estable clínicamente, la periodicidad puede ser cada 4-6semanas durante los dos primeros trimestres, aumentando a partir de la semana32 hasta el final de la gestación según las características individuales de la paciente. En caso de brotes o de complicaciones obstétricas la periodicidad será determinada por sus médicos responsables. Y siempre debe asegurarse un acceso directo y rápido en casos de dudas o complicaciones dermatológicas u obstétricas.
La evaluación de las pacientes debe ser sistemática y debe incluir el control de la presión arterial, el peso y una exploración física básica. La analítica a su vez debe incluir un hemograma y bioquímica simple, y orina elemental con sedimento. La evaluación de la gravedad y de otras variables de la enfermedad se hará de acuerdo a la práctica clínica habitual.
Finalmente, el panel considera que el dermatólogo debe estar implicado en todo el seguimiento, independientemente de que la paciente haya sido seguida en una unidad de embarazo de alto riesgo o en las consultas de obstetricia habituales.
Recomendación 14. En caso de brote el panel recomienda individualizar cada caso teniendo en cuenta el tipo y la gravedad del mismo, la semana de gestación y las opciones terapéuticas disponibles (NE 5; GR D; GA 100%).
En cada caso la actitud terapéutica debe individualizarse y consensuarse con la paciente y, en caso de ser preciso, con el ginecólogo-obstetra.
Cuando la paciente embarazada con psoriasis presente una infección que requiera el empleo de un antibiótico, se buscará uno con buen perfil de seguridad en el embarazo90.
Recomendación 15. El panel recomienda fomentar la colaboración entre especialidades (dermatología, obstetricia, pediatría, etc.) (NE 5; GR D; GA 98%).
Siempre que sea posible, se recomienda la posibilidad de instaurar algún modelo de atención multidisciplinar del embarazo que implique a ginecólogos experimentados en embarazos de riesgo y a dermatólogos. Todo ello facilitado con el uso de la historia médica electrónica. También es recomendable la coordinación con el médico de atención primaria.
Lactancia, posparto y cuidado perinatalLa psoriasis en sí no contraindica la lactancia materna, pero sí que lo pueden hacer algunos fármacos para su tratamiento (tabla 6)91.
Seguridad en relación a la lactancia de los fármacos comúnmente utilizados en dermatología
| Fármacos | Lactancia | Ref |
|---|---|---|
| Tópicos | Estudios, AEMPS | |
| Corticoides | -Los corticoesteroides son un componente normal de la leche materna, con una concentración media de 7 μg/L.-La exposición de los bebés a través de la leche es mínima-Se ha descrito un caso de hipertensión iatrogénica en un bebé expuesto a corticosteroides tópicos de alta potencia, que se habían aplicado directamente en el pezón-Los expertos los consideran que no deben de dar problemas en la lactancia-AEMPS no los recomienda en la lactancia | 98-100 |
| Inhibidores calcineurina-Pimecrolimus-Tacrolimus | -Usados de manera tópica, tiene una absorción sistémica pequeña, por su tamaño molecular, mayor si se aplican en la zona del pezón-Los expertos los consideran terapias seguras-La AEMPS no los recomiendan en la lactancia o usarlo con precaución, evitando su uso en el pecho | 116-121 |
| Calcipotriol | -Usados de manera tópica, tiene una absorción sistémica pequeña, mayor si se aplican en la zona del pezón-AEMPS: Precaución al prescribir calcipotriol a mujeres en periodo de lactancia, y evitar su aplicación en el pecho | 103,104 |
| Antralina | -No descritos problemas con su uso en la lactancia salvo irritación en la piel del bebé-Los expertos los consideran terapias seguras-No incluido en AEMPS | 15 |
| Coal tar (Brea de Hulla/ Alquitran de Hulla) | -En general, este tratamiento, se utiliza para una gran parte de la superficie corporal, haciendo difícil la prevención de la exposición fetal-No descritos problemas con su uso en la lactancia salvo irritación en la piel del bebé-Los expertos los consideran terapias seguras-La AEMPS no indica nada en concreto | 15,101,102 |
| Ácido salicílico | -Teniendo en cuenta el síndrome de Reye, los expertos aconsejan evitar su aplicación en el pezón, usarlo a concentraciones bajas (por ejemplo, 1-2%) y pequeñas dosis (por ejemplo, <20 gr/día) durante períodos cortos-Los expertos los consideran terapias seguras-AEMPS no indica nada en concreto | 15 |
| Retinoides (tazaroteno) | -No hay datos en humanos-Los expertos no lo recomiendan durante la lactancia-AEMPS: Tazaroteno contraindicado, adapaleno se puede usar y en el caso de la tretinoína si el beneficio terapéutico justifique los posibles riesgos | 13 |
| PUVA tópico | -No hay datos en humanos sobre el efecto en el lactante-En opinión de expertos, se recomienda o suspender o demorar la lactancia 5-24 horas desde la última dosis-No descrito en AEMPS | 67 |
| UVBBE | -Pocos datos en humanos (algún caso publicado)-Los expertos consideran que se puede utilizar en lactancia-No descrito en AEMPS | |
| Sistémicos | ||
| Corticoides | -La excreción de corticoides en leche maternal es pequeño. En madres con dosis de 10-80 mg/día, las dosis relativas encontradas en los lactantes son del 0,02% al 0,074% (0,002-0,059 mg), que representan un 10% del nivel de cortisol endógeno de cortisol del niño-No descritos acontecimientos adversos importantes en los lactantes-Para minimizar la exposición se recomienda esperar 3-4 horas tras la ingestión del corticoide-Se ha observado disminución de prolactina con la dexametasona-AEMPS: La prednisona se excreta en mínimas cantidades. No se ha reportado ningún caso de daño en el niño, sin embargo, tratamientos prolongados con dosis elevadas pudieran afectar a la función adrenal del lactante, por lo que se recomienda monitorización del mismo. Si se requieren dosis muy elevadas por razones terapéuticas, se debe interrumpir la lactancia | 59,60,105,106,122 |
| Acitretina | -Existe información limitada sobre las dosis maternas de acitretina y su paso a la leche (0,65 mg/kg/ día produce una excreción limitada en la leche aproximadamente un 1%). Sin embargo existen dudas por su capacidad tóxica acumulativa. Un recién nacido tiene su riñón e hígado inmaduros y puede tener problemas a la hora de excretarlo-AEMPS: Contraindicado su uso en la lactancia | 12,107 |
| Otros retinoides | -AEMPS: Contraindicado su uso en la lactancia | 39,40 |
| PUVA | -Hay excreción a la leche materna pero no datos claros sobre su efecto en el lactante-En opinión de expertos, se recomienda o suspender o demorar la lactancia 5-24 horas desde la última dosis (hasta que el 95% se haya aclarado en la orina)-No descrito en AEMPS | 13,104 |
| UVBBE | -No problemas en el lactante-No descrito en AEMPS | 56 |
| Apremilast | -Datos en ratones muestran la presencia de niveles de apremilast en leche 1,5 veces superiores a los detectados en sangre-AEMPS: Dada la limitada información disponible actualmente, es mejor evitar apremilast durante la lactancia | 15,123 |
| Dimetilfumarato | -Debido al bajo peso molecular del dimetilfumarato, es probable que los niveles de leche sean aproximadamente equivalentes al nivel en la sangre materna. Calculando el nivel promedio en sangre materna, el bebé recibiría aproximadamente un 3,5% de la dosis ajustada al peso de la madre-AEMPS: Contraindicado durante la lactancia | 108 |
| Metotrexato | -A dosis inmunomoduladoras (<0,4 mg/kg semana), los niveles encontrados en la leche materna son muy bajos (proporción leche materna:plasma de 0.08:1-AEMPS: Contraindicado durante la lactancia | 109 |
| Ciclosporina A | -La ciclosporina se excreta en leche materna, aunque la mayoría de los lactantes estudiados no han tenido niveles detectables de ciclosporina. Los preparados comerciales tienen etanol, que también debe ser tenido en cuenta para la lactancia-AEMPS: Contraindicado durante la lactancia | 74,110 |
| Infliximab | -Generalmente no se detecta en leche materna o a dosis bajas-AEMPS: Como las inmunoglobulinas humanas se excretan en el leche, las mujeres no deben dar el pecho durante al menos 6 meses después del tratamiento | 124 |
| Adalimumab | -Generalmente no se detecta en leche materna o a dosis muy bajas, con una presencia en leche humana en concentraciones del 0,1% al 1% del nivel sérico materno-AEMPS: Puede utilizarse durante la lactancia | 15,112 |
| Etanercept | -Generalmente no se detecta en leche materna o a dosis bajas-AEMPS: Se debe decidir si es necesario interrumpir la lactancia o interrumpir el tratamiento con ETN, tras considerar el beneficio de la lactancia para el niño y el beneficio del tratamiento para la madre. | 111 |
| Certolizumab pegol | -Generalmente no se detecta en leche materna o a dosis bajas-Aprobado su uso en la lactancia por EMA | 115 |
| Brodalumab | -Se desconoce su paso a la leche materna-AEMPS: Se debe decidir si es necesario interrumpir la lactancia o interrumpir / no iniciar el tratamiento con brodalumab tras considerar el beneficio de la lactancia para el niño y el beneficio del tratamiento para la madre | 15 |
| Secukinumab | -Generalmente no se detecta en leche materna o a dosis bajas.-AEMPS: Se debe decidir si interrumpir la lactancia durante el tratamiento y hasta 20 semanas después del tratamiento o interrumpir el tratamiento, teniendo en cuenta el beneficio de la lactancia para el niño o el beneficio del tratamiento para la mujer | 15 |
| Ustekinumab | -No hay datos en humanos-AEMPS: La decisión de interrumpir la lactancia materna durante el tratamiento y hasta 15 semanas después del tratamiento o suspender el tratamiento debe adoptarse valorando los efectos beneficiosos de la lactancia materna para el niño y los beneficios del tratamiento con ustekinumab para la mujer | 78,125 |
| Ixekizumab | -No hay datos en humanos-AEMPS: Se debe decidir si es necesario interrumpir la lactancia o interrumpir el tratamiento con ixekizumab tras considerar el beneficio de la lactancia para el niño y el beneficio del tratamiento para la madre | 15 |
| Guselkumab | -No hay datos en humanos-AEMPS: Se debe decidir si es necesario interrumpir la lactancia materna durante el tratamiento y hasta 12 semanas después de la última dosis o suspender el tratamiento, tras considerar el beneficio de la lactancia y del tratamiento con para la madre | 126,127 |
Abreviaturas: AEMPS=Agencia Española del Medicamento y Productos Sanitarios; EMA=European Medicine Agency; ETN=etanercept; gr=gramos; mg=miligramo; kg=kiliogramo; μg=microgramo; L=litro.
Recordar que el riesgo de brote posparto es importante. También es más probable que las madres experimenten fenómenos de Koebner, debido a la irritación por el agarre y la succión del bebé. La psoriasis en la zona del pezón presenta generalmente placas eritematosas bien delimitadas con escamas finas92.
En principio, la lactancia materna no interfiere con la administración de la mayoría de las vacunas a la madre, tanto inactivadas como atenuadas, a pesar de la presencia de anticuerpos maternos en la leche93–95. Una excepción son las vacunas de la viruela y la fiebre amarilla, tras las que se han descrito algunos cuadros graves en el neonato, como encefalitis, por lo que están contraindicadas96,97.
Al igual que en el embarazo, cualquier decisión que se tome en la lactancia debe ser consensuada con las pacientes.
Recomendación 16. Durante la lactancia se pueden pautar emolientes (NE 4; GR C, GA 83%).
No hay descrito ningún estudio que demuestre problemas en el neonato con el uso de emolientes.
Recomendación 17. En relación con el uso de los tratamientos tópicos para la psoriasis en la lactancia, el tazaroteno está contraindicado, y en cuanto al resto se recomienda usarlos siempre que los beneficios superen los riesgos, a las dosis mínimas, durante el menor tiempo posible, evitando su aplicación en areola-pezón (NE 4; GR C; GA 97%).
El tazaroteno tópico, aunque los datos son escasos, está contraindicado. Para el resto de tratamientos tópicos en general no se han descrito problemas relevantes, salvo irritación de la piel del bebé y un caso de hipertensión iatrogénica en un bebé cuya madre estaba en tratamiento con dosis muy altas de corticoide que incluía la zona del pezón15,98–104.
Recomendación 18. No se recomienda el PUVA tópico durante la lactancia; sí se puede utilizar UVBBE (NE 4; GR C; GA 95%).
Aunque no hay datos sobre el efecto en el lactante13,104, los expertos recomiendan utilizar preferiblemente otro tipo de fototerapia. En este sentido, los UVBBE sí se han mostrado seguros durante la lactancia56.
Recomendación 19. Durante la lactancia se puede utilizar corticoides sistémicos siempre que los beneficios superen los riesgos, a las dosis mínimas, durante el menor tiempo posible (NE 4; GR D; GA 80%).
La excreción de corticoides en la leche materna es baja105 y no se han reportado acontecimientos adversos en los lactantes (aunque en los estudios analizados las dosis de corticoides en las madres eran de 5-10mg/día)106.
Recomendación 20. Durante la lactancia no se recomienda el uso de retinoides orales, apremilast, dimetilfumarato, metotrexato, ni ciclosporinaA (NE 4; GR D; GA 95%).
En relación con los retinoides orales, aunque su excreción en leche materna es baja, quedan dudas sobre su posible toxicidad acumulativa en recién nacidos que, debido a su inmadurez, pueden tener problemas para excretar estos fármacos12,107.
El apremilast se excreta en la leche materna. Aunque no hay estudios en humanos, teniendo en cuenta lo registrado en estudios animales, está contraindicado56. El dimetilfumarato también se excreta en la leche materna y es posible que a dosis equivalentes a las plasmáticas de la madre, por lo que no se recomienda su uso durante la lactancia108.
La excreción de metotrexato en leche materna es muy baja y no hay datos que sugieran problemas en el lactante; sin embargo, el metotrexato tiene mucha capacidad para acumularse en los tejidos, y el recién nacido, por inmadurez renal, podría tener problemas en su excreción109. Por todo ello no se recomienda, al igual que la ciclosporinaA, que también se excreta, aunque los niveles en el lactante son prácticamente indetectables74,110.
Recomendación 21. Durante la lactancia, el certolizumab pegol está aprobado para su uso. Para el resto de terapias biológicas el panel recomienda valorar el riesgo-beneficio en cada paciente (NE 4; GR D; GA 93%).
Muchos de los anticuerpos monoclonales tienen un peso molecular muy elevado, por lo que su excreción en leche es nula o muy baja; además, la mayoría se digieren en el tracto digestivo del recién nacido15,111–114. Sin embargo, para la mayoría de estas terapias la evidencia sobre en el lactante es escasa, por lo que se recomienda prudencia a la hora de pautarlos.
Con certolizumab pegol la excreción en leche materna es nula o mínima, no ha reportado problemas en el lactante y está aprobado para su uso115.
Recomendación 22. Una vez finalizado el embarazo se recomienda retomar el seguimiento habitual de la paciente en la consulta de dermatología lo antes posible (NE 5; GR D; GA 88%).
Es importante retomar lo antes posible el seguimiento en dermatología tras el parto, entre otros motivos porque existe un riesgo importante de brotes tras el mismo, especialmente en las pacientes con actividad durante el embarazo, sobre todo durante el 1.er trimestre. Otros factores asociados a brote son el parto prematuro y el recién nacido de bajo peso. La cadencia de las visitas dependerá de la situación de cada paciente.
La evaluación de actividad de la psoriasis será individualizada siguiendo la práctica clínica habitual.
Las posibles reintroducciones o cambios de medicamentos se realizarán según la evolución del paciente. Esto significa, por ejemplo, que una paciente en remisión a la que se suspendió un fármaco por el embarazo no precisa reintroducirlo mientras siga en remisión.
Recomendación 23. El neonato no precisa cuidados especiales salvo que la madre haya estado expuesta a terapias biológicas que cruzan la barrera placentaria y que se hayan mantenido más allá del segundo trimestre del embarazo (NE 5; GR D; GA 87%).
Los neonatos que han sido expuestos a fármacos (anticuerpos monoclonales) que cruzan la barrera placentaria durante el embarazo pueden tener un ligero aumento del riesgo de infecciones durante un periodo variable de hasta 6-9meses15. Por ello, en estos casos se recomienda la vacunación de virus no vivos según el calendario establecido y vacunas de virus vivos solo después de los 6meses. También es recomendable realizar controles analíticos en las primeras semanas por la posible aparición de neutropenia.
DiscusiónEn el presente documento, promovido por el grupo de trabajo de psoriasis de la AEDV, presentamos una serie de recomendaciones prácticas sobre la fertilidad, el embarazo, el posparto y la lactancia para pacientes con psoriasis, basadas en la mejor evidencia disponible actualmente.
Para ello se ha seguido la metodología de grupo nominal y Delphi, ampliamente utilizada en este tipo de documentos. En el mismo ha participado un grupo de expertos multidisciplinar de reconocido prestigio a nivel nacional que se apoyaron en una revisión sistemática y en su experiencia. Destacamos en primer lugar el alto nivel de acuerdo alcanzado en las recomendaciones: solo una no lo alcanzó. Además, el Delphi se amplió a un numeroso grupo de dermatólogos, reforzando así la validez de las recomendaciones.
La única recomendación que no alcanzó el nivel de acuerdo establecido hacía referencia a la derivación a ginecología para consejo reproductivo. Este resultado probablemente obedezca a que el dermatólogo se siente responsable y capacitado para poder ofrecerlo o al menos informar de una forma objetiva y fiable sobre los distintos aspectos reproductivos. Este documento además ayudará en esta tarea. Tras esta reflexión se decidió no reformularla y, por lo tanto, no pasarla a una segunda ronda Delphi.
El objetivo final de estas recomendaciones es el de mejorar los resultados en esta área, pero especialmente en el embarazo. En este sentido, el panel de expertos quiere reforzar varios mensajes. El primero hace referencia al consejo pre-concepcional, que debe ofrecerse a todos los pacientes en edad reproductiva, independientemente del tratamiento que tengan. Junto con ello, dejar la puerta abierta para que con confianza se pregunte cuando se quiera sobre cualquier aspecto en este campo probablemente contribuirá positivamente. Un paciente bien informado tiene más probabilidades de alcanzar los objetivos planteados. El panel también considera fundamental la correcta planificación del embarazo. Idealmente el embarazo debe producirse cuando la psoriasis esté controlada (o lo más controlada posible) y las pacientes estén recibiendo fármacos seguros desde el punto de vista gestacional y para el feto. Así, esta planificación puede implicar, por ejemplo, el cambio de tratamiento o una evaluación en profundidad de la psoriasis. Finalmente, no cabe duda de que la probabilidad de éxito en el embarazo va a ser mayor también si se realiza en un contexto de atención multidisciplinar, trabajando en equipo, con la identificación y la comprensión de los posibles riesgos particulares para una paciente individual.
En resumen, es fundamental disponer de recomendaciones explícitas que orienten a los clínicos en el manejo de pacientes con psoriasis durante su época reproductiva. A pesar de que la evidencia es todavía escasa en algunas áreas, este documento presenta una serie de recomendaciones que creemos pueden ser relevantes y de utilidad. Además, son recomendaciones simples que se pueden implementar sin dificultades. El panel está convencido que su seguimiento mejorará el abordaje de estos pacientes y, por lo tanto, su pronóstico y el de sus descendientes.
FinanciaciónEl proyecto estuvo financiado con una beca sin restricciones de UCB.
Conflicto de interesesMAM ha realizado ponencias y asesorías y asistido a congresos patrocinado por AbbVie, Pfizer, MSD, Janssen, Novartis, Lilly, Almirall, Amgen, Cellgene, Leo y UCB Pharma.
MGB ha recibido honorarios en estudios o ensayos clínicos, impartido conferencias o recibido ayudas para asistir a reuniones y congresos por parte de AbbVie, Novartis, LEO Pharma, Wyeth, MSD, Cellgene, Lilly, Janssen, UCB Pharma.
OBR ha recibido honorarios por consultoría o ponencias de Janssen-Cilag, AbbVie, Pfizer, Novartis, Lilly, Cellgene, Leo Pharma, UCB y Almirall.
APF ha recibido honorarios por consultoría o ponencias de AbbVie, Almirall, Leo, Lilly, Novartis, Pficer, Cellgene y Jansen.
JMC ha recibido honorarios por consultoría o ponencias de Cellgene, Janssen, Lilly, Novartis, Leo Pharma, Pfizer, MSD, AbbVie y Biogen Amgen.
RTF ha recibido honorarios por consultoría o ponencias de Leo Pharma, Lilly, Janssen, Cellgene, Novartis, AbbVie, MSD, Pfizer y Almirall.
IB ha recibido honorarios por consultoría o ponencias de Cellgene, Janssen, Lilly, Novartis, Leo Pharma, Pfizer, MSD, Abbvie y Amgen.
El resto de autores no declara conflicto de intereses.
Por su participación en el Delphi a los doctores: Gloria Aparicio Español, Ana Batalla Cebey, Marta Ferran Farrés, Alba Calleja Algarra, Antonio Sahuquillo Torralba, Servando Eugenio Marrón Moya, Carlos Ferrándiz Foraster, Daniel Jesús Godoy Díaz, Carlos Muñoz Santos, Álvaro González-Cantero, Noemí Eiris Salvado, Laura Salgado Boquete, Conrad Pujol Marco, Vicenç Rocamora Duran, Anna López Ferrer, Carmen Rodríguez Cerdeira, Elena del Alcázar Viladomiu, Rosario Fátima Lafuente Urrez, Ana María Carrizosa Esquivel, Amparo Pérez Ferriols, Ander Zulaica Garate, Diana P. Ruiz Genao, Almudena Mateu Puchades, Ignacio Yanguas Bayona, Almudena Fernández Orland, José Carlos Moreno Giménez, Alberto Romero Maté, Alberto Conde Taboada, Beatriz Pérez Suárez, Miquel Ribera Pibernat, Eva Vilarrasa Rull, José Manuel Fernández Armenteros, Silvia Pérez Barrio, Miren Josune Michelena Eceiza, Cristina Rubio Flores, José Carlos Ruiz Carrascosa, Mónica Larrea García, Gregorio Carretero Hernández, José Luis Sánchez Carazo, Marc Julià Manresa, Luis Puig Sanz, Lourdes Rodríguez Fernández-Freire, Manuel Galán Gutiérrez, Alicia González Quesada, Estrella Simal Gil, Juan José Andrés Lencina, María Luisa Alonso Pacheco, Laura García Fernández, Mar Llamas Velasco, Pablo de la Cueva Dobao, Jaime Notario Rosa, Fco. Javier García Latasa de Araníbar.
A la Dra Estíbaliz Loza por el apoyo y coordinación metodológica del proyecto.