La enfermedad de Hansen o lepra es una enfermedad causada por Mycobacterium leprae y Mycobacterium lepromatosis. Estas bacterias ingresan al organismo por las vías aéreas superiores, por lo que generan manifestaciones clínicas en la mucosa nasal y en la cavidad bucal. El objetivo del estudio es caracterizar las lesiones bucales de los pacientes con una enfermedad de Hansen.
Materiales y métodosSe diseñó un estudio observacional, transversal, de 100 pacientes con diagnóstico de lepra. Se examinó la cavidad bucal y se registraron los hallazgos clínicos en una ficha epidemiológica. Además, se incluyó el estudio histopatológico de las lesiones que requirieron de una biopsia. Los casos sugestivos de lepra fueron teñidos y analizados con hematoxilina y eosina, Ziehl-Neelsen y Fite-Faraco. Las variables fueron analizadas y comparadas mediante las pruebas Chi2, correlación de Spearman y U de Mann-Whitney.
ResultadosEl grupo de estudio estuvo conformado por 67 hombres y 33 mujeres, con una media (± desviación estándar) de 48,1±16,4 años de edad. Fueron observadas lesiones bucales en 34 pacientes. Las lesiones orales relacionadas con lepra, presentes en 9 pacientes, se ubicaron en el paladar duro y el labio superior. Estas fueron significativamente más frecuentes en la lepra lepromatosa, la borderline lepromatosa (p=0,029) y en el eritema nudoso leproso (p=0,031).
ConclusionesLas lesiones bucales asociadas a lepra ocurren con una frecuencia baja, manifestándose como lepromas y placas leprosas en el paladar duro y el labio superior.
Hansen disease, or leprosy, is caused by Mycobacterium leprae or Mycobacterium lepromatosis. Because these bacteria enter the body via the upper airways, they generate clinical manifestations in the nasal mucous membranes and the mouth. We aimed to describe the characteristics of oral lesions in patients with Hansen disease.
Material and methodsCross-sectional observational study of 100 patients diagnosed with Hansen disease. We examined the oral cavity and recorded clinical findings on a disease reporting form for each patient. We also included the histopathologic findings for lesions that required a biopsy. Samples suggestive of Hansen disease were processed with hematoxylin-eosin, Ziehl–Neelsen, and Fite–Faraco staining. Variables were analyzed, as appropriate, with the χ2 test, the Mann-Whitney U test, or the Spearman correlation coefficient.
ResultsSixty-seven men and 33 women were included. The mean (SD) age was 48.1±16.4 years. Thirty-four patients had oral lesions. Lesions related to Hansen disease were found in 9 patients. The locations were the hard palate and upper lip. Oral lesions were significantly more frequent in patients with lepromatous leprosy, borderline lepromatous leprosy (P = .029), and erythema nodosum leprosum (P = .031).
ConclusionsThe frequency of oral lesions is low in Hansen disease. Such lesions present as lepromas and leprous plaques on the hard palate and upper lip.
La lepra es considerada un problema de salud pública, principalmente en algunos países en vías de desarrollo. Su prevalencia ha disminuido notablemente desde la introducción de la terapia multimedicamentosa, pero los países del sudeste asiático, Latinoamérica, África, Pacífico oriental y Mediterráneo Occidental, todavía concentran un gran número de casos. La India es el país con la mayor prevalencia del mundo, seguida por Brasil1-4.
La lepra es una enfermedad infecciosa crónica, que afecta principalmente a la piel y a los nervios periféricos, causada por las bacterias ácido alcohol resistentes Mycobacterium leprae(M. leprae) y Mycobacterium lepromatosis. No obstante, también suele afectar a los ojos, las membranas mucosas y los huesos, lo cual implica una variabilidad clínica de lesiones1–4.
Según las manifestaciones clínicas, la Organización Mundial de la Salud clasifica la lepra en dos grandes categorías: lepra paucibacilar (1 a 5 lesiones en piel y/o un tronco nervioso afectado) y lepra multibacilar (6 lesiones o más en piel y dos o más troncos nerviosos afectados)1,4.
Por su parte, la clasificación de Ridley-Jopling1, categoriza la lepra en tuberculoide (TT), borderline tuberculoide (BT), borderline-borderline (BB), borderline lepromatosa (BL), lepromatosa (LL) y lepra indeterminada (LI). Si el paciente carece de una respuesta inmune celular, desarrolla lepra lepromatosa. El paciente con una respuesta inmune efectiva mediada por células, tiende a desarrollar la forma tuberculoide. Las formas borderline se sitúan entre los dos anteriores, en pacientes con diferentes grados de respuesta inmune. Por último, la lepra indeterminada se considera la etapa inicial de la enfermedad3,5.
Las formas reactivas de la lepra (leprorreacciones), son eventos inmunológicos que pueden presentarse antes, durante o después del tratamiento de la enfermedad. Las leprorreacciones tipo 1 se dividen a su vez en reacciones de degradación, si hay una transición hacia el polo lepromatoso o reacciones de reversión, si hay una transición hacia el polo tuberculoide. Las leprorreacciones tipo 2 se subdividen en eritema nudoso leproso, eritema polimorfo leproso y fenómeno de Lucio o lepra difusa5,6.
La variabilidad clínica de la lepra está determinada por el tropismo del microorganismo por la piel, el tejido nervioso periférico, la respuesta inmune celular y por la susceptibilidad a la micobacteria. Dependiendo del tipo de lepra, las manifestaciones cutáneas varían tanto en el número de lesiones como en su patrón de distribución7. La mayoría de los pacientes tienen una LL, la cual es una forma multibacilar, caracterizada por múltiples nódulos en piel y mucosas (lepromas). Los sitios de predilección para estas lesiones son la cara y los pabellones auriculares7. En una menor proporción, se identifican pacientes con BL y BT. Estos pacientes se encuentran en un estadio inestable que evoluciona eventualmente a una polaridad. Clínicamente, la forma BT se presenta como unas placas eritematosas anulares con sus bordes externos difusos e internos bien delimitados. La forma BL se caracteriza por la presencia de múltiples pápulas hipopigmentadas, nódulos y placas infiltradas7,8. En diversos estudios se ha observado que las formas borderline y multibacilares (LL, BL) son las que se identifican con una mayor frecuencia, lo cual puede atribuirse al desequilibrio del sistema inmunológico en el momento del examen clínico y a la probabilidad de polarizarse a la forma LL9,10.
Hasta un 30% de los pacientes con un diagnóstico de lepra desarrollan exacerbaciones agudas graves de forma espontánea o durante el tratamiento9. Estas condiciones son referidas como reacciones de lepra (leprorreacciones) y son una manifestación del deterioro repentino en el equilibrio inmunológico, entre el patógeno y el individuo infectado. Estas reacciones inmunitarias pueden ocurrir incluso después de un tratamiento exitoso1,7. De acuerdo a los dos tipos de leprorreacciones descritas, el eritema nudoso leproso fue el más común en nuestro estudio, seguido de fenómenos de reversión en las formas multibacilares de la enfermedad.
Las reacciones de reversión se corresponden a un aumento de la inmunidad celular contra M. leprae. Se caracterizan por inflamación, dolor en las lesiones cutáneas existentes y neuritis. Las leprorreacciones de tipo 2 se corresponden a una respuesta inflamatoria sistémica a los complejos inmunitarios y se caracterizan por nódulos cutáneos sensibles, fiebre e inflamación de órganos (hígado, pulmones, articulaciones y ojos)11. En concordancia con nuestros resultados, se ha reportado que el eritema nudoso leproso es la lesión más prevalente en pacientes multibacilares y su presencia, desarrollo y mantenimiento podría asociarse con infecciones odontogénicas y enfermedad periodontal12.
Se ha señalado que el examen clínico de un paciente con diagnóstico de lepra debe extenderse a la mucosa bucal, debido a que podría ser la segunda vía de transmisión e infección de micobacterias. Las lesiones orales usualmente son asintomáticas y secundarias a los cambios nasales. Estas no son frecuentes y suelen relacionarse a LL o a fenómenos reaccionales. Otra vía de infección planteada en mucosa bucal se asocia a la diseminación hematógena o linfática del bacilo, favorecido por la temperatura de las vías aéreas superiores13.
Las manifestaciones bucales descritas son variadas, pueden presentarse máculas, pápulas, nódulos que pueden ulcerarse o necrosarse y cambios óseos12–14. También se ha descrito la presencia de hipopigmentación de la mucosa, una atrofia de las papilas linguales y la retracción de la úvula1,13.
A diferencia de las lesiones cutáneas asociadas a lepra, las cuales han sido ampliamente descritas en la literatura, existen pocos estudios que se han orientado a la caracterización de las lesiones en la cavidad bucal directamente relacionadas a la enfermedad, posiblemente debido a la baja prevalencia de las mismas12–14. Además, se han descrito lesiones inespecíficas que también pueden manifestarse en la población general15,16. En este contexto, el objetivo de este estudio es caracterizar las lesiones bucales presentes en pacientes con una enfermedad de Hansen.
Materiales y métodosSe diseñó un estudio observacional transversal en el que fueron evaluados 100 pacientes con diagnóstico de lepra, atendidos en el Instituto de Biomedicina «Dr. Jacinto Convit», en Caracas, Venezuela. Se empleó una ficha epidemiológica validada por expertos, en la cual se registraron los datos personales del paciente, los antecedentes personales, la evolución de la enfermedad y el tratamiento.
Se realizó una revisión sistemática de la cavidad bucal, dependiendo de la naturaleza de las lesiones y su relación con el diagnóstico provisional, se determinó la toma de biopsia para su estudio histopatológico. En el caso de lesiones con sospecha de asociación a lepra, se les realizó tinciones especiales con Fite-Faraco y Ziehl Neelsen para la identificación de micobacterias.
El estudio fue avalado por el Comité de Bioética de la Facultad de Odontología de la UCV bajo el número CB-059-2018. Todos los pacientes firmaron un consentimiento informado en el cual se le explicó la naturaleza de la investigación, el procedimiento a realizar, se aclararon las dudas con respecto al procedimiento. Los resultados fueron comunicados a los participantes de la investigación y todas las lesiones fueron tratadas. La confidencialidad fue garantizada.
El análisis descriptivo se realizó mediante cálculos porcentuales de los valores absolutos y media ± desviación estándar. Para la correlación de las variables se utilizó Chi2, correlación de Spearman y la prueba no paramétrica U de Mann-Whitney. Valores p menores a 0,05 fueron considerados estadísticamente significativos.
ResultadosLos aspectos epidemiológicos de la muestra evaluada (n=100), se resumen en la tabla 1.
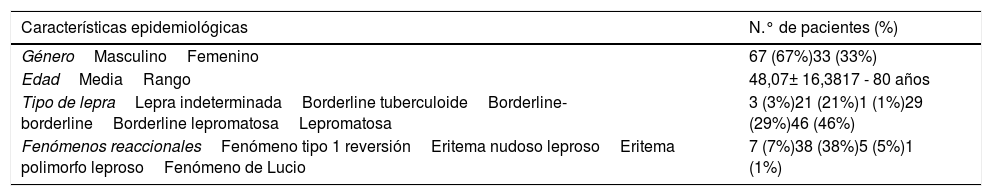
Características epidemiológicas de los 100 pacientes con enfermedad de Hansen
| Características epidemiológicas | N.° de pacientes (%) |
|---|---|
| GéneroMasculinoFemenino | 67 (67%)33 (33%) |
| EdadMediaRango | 48,07± 16,3817 - 80 años |
| Tipo de lepraLepra indeterminadaBorderline tuberculoideBorderline-borderlineBorderline lepromatosaLepromatosa | 3 (3%)21 (21%)1 (1%)29 (29%)46 (46%) |
| Fenómenos reaccionalesFenómeno tipo 1 reversiónEritema nudoso leprosoEritema polimorfo leprosoFenómeno de Lucio | 7 (7%)38 (38%)5 (5%)1 (1%) |
Las edades estuvieron comprendidas entre 17 y 80 años, con una media de 48,1± 16,4 años. El género que predominó fue el masculino y el tipo de lepra más frecuente fue LL, seguida de lepra BL.
Los fenómenos reaccionales se observaron en 51 pacientes, siendo el eritema nudoso leproso el más frecuente en 30 pacientes con diagnóstico de LL y 8 pacientes con lepra BL.
Presencia de lesiones bucales en pacientes con enfermedad de HansenEn 34 pacientes se observaron lesiones orales, 25 de las cuales no eran asociadas a lepra mientras que 9 fueron asociadas a la enfermedad. De este grupo, 18 (55,9%) eran hombres y 16 (44,1%) eran mujeres.
Cuando los grupos fueron separados por el tipo de lesión, el género masculino fue preponderante en las lesiones asociadas a lepra oral. En contraste, las lesiones no asociadas se observaron en ambos géneros, como se observa en la tabla 2. A pesar de que más hombres mostraron lesiones bucales (independientemente de su relación con lepra), no fue estadísticamente significativo (p=0,454).
Las lesiones orales, tanto asociadas como no asociadas a lepra, se ubicaron principalmente en el paladar duro con un 35,3% (12/34), seguido del labio superior con un 23,5% (8/34), con una relación estadísticamente significativa (p=0,001).
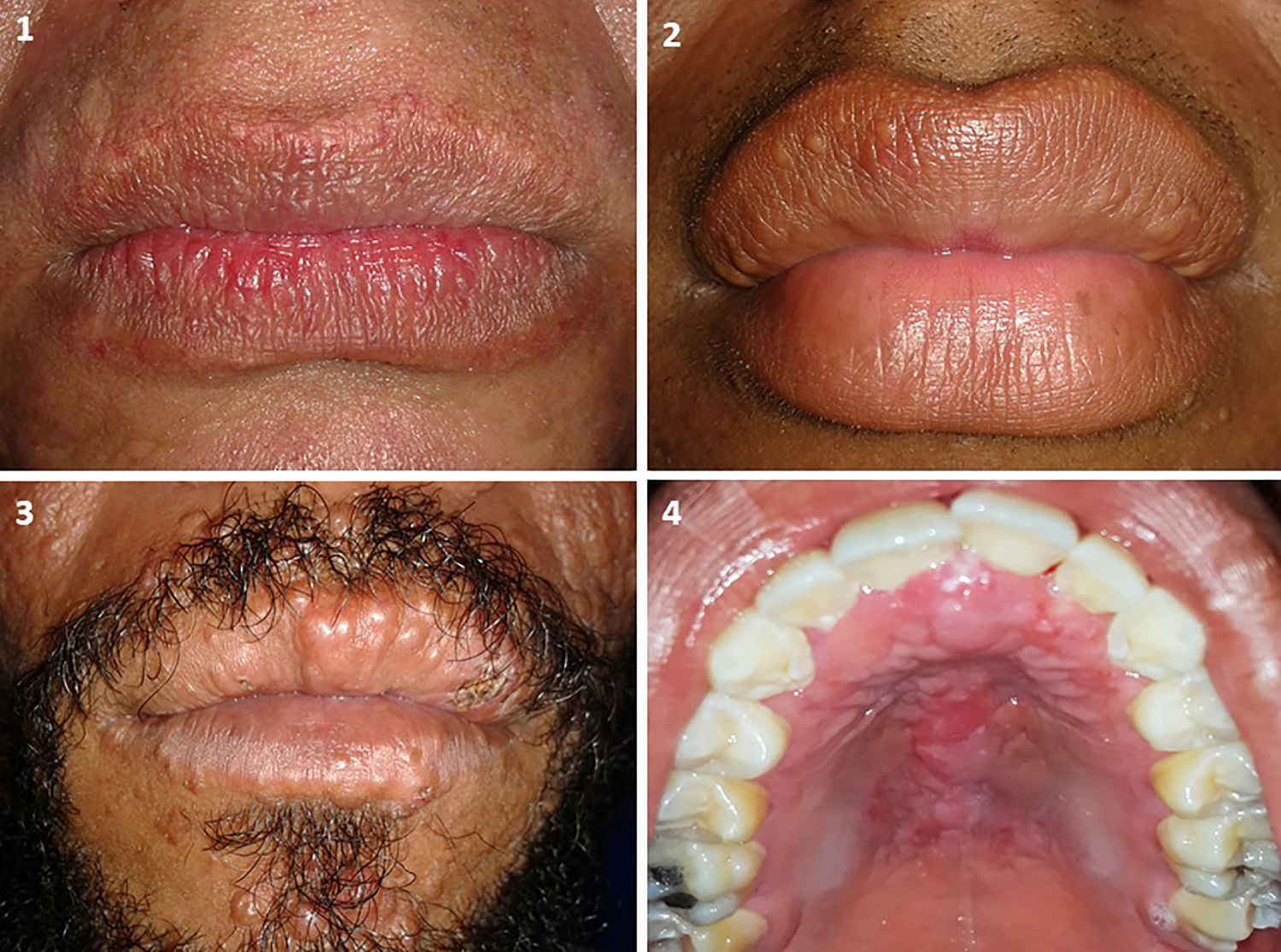
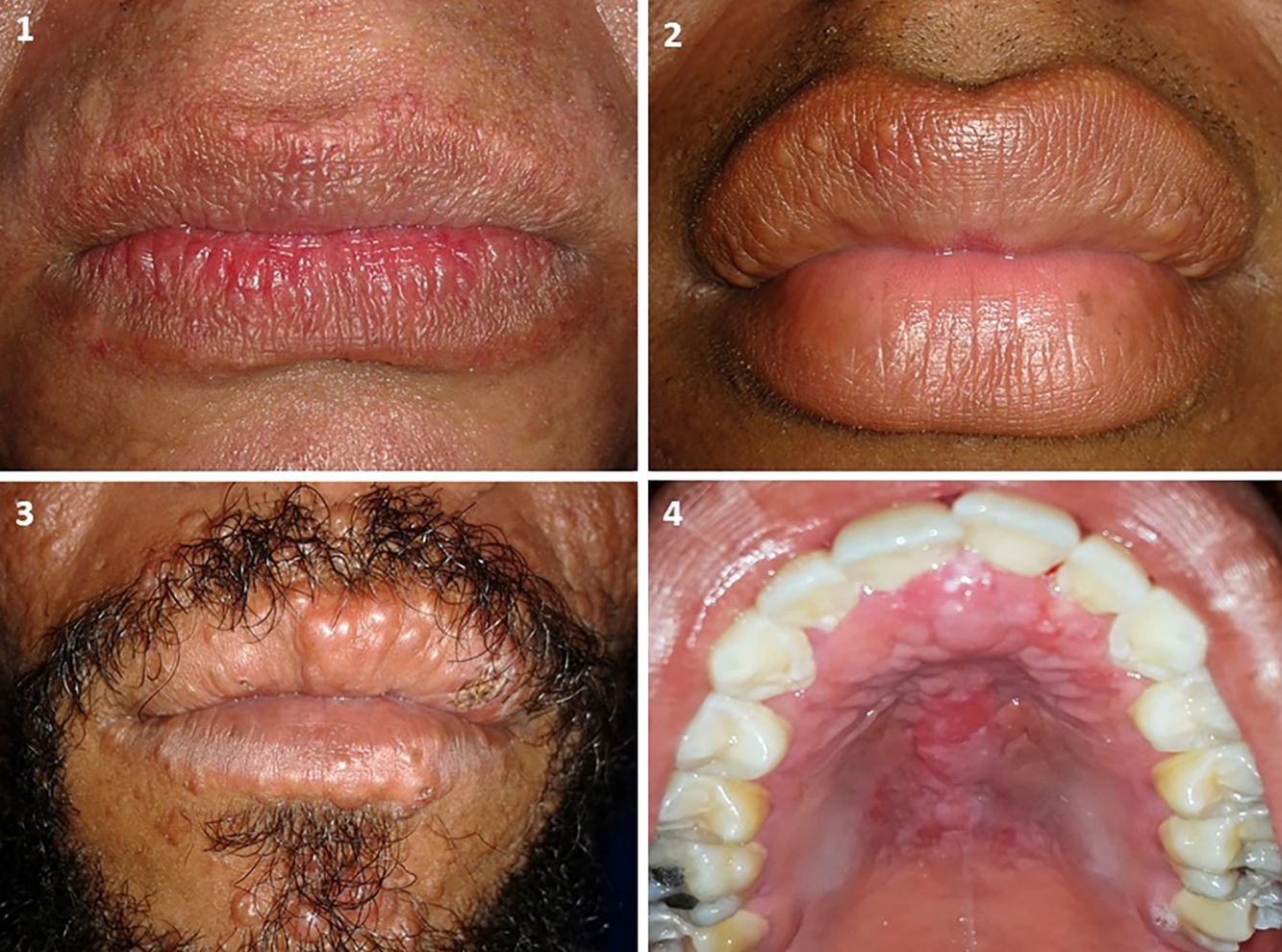
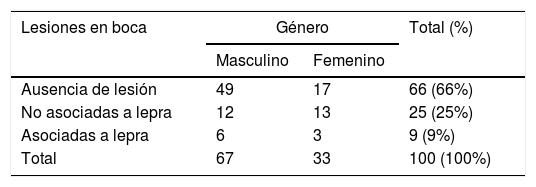
Como lesiones asociadas a lepra, se observaron placas leprosas en 14,7% (5/34) y lepromas en 11,8% (4/34) en el paladar y los labios superior e inferior (fig. 1). Todas las lesiones asociadas a la lepra mostraron un infiltrado histio-linfocitario denso, sin formación de granulomas. La bacteria fue identificada en todas estas muestras.
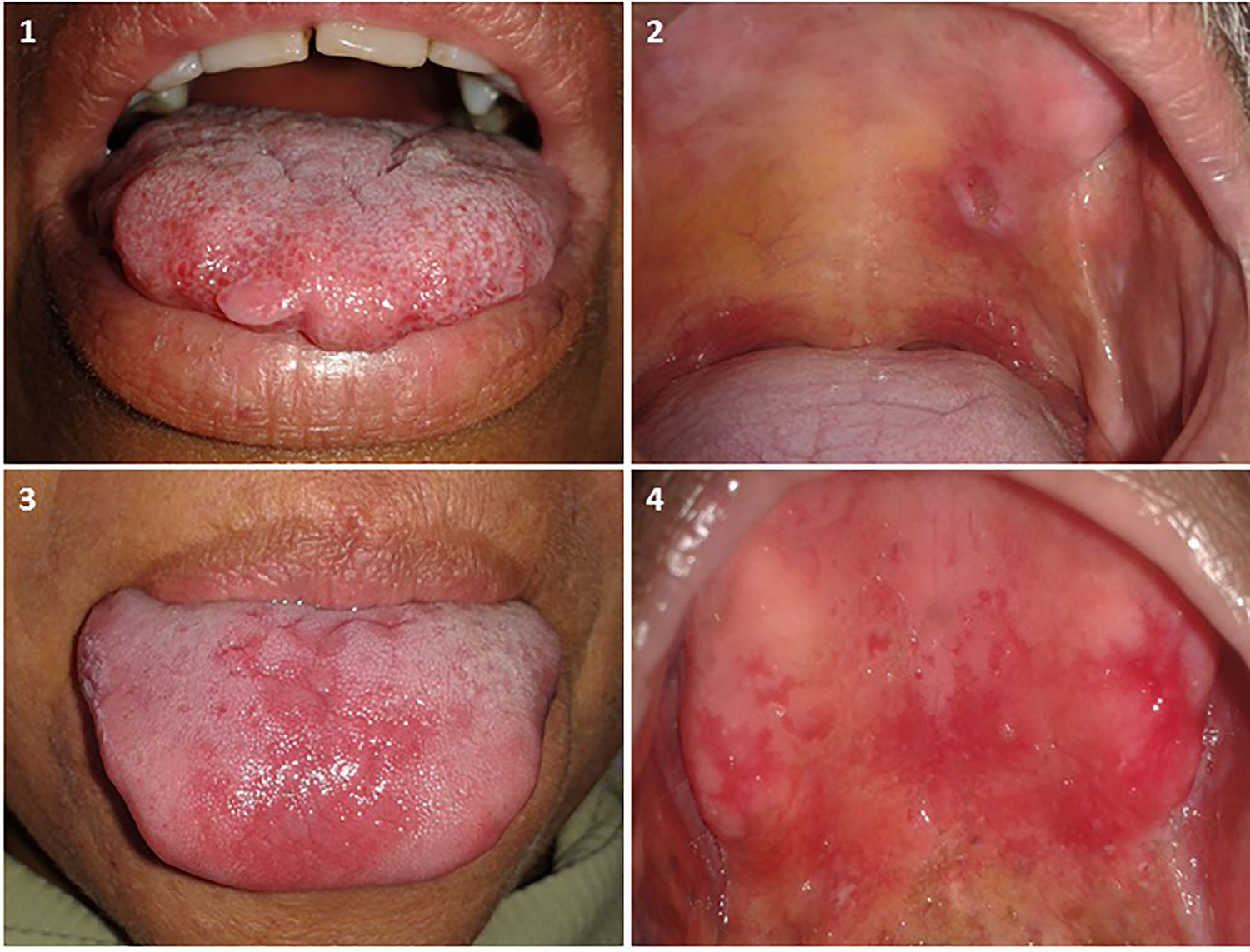
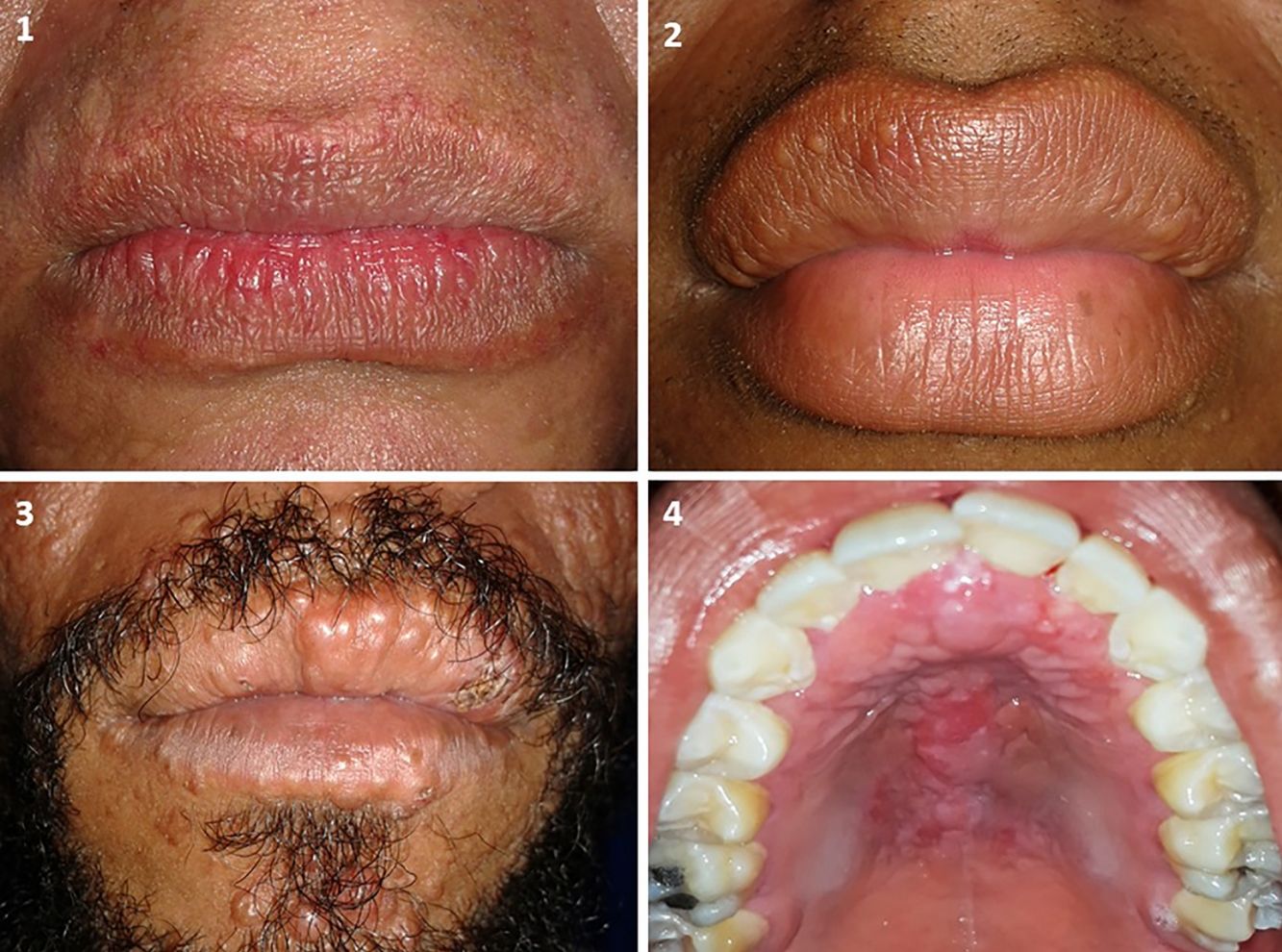
En relación a los 34 pacientes con lesiones no asociadas a lepra, 7 (20,6%) presentaron una estomatitis subprotésica (ESP), 6 (17,6%) fibromas traumáticos, 3 (8,8%) una mácula melanótica, 2 (5,9%) una úlcera traumática y 3 (5,9%) una malformación vascular. Además, se diagnosticó liquen plano, nevus melanocítico, candidiasis eritematosa, lesiones mixtas (leucoplasia, ESP, úlcera traumática) y lesiones mixtas con lesión asociada a lepra (mucocele, placa leprosa) en pacientes aislados, es decir en 2,9% respectivamente (fig. 2).
Las lesiones asociadas a la lepra fueron estadísticamente más frecuentes en LL y BL (p=0,029). Las lesiones no asociadas se observaron principalmente en los pacientes con una lepra BL, BT y LL como se observa en la tabla 3.
Relación entre tipo de lepra y presencia de lesiones bucales
| Tipo de lepra | Ausencia de lesión | Lesiones no asociadas a lepra | Lesiones asociadas a lepra | Total |
|---|---|---|---|---|
| LI | 2 | 1 | 0 | 3 |
| BT | 14 | 7 | 0 | 21 |
| BB | 0 | 1 | 0 | 1 |
| BL | 17 | 9 | 3 | 29 |
| LL | 33 | 7 | 6 | 46 |
| Total | 66 | 25 | 9 | 100 |
BB: borderline- borderline; BL: borderline lepromatoso; BT: borderline tuberculoide; LI: lepra indeterminada; LL: lepra lepromatosa.
De los 34 pacientes, 19 (55,9%) presentaron fenómenos reactivos, siendo el eritema nudoso leproso la reacción más común en los pacientes con lesiones bucales (p=0,031). Adicionalmente, las lesiones orales no asociadas a lepra se observaron en un mayor porcentaje en los pacientes sin reacción, como se observa en la tabla 4.
Un total de 23 (67,6%) de los pacientes habían culminado su esquema de tratamiento multibacilar al momento de la evaluación, 10 (29,4%) fueron evaluados durante el mismo y solo 1 (2,9%) antes de iniciarlo. Aunque la mayoría de las lesiones se observaron durante la fase de tratamiento, no hubo una relación estadísticamente significativa (p=0,057).
DiscusiónLa frecuencia de afectación de la mucosa oral en pacientes con diagnóstico de lepra es un tema controvertido en la literatura, que varía desde la ausencia completa de lesiones a un 60% de los casos aproximadamente17–19. En nuestro estudio, la presencia de lesiones en cavidad bucal fue observada en el 34% de los pacientes evaluados. Resultados similares han sido descritos por Taheri et al.13. y Dave y Bedi18. Sin embargo, de Souza et al.16 describen manifestaciones bucales en menos del 15% de la población con lepra estudiada, lo cual podría asociarse a que el 56,6% de los pacientes se clasificaban como lepra BT y dichas lesiones eran inespecíficas para la enfermedad.
El paladar duro y el labio superior fueron los sitios donde se observaron las lesiones asociadas a lepra. La posible explicación de estas zonas anatómicas es por la baja temperatura que permite el asentamiento y multiplicación a los bacilos. Incluso se ha reportado cuanto menor es la temperatura, mayor es el índice de carga bacteriana12. En este mismo sentido, según la Organización Mundial de la Salud, los lugares más afectados de la cavidad oral son el paladar duro, el paladar blando y la encía maxilar20.
En los pacientes con lesiones asociadas a lepra, se observaron placas leprosas en la unión de la piel y la semimucosa de los labios. Adicionalmente se identificaron lepromas, descritos como pápulas sésiles, del mismo color de la piel adyacente en la piel y la semimucosa de los labios superior e inferior. En el paladar, estos se manifestaban como unos nódulos del mismo color de la mucosa adyacente. Se han descrito características similaress en la India en un paciente con LL21. En contraste con los resultados obtenidos, otros autores han descrito hiperpigmentaciones difusas, hipopigmentaciones, úlceras en las encías y los carrillos, retracción de la úvula y microstomía15,18.
Las lesiones de la cavidad bucal se presentaron con una frecuencia mayor en los pacientes con LL, lo cual coincide con la literatura, ya que se han asociado a las etapas más avanzadas de la enfermedad6,13. En los pacientes con lepra TT y BT no se apreciaron lesiones en la mucosa bucal, lo cual puede atribuirse a que se corresponden a las formas paucibacilares de la enfermedad, con pocas lesiones, usualmente circunscritas a la piel y sin bacilos detectables. Sin embargo, las formas BB y BL pueden cambiar con el tiempo y cuanto más se acerque al polo lepromatoso, mayor será la probabilidad de aparición de lesiones12,13,22.
En contraste a lo anteriormente expuesto, se ha identificado a M. leprae, mediante inmunohistoquímica y reacción de cadena de la polimerasa, en la mucosa de pacientes tanto multibacilares como paucibacilares, por lo cual se ha sugerido que dicha micobacteria está presente en la mucosa bucal con una alta frecuencia, lo cual implica que esta zona es un sitio potencial para la transmisión de la bacteria y de la infección22.
Con respecto al diagnóstico de lesiones no relacionadas directamente con la lepra, se evidenciaron entidades reactivas, infecciosas, inmunológicas, entre otras. Otros autores han descrito lengua atrófica, lengua saburral y, a través de biopsias, han observado la presencia de inflamación crónica inespecífica, hiperplasia epitelial y de liquen plano15,17. La presencia de lesiones reactivas se podría relacionar con una pérdida de la sensibilidad de la mucosa bucal, lo cual es característico de la enfermedad en la LL, aunado a algún agente traumático de tipo crónico, como prótesis defectuosas, bordes dentales filosos, bruxismo, etc. No obstante, este aspecto es controvertido, ya que hay otros autores, como Marta et al.23, quienes, tras evaluar la sensibilidad de distintas zonas de la mucosa bucal en pacientes con lepra, concluyeron que la alteración de la sensibilidad en la cavidad oral puede no ser una característica común como lo es para las lesiones de la piel de otras zonas el cuerpo.
Es importante destacar que lesiones observadas en la mucosa oral de individuos aparentemente sanos o con otras enfermedades, también pueden afectar la mucosa oral de pacientes con lepra. En tal caso, una biopsia es esencial en cualquier lesión cuyo diagnóstico sea dudoso. En este sentido se ha acotado que lesiones inespecíficas, sin granulomas y bacilos ácidos alcohol resistente, son frecuentes y ocurren en diferentes formas clínicas de la enfermedad24.
ConclusionesLas lesiones asociadas a lepra en la cavidad bucal no son comunes, sin embargo, pueden manifestarse como lepromas o placas leprosas, en el paladar duro y los labios. Estas ocurren con una mayor frecuencia en los casos multibacilares de la enfermedad, específicamente en LL y BL.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.