Agradecemos al Dr. Pizarro la oportunidad que nos brinda de discutir la utilidad de la biopsia selectiva del ganglio centinela en el tratamiento del melanoma cutáneo. Su carta plantea varias premisas. La primera es que la linfadenectomía puede ser curativa cuando los ganglios estén afectados1. En esto coincidimos: las curvas de supervivencia a las que se refiere no son una descripción de la historia natural de la enfermedad (sin ninguna intervención), sino de pacientes a los que se siguió y se les extirparon los ganglios cuando se detectaba enfermedad regional. Por eso, la alternativa a no hacer la biopsia selectiva del ganglio centinela (BSGC) no es la inacción, sino la observación y la extirpación de los ganglios afectados, cuando estos se detectan clínica o radiológicamente.
También coincidimos en el nulo efecto sobre la supervivencia de la BSGC. Para saber si la BSGC aumentaba la supervivencia se hizo un esfuerzo titánico: el Multicenter Selective Lymphadenectomy Trial (MSTL-1)2 supuso aleatorizar, desde 1994, 1.661 pacientes y seguirlos durante 10 años. Es un esfuerzo tan notable que es extremadamente improbable que se repita. Por eso ofrece una respuesta definitiva y clara: la supervivencia específica por melanoma no aumenta en los pacientes a los que se hace la BSGC. Y esto aun aceptando los sesgos optimistas del MSTL-1 como fue obviar su objetivo principal (la descripción de la mortalidad global), hasta el punto de que se viene solicitando sin éxito que los datos se hagan públicos para permitir su reanálisis3. Si se obtiene el mismo beneficio de supervivencia cuando se hace la BSGC y cuando no se hace: ¿para qué optar por una intervención que es molesta, genera morbilidad y es cara?
Su argumento es que, hipotéticamente, la BSGC es más sencilla que la linfadenectomía diferida y logra el control local con menos complicaciones y secuelas en los pacientes con BSGC positiva. Esta hipótesis, que debe contrastarse empíricamente, es atractiva y discutida3. En el protocolo del MSTL-1 la descripción de las complicaciones era el principal objetivo secundario. Pero la publicación final también nos hurtó, sospechosamente, estos datos. En cualquier caso, ese posible control regional en unos pocos se obtiene a costa de hacer una intervención con anestesia general no exenta de complicaciones4, y de la que al menos el 72% de pacientes no se van a beneficiar. Para conocer bien el balance de riesgos entre ambas opciones sería, de nuevo, importante que se liberasen los datos del MSTL-1.
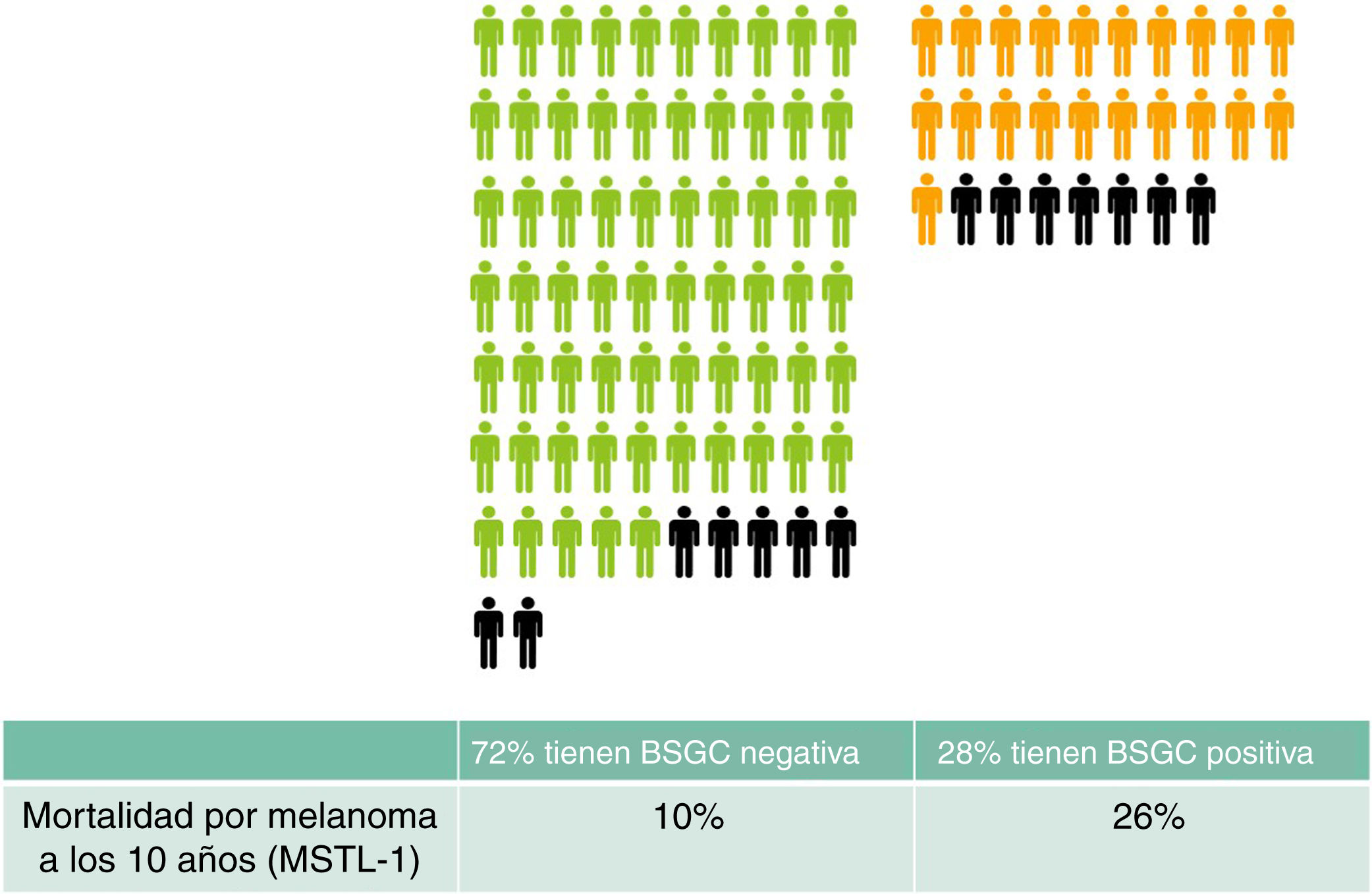
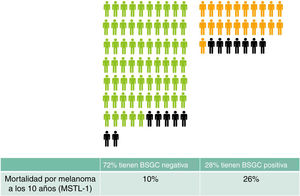
Y la última verdad a medias del ganglio centinela: «es útil para seleccionar los pacientes que puedan beneficiarse del tratamiento adyuvante». Unos simples cálculos nos darán una idea más clara. En un grupo de 100 personas similares a los participantes del MSTL-1 (Breslow>1 y Clark>III o Clark>IV) la BSGC será, aproximadamente, positiva en 28 y negativa en 724. Según el MSTL-1, los pacientes con BSGC positiva tendrán una mortalidad por melanoma a los 10 años del 26% frente al 10% de los que tienen una BSGC negativa2. Las personas que fallecerían por la diseminación de su melanoma parecen los usuarios potenciales del tratamiento adyuvante. ¿Qué pasaría al grupo de 100 personas tras 10 años? 14 de los 100 habrían fallecido por su melanoma: 7 de ellos tendrían la BSGC positiva (28×0,26) y 7 negativa (72×0,10). Al ofrecer la inmunoterapia adyuvante solo a los que tienen BSGC positiva evitamos tratar de forma indiscriminada, pero estamos dejando sin tratamiento a la mitad de los que podrían haberse beneficiado (fig. 1). ¿Puede considerarse un buen método para seleccionar?
Evolución esperable en 100 pacientes similares a los del MSTL-1 (Breslow>1 y Clark>III o Clark>IV). Se han separado los pacientes con BSGC negativa (verdes) y con BSGC positiva (naranjas). Los pacientes que fallecerán por el melanoma después de 10 años se marcan en negro. Presumiblemente, estos son los pacientes que más se beneficiarían de la inmunoterapia adyuvante.
Pensamos que no es un buen método de selección y que podría empeorar si, a pesar de las dudas éticas que se plantean5, se siguen haciendo ensayos clínicos de inmunoterapia en los que se exija la realización previa de una BSGC. Esta conducta podría generar una situación paradójica, ya que la BSGC se convertiría en una condición necesaria para recibir inmunoterapia. Probablemente la BSGC se haría de forma menos restrictiva intentando beneficiar a más pacientes, con lo que el porcentaje de resultados positivos sería menor del 28% actual y, en términos absolutos (como se puede comprobar recalculando los datos presentados en la figura 1) habría más pacientes que se beneficiarían de la inmunoterapia ¡entre los que tengan BSGC negativa! Se necesita un método para distinguir a las personas que se beneficiaran de la inmunoterapia adyuvante, pero debe ser un método que aporte una mayor fiabilidad de la que aportan los métodos no invasivos previos y esto no lo hace la BSGC. La literatura nos dice que el uso de datos como el Breslow y la ulceración producen unos resultados predictivos similares6,7. Para poder explicar la realidad a los pacientes nos gustaría ver los resultados de la figura 1 utilizando métodos alternativos de selección.
Pensamos que la BSGC es otro ejemplo de «medical reversal»: tratamientos intuitivamente atractivos, que se extienden antes de haber comprobado empíricamente su eficacia y a los que luego nos aferramos, aunque las pruebas acaben demostrando que no aportan beneficios, pudiendo incluso ser perjudiciales8. En el caso de la BSGC los datos muestran que produce morbilidad, que no mejora la supervivencia y que aporta poco o nada para seleccionar los pacientes que se beneficiarían de un tratamiento adyuvante.