La anetodermia es una enfermedad cutánea benigna poco frecuente cuya histología muestra la pérdida de fibras elásticas en la dermis media, dando lugar a máculas o manchas bien delimitadas, en forma de saco de aspecto atrófico, blanquecinas o color carne1. La anetodermia se clasifica como primaria (idiopática) o secundaria; la primera se produce en zonas de piel previamente sana y la segunda se desarrolla en zonas donde ha habido una dermatosis previa2. La anetodermia secundaria se ha asociado a un amplio espectro de procesos autoinmunes, infecciosos, tumorales e inflamatorios1.
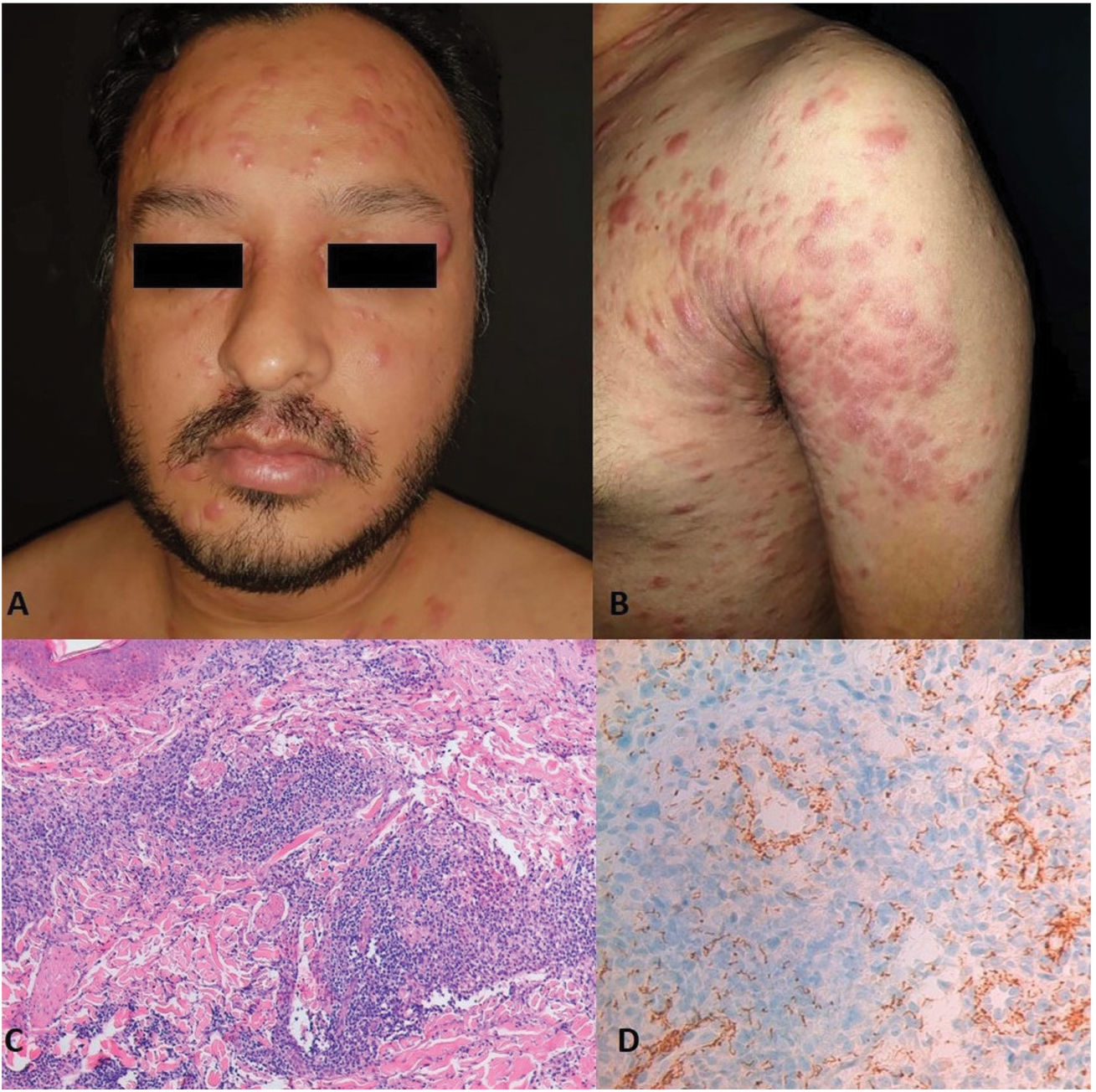
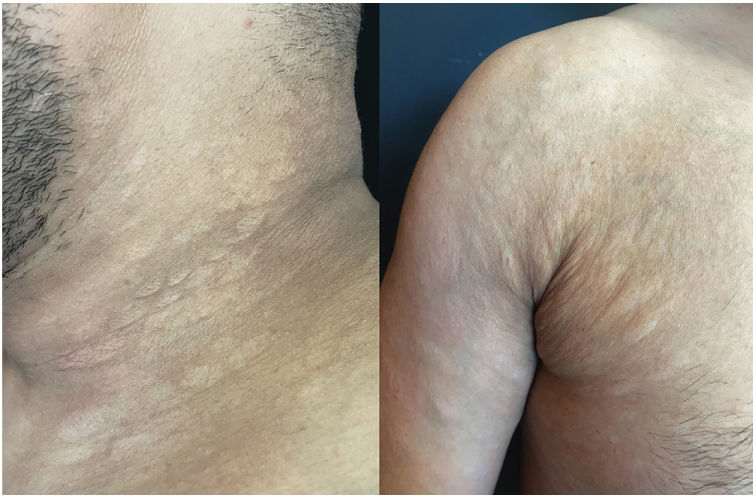
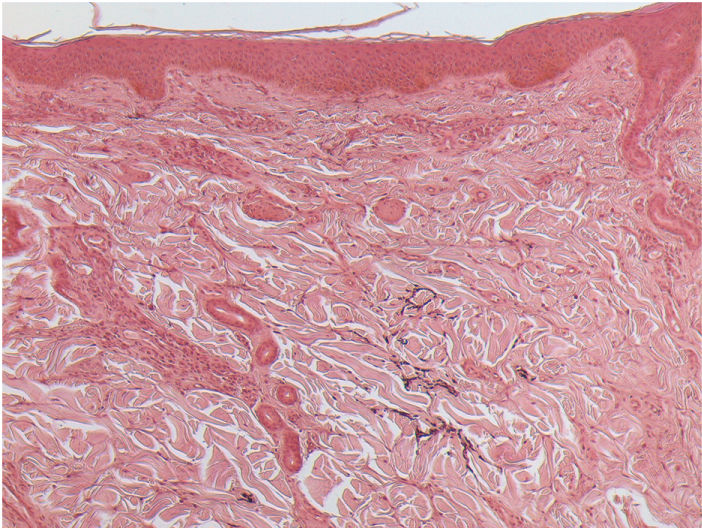
Varón sano de 35 años y de nacionalidad india, que acudió por múltiples lesiones cutáneas asintomáticas y diseminadas de dos meses de evolución. Refirió ser sexualmente activo con mujeres y haber tenido múltiples parejas sexuales en los seis meses anteriores. No consumía drogas ni medicamentos. El paciente confirmó la ausencia de síntomas generales como fiebre, malestar o pérdida de peso. En la exploración física se observaban numerosas pápulas, placas y nódulos eritematosos-violáceos e infiltrados, bien definidos, y distribuidos simétricamente en la cara, el cuello, el tronco y los brazos (fig. 1A, B). No había afectación de la región palmoplantar ni de las mucosas. El resto de la exploración era anodina, sin evidencia de linfadenopatías. La prueba de laboratorio de investigación de enfermedades venéreas (VDRL) fue positiva con un título de 1:16, así como la prueba de hemaglutinación de Treponema Pallidum (TPHA). El hemograma completo y el panel metabólico completo se encontraban en el rango de referencia. El cribado de otras enfermedades de transmisión sexual, incluidos el virus de la inmunodeficiencia humana (VIH), la hepatitis C y el virus de la hepatitis B, fue negativo. Se realizó una biopsia cutánea de una placa eritematosa infiltrada en el tronco. El estudio histopatológico de rutina reveló un denso infiltrado granulomatoso perivascular y perianexial con células plasmáticas e histiocitos localizados en dermis superficial y profunda (fig. 1C). Se realizó inmunotinción para Treponema Pallidum con un anticuerpo policlonal que reveló la presencia de numerosas espiroquetas perivasculares e intraepidérmicas (fig. 1D). Los hallazgos clínicos, serológicos e histopatológicos eran compatibles con el diagnóstico de sífilis secundaria. El paciente fue tratado con una dosis única de 2,4 millones de unidades de penicilina G benzatina intramuscular, observándose mejoría clínica. Sin embargo, el paciente volvió a la consulta a los seis meses con pápulas y placas asintomáticas, atróficas, de aspecto arrugado y de color carne en las mismas zonas previamente afectadas por la erupción sifilítica (fig. 2). Las pruebas de serología vírica y VDRL fueron negativas. Se realizó una biopsia cutánea y el estudio histopatológico con tinción para tejido elástico reveló una reducción significativa de las fibras elásticas y un leve infiltrado linfocitario perivascular superficial (fig. 3). Así, los hallazgos clínicos e histopatológicos confirmaron el diagnóstico de anetodermia por sífilis secundaria.
Numerosas pápulas, placas y nódulos eritematosos-violáceos infiltrados, con distribución simétrica en cara, cuello, tronco y brazos (A, B). La tinción de hematoxilina y eosina (100×) muestra un infiltrado denso granulomatoso perivascular y perianexial con células plasmáticas e histiocitos en dermis superficial y profunda (C); la inmunotinción para T. Pallidum (100×) resalta de forma robusta la presencia de espiroquetas perivasculares e intraepidérmicas (D).
Debido a la variedad de manifestaciones clínicas de la sífilis secundaria, el diagnóstico de esta enfermedad suele suponer un desafío. La presentación clínica más frecuente (80%) es una erupción papuloescamosa generalizada no pruriginosa, que suele afectar a las palmas de las manos y las plantas de los pies, acompañada de síntomas gripales y linfadenopatías generalizadas3. Sin embargo, en la literatura se ha descrito un amplio espectro de manifestaciones cutáneas que con frecuencia conducen a diagnósticos erróneos, por este motivo la sífilis secundaria se conoce como “la gran imitadora”. En particular, la presentación papulonodular de la sífilis secundaria es infrecuente, con menos de 30 casos descritos3. En nuestro paciente, el diagnóstico diferencial incluía linfoma cutáneo, lupus eritematoso cutáneo subagudo, síndrome de Sweet y sarcoidosis cutánea, excluidos con base en la historia clínica y las pruebas de laboratorio.
En el momento del diagnóstico de sífilis, no había ningún otro proceso dermatológico que pudiera provocar la anetodermia.
Por lo general, tras la administración del tratamiento adecuado con penicilina, las lesiones sifilíticas se resuelven sin dejar cicatrices4. A día de hoy hay muy pocos datos en la literatura sobre la anetodermia secundaria por sífilis. Aunque esta afección puede presentarse en todos los estadios de la enfermedad, parece ser más frecuente en el estadio secundario y en pacientes infectados por el VIH4. A pesar de que existen múltiples enfermedades que pueden derivar en anetodermia, su fisiopatología aún no se conoce por completo. La pérdida del tejido elástico puede deberse a la síntesis defectuosa de elastina, la producción descontrolada de enzimas elastolíticas, pérdida de inhibidores de las enzimas elastolíticas, elastofagocitosis o degeneración de las fibras elásticas secundaria a isquemia local inducida por microtrombosis en los vasos dérmicos5. Además, los hallazgos de la microscopía electrónica demuestran macrófagos con fibras elásticas fragmentadas, lo que sugiere que las enfermedades granulomatosas podrían derivar en anetodermia2. Nuestro caso respalda esta hipótesis debido a la presencia de un patrón granulomatoso en el estudio histopatológico de las lesiones cutáneas sifilíticas.
No existe ningún tratamiento eficaz para las lesiones caracterizadas como anetodermia5. La crioterapia, los esteroides intralesionales y el láser de rejuvenecimiento se han utilizado con resultados variables de efectividad5. Dado que en su caso el problema era de carácter exclusivamente estético, nuestro paciente rechazó cualquier intento de tratamiento.
En conclusión, el presente caso pone de manifiesto la aparición de anetodermia tras sífilis secundaria papulonodular tratada satisfactoriamente y constituye, de cara al futuro, un aviso importante para los dermatólogos sobre esta posible asociación infrecuente.
FinanciaciónNo se ha recibido ningún tipo de financiación para la realización de este artículo.
Conflicto de interesesLos autores declaran no tener conflictos de intereses.