El concepto de artritis reactiva (ARe) define a un subgrupo de espondiloartritis periféricas que acontecen frecuentemente tras un proceso infeccioso del tracto gastrointestinal o genitourinario1,2. Suele darse en adultos jóvenes con un genotipo HLA-B27 positivo. Las manifestaciones mucocutáneas asociadas se observan en más de 50% de los pacientes e incluyen la queratodermia blenorrágica, la balanitis circinada, aftas orales, vulvitis ulcerativa y alteraciones ungueales psoriasiformes3. Sin embargo, en raras ocasiones dicho transcurso se manifiesta con todo el espectro sintomático de la enfermedad, lo que puede conllevar dificultades diagnósticas.
Durante el periodo comprendido entre 2007 y 2022 se revisó a los pacientes con síndrome de ARe visitados en un servicio de Dermatología de tercer nivel. Se registraron las características clínico-patológicas, analíticas y evolutivas de aquellos que cumplían los criterios diagnósticos (establecidos en la Fourth International Workshop on Reactive Arthritis de 1999)2 con manifestaciones cutáneo-mucosas. No obstante, también incluimos a los que, aún sin un pronóstico de ARe definitivo, dada la ausencia de un claro episodio de artritis, tuvieron muestras dermatológicas típicas asociadas a un antecedente infeccioso relacionado con dicha entidad. De esta forma, nuestra serie de casos es representativa de la gran variabilidad clínica y temporal de este proceso y del desafío que puede suponer su diagnóstico.
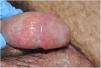
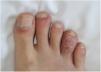
En cuanto a las expresiones mucosas observadas en nuestra investigación, se incluye una balanitis circinada (fig. 1, caso 3) observada en cinco pacientes (71,4%) y tres de los siete sujetos (42,8%) presentaron aftas orales recurrentes. En uno ellos se objetivó una distrofia ungueal asociada a la típica queratodermia blenorrágica (14,2%), cuyo estudio histológico reveló una hiperplasia epidérmica psoriasiforme, pústulas espongiformes, exocitosis neutrofílica y un infiltrado inflamatorio linfohistiocitario perivascular en la dermis superficial. El caso 3 consultó por múltiples placas psoriasiformes en antebrazos asociadas a dactilitis (fig. 2). Esta estuvo presente en dos de los siete pacientes acompañando a la clínica articular. Tres (42,8%) mostraron una conjuntivitis a lo largo de la evolución.
Su diagnóstico es fundamentalmente clínico basado en una historia médica y en una exploración física minuciosa1–7. No existe un consenso en cuanto a los criterios diagnósticos de ARe2. Además, se han descrito en numerosas ocasiones formas atípicas o incompletas de la enfermedad3. En nuestra serie, la tríada característica de uretritis, artritis y conjuntivitis solo se observó en tres pacientes (42,8%) y la clínica articular no siempre precedía o acompañaba al brote de la mucocutánea. A esto se suma que en más de 10% de los casos la infección puede ser subclínica y pasar totalmente desapercibida5. Cabe destacar que, a partir de las manifestaciones dermatológicas características, se pudo establecer u orientar el diagnóstico inicial en cinco de los siete casos médicos, de ahí la necesidad de que el dermatólogo esté familiarizado con los cuadros mucocutáneos asociados.
Todos nuestros pacientes fueron varones con edades comprendidas entre los 31 y los 67 años. La ARe que corresponde con contagios urogenitales es más frecuente en el género masculino, mientras que la relacionada a problemas gastrointestinales afecta por igual a ambos sexos4. En nuestros casos, detectamos un predominio absoluto en hombres de edades medias. Algunos autores atribuyen este alto porcentaje a la elevada tasa de infecciones asintomáticas en la población femenina4 sin poder así detectar el antecedente que nos llevaría al diagnóstico (tabla 1).
Casos clínicos. Características clínicas y evolutivas
| Caso 1 | Caso 2 | Caso 3 | Caso 4 | Caso 5 | Caso 6 | Caso 7 | |
|---|---|---|---|---|---|---|---|
| Sexo | Varón | Varón | Varón | Varón | Varón | Varón | Varón |
| Edad | 31 años | 67 años | 40 años | 34 años | 52 años | 45 años | 33 años |
| HLA-B27+ | Sí | Sí | Sí | Sí | No | Sí | Sí |
| VIH | No | No | Sí | Sí | Sí | No | No |
| Características mucocutáneas | Balanitis circinada | Queratodermia blenorrágicaDistrofia ungueal | Placas psoriasiformes en antebrazosBalanitis circinada | Aftas oralesBalanitis circinada | Aftas orales de un mes de evolución | Balanitis circinada | Palatitis ulcerativaAftosis oralBalanitis circinada |
| Involucramiento articular | No confirmada | Oligoartritis (rodilla izquierda y tobillos) | Monoartritis de rodilla izquierdaDactilitis | Afectación axial y periférica (hombros, codos, rodillas y sacroileítis) | Monoartritis de rodilla derecha | Oligoartritis (tobillo derecho y rodilla izquierda)DactilitisEntesitis aquilea de tobillo derecho | Oligoartritis (tobillo derecho y rodilla izquierda)Entesitis aquilea de tobillo derecho |
| Síntomas oftalmológicos | No | Conjuntivitis unilateral | Conjuntivitis unilateral | No | Conjuntivitis bilateral | Conjuntivitis unilateral | No |
| Antecedente infeccioso | Uretritis por Chlamydia hace 10 años | Uretritis y anticuerpos IgG anti-Chlamydia | Episodio de diarrea autolimitado | Episodio de diarrea autolimitado | Uretritis por U. urealyticum | No identificado | Uretritis no filiada |
U. urealyticum: Ureaplasma urealyticum; VIH: virus de la inmunodeficiencia humana.
Se aconseja la determinación de reactantes de fase aguda (reacción en cadena de la polimerasa [PCR], velocidad de sedimentación globular [VSG]), detección de HLA-B27 y pruebas serológicas para el virus de la inmunodeficiencia humana (VIH), e intentar determinar el agente causal responsable (mediante cultivos, PCR o serologías) según las manifestaciones clínicas de cada caso. Dependiendo de las distintas áreas geográficas, edad y sexo, se han implicado diferentes agentes microbianos y, en nuestra serie, concuerda con la literatura que el germen más relacionado fue la enfermedad por Chlamydia trachomatis5,6. En más de 10% de los casos la infección predisponente puede ser subclínica y pasar desapercibida3.
Un total de 85,71% pacientes eran HLA-B27 positivos. Estos representan entre 60-85% de los casos de ARe, mientras que encontramos dicho haplotipo en la población general con una prevalencia de 10%1,2. Tal determinación, aunque no es un criterio diagnóstico, puede orientar el cuadro y se asocia con un mayor número de signos extraarticulares7. En concordancia con estos hallazgos, en nuestra serie el acontecimiento con menor sintomatología cutánea correspondía al sujeto HLA-B27 negativo. Además, suelen presentar una evolución más crónica, una mayor frecuencia de manifestaciones extraarticulares y un peor pronóstico5. Las expresiones cutáneo-mucosas asociadas se muestran en mayor proporción en los HLA B-27 positivos y suelen darse entre una y cuatro semanas tras el proceso de contagio3, si bien existe una gran variabilidad en cuanto a su cronología, pudiendo aparecer incluso meses o años tras el episodio infeccioso desencadenante8,9, como ocurrió en el caso 1.
Por otra parte, 57,1% de los pacientes asociaban infección por el VIH. Este síndrome se ha descrito hasta en 10% de las personas que viven con VIH, habiéndose observado que en los HLA-B27 positivos, dicho virus triplica el riesgo de desarrollar la enfermedad10. Este grupo tiende a presentar una ARe de evolución más agresiva y refractaria, por lo que la mayoría de los autores recomiendan su determinación1,3,10.
En cuanto a los casos que podríamos clasificar como atípicos, en uno de nuestros pacientes no se objetivó la presencia de clínica articular. Esto plantearía dudas con respecto al diagnóstico de ARe. La observación de manifestaciones dermatológicas características aisladas podrían ser la consecuencia tanto de un proceso cutáneo aislado con posibles mecanismos patogénicos compartidos con una ARe, como de una ARe real con una baja/ausente expresividad articular.
Para concluir, se destaca la gran heterogeneidad de la enfermedad con unas características clínicas muy variables con respecto al número, forma de presentación y gravedad. De ahí la importancia de la anamnesis y de una exploración física minuciosa, especialmente cutánea8,9, en aquellos casos con formas incompletas o atípicas.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.