INTRODUCCIÓN
Las úlceras corresponden a pérdidas de sustancia cutánea que alcanzan, al menos, la dermis. Las lesiones más superficiales se denominan erosiones o exulceraciones. Dada la definición no cabe duda que se trata de un proceso dermatológico, aunque a veces es consecuencia de otros tipos de trastornos (vascular, neurológico, endocrino, etc.). A pesar de ser un proceso frecuente tenemos la impresión de que cada vez acuden menos a la consulta del dermatólogo, es más, pocas veces nuestra especialidad forma parte de los equipos multidisciplinarios que tratan esta enfermedad. ¿Falta de interés, dejación o intrusismo en una enfermedad que clásicamente ha llenado la consulta de los dispensarios dermatológicos?
El tratamiento de las úlceras no es tan fácil, precisa de un diagnóstico correcto y de una actualización continua en el manejo de las mismas; de hecho, el mercado se encuentra saturado de distintos tipos de apósitos, cremas cicatrizantes o métodos que prometen una rápida reparación del tejido perdido ¿Cuántas veces reciben en consulta a visitadores de estas casas comerciales? Estamos convencidos de que es un terreno que se nos escapa y que, lo que es peor, estamos, en muchas ocasiones, dispuestos a dejar escapar, por eso creemos acertado el encargo del Consejo Editorial de ACTAS para revisar la situación terapéutica actual, y esta revisión nos ha hecho confirmar nuestra sospecha, ya que pocos de los trabajos referidos están realizados por dermatólogos o editados en revistas de Dermatología; casi siempre lo hacen en publicaciones especializadas, de Cirugía General y sobre todo de enfermería.
CONCEPTO
Como ya hemos comentado la úlcera es una pérdida de sustancia que afecta a toda la estructura cutánea, correspondiendo los términos erosión y exulceración a agresiones más superficiales de la misma. Clásicamente el término “herida” se emplea para designar a las úlceras de causa exógena, generalmente traumáticas, y el de “úlcera” para las de causa endógena, pero lo cierto es que se emplean de forma indistinta. El término úlcera es por lo tanto puramente descriptivo y en consecuencia siempre debe acompañarse de su causa etiológica: vascular, posflebítica, diabética, por presión, etc.
No entraremos en este trabajo en el diagnóstico de las úlceras, sino que abordaremos directamente su tratamiento, pero no cabe duda que establecer la etiología y/o el diagnóstico correcto es absolutamente prioritario. Hace años abordamos el diagnóstico de las “úlceras de las piernas” en una monografía que posiblemente puede resultar aún útil para los no iniciados1 .
Las úlceras cutáneas pueden ser agudas o crónicas. Las primeras son generalmente traumáticas y habitualmente se reparan bien mediante técnicas quirúrgicas o por granulación por segunda intención. Sin embargo, las crónicas sufren un fenómeno de estancamiento en sus mecanismos de cicatrización que les hace volverse incapaces para completarlo; en ellas, la manipulación externa mediante diversas técnicas es fundamental para llevar la reparación a buen fin. Es a este tipo de técnicas a las que haremos mención.
TRASCENDENCIA DEL PROBLEMA
No cabe duda de que las úlceras crónicas suponen un problema importante si se tiene en cuenta su incidencia, el deterioro que producen en la calidad de vida de los pacientes y su repercusión económica. La prevalencia de las úlceras de origen vascular en Estados Unidos se establece entre 600.000 y 1.500.0002 ; anualmente el 3 % de diabéticos desarrolla úlceras en pies y entre el 15 y el 20 % lo hace a lo largo de su vida; de ellos, el 90 % acaba por precisar una amputación del miembro3,4 .
Distintos estudios realizados sobre la calidad de vida en pacientes con úlceras crónicas han demostrado un importante deterioro de la misma basado fundamentalmente en el dolor de las lesiones, pérdida de tiempo necesario para sus cuidados, repercusión sobre su actividad física, laboral y social5 .
La repercusión económica de las úlceras crónicas es verdaderamente importante, no sólo por el gasto sanitario, sino por las pérdidas de jornadas laborales. Recientemente Eisenbud et al6 estiman que en Estados Unidos supone un gasto de 5 billones de dólares por año.
MECANISMO DE REPARACIÓN DE LAS HERIDAS
Nada más producirse la pérdida de sustancia se ponen en marcha una serie de complejos mecanismos, sólo conocidos parcialmente y que se pueden sintetizar en tres fases7,8 : inflamatoria, proliferativa y de maduración. La primera fase, que dura aproximadamente 72 h, tiene por objeto el taponamiento de la herida (formación del coágulo) y su limpieza; en ella participan las plaquetas y distintas células inflamatorias, principalmente granulocitos y macrófagos. También durante esta etapa se libera una serie de mediadores solubles que inician el proceso de cicatrización. La etapa proliferativa tiene como misión fundamental el incremento del colágeno y la angiogénesis para constituir el tejido de granulación; en esta etapa la participación de las células endoteliales es de gran importancia. La etapa de maduración puede durar años y se basa fundamentalmente en la producción y posterior destrucción de colágeno. En todas estas etapas se produce una participación de los queratinocitos que tienden a migrar tanto desde los bordes como desde los restos epiteliales de la herida, mediante sistemas de multiplicación y maduración.
En las úlceras crónicas existen alteraciones de los mecanismos de cicatrización; así, en estudios realizados a partir de exudado de estas lesiones, se ha demostrado un incremento de los niveles de metaloproteinasas, lo que determina un aumento en la actividad proteolítica e inactivación de los factores de crecimiento necesarios para la cicatrización4 .
El colágeno es el principal componente de la dermis y de algunas estructuras extracutáneas como tendones, huesos o ligamentos. La producción de colágeno es primordial en la creación de la nueva cicatriz. Por desgracia en este proceso la piel no recupera su elasticidad, que en el mejor de los casos alcanza el 70 u 80 % de su situación primitiva. El equilibrio entre síntesis y degradación de esta proteína dérmica es esencial en las características de la cicatriz. En los pacientes diabéticos la síntesis de colágeno se encuentra alterada lo cual repercute en los mecanismos de cicatrización.
En la fase inflamatoria existe una gran actividad celular de células residentes (células epiteliales, fibroblastos, células dendríticas), así como producción de distintos mediadores que atraen a plaquetas, neutrófilos, linfocitos y macrófagos hacia la zona de la herida, y favorecen los fenómenos de angiogénesis y la producción, en definitiva, del tejido de granulación.
Son muchos los factores que se liberan en el seno de la úlcera pero sólo comentaremos aquellos que pueden tener interés desde el punto de vista de su aplicación terapéutica:
TIPOS DE CICATRIZACIÓN
Clásicamente se establecen dos tipos de cicatrización que se correlacionan con el tamaño del defecto y guardan reciprocidad con el tiempo de cicatrización y la calidad de la reparación resultante.
La cicatrización por primera intención se realiza en heridas en las que existe una aproximación de los bordes, bien porque sean de pequeño tamaño o porque quirúrgicamente se logre esta proximidad. La cicatrización se obtiene en un pequeño periodo de tiempo y el resultado estético y funcional es bueno. Este tipo de cicatrización suele producirse en heridas pequeñas, de bordes limpios y sin restos necróticos.
Por el contrario, la cicatrización por segunda intención se realiza en heridas de gran tamaño, de bordes anfractuosos y generalmente contaminadas. La cicatrización es lenta, ya que supone un proceso largo y complejo y el resultado estético y funcional es malo, ya que el recubrimiento epitelial es por lo general frágil y muy distinto del de su apariencia primitiva. Las úlceras por presión y las vasculares son las que habitualmente realizan este tipo de cicatrización.
La cicatrización por primera intención precisa poca intervención médica. Sin embargo, las úlceras tórpidas, o crónicas, se ven favorecidas por una manipulación correcta y, de hecho, son las que se comentarán en el presente trabajo.
FACTORES RELACIONADOS CON EL PROCESO DE CURACIÓN DE UNA HERIDA
La curación de una herida es un proceso largo, complejo y dinámico sobre el que pueden influir multitud de factores, unos conocidos y otros no. Incluso los etiquetados como conocidos no están completamente consensuados o apoyados en estudios de evidencia científica. Es importante conocerlos ya que en nuestras manos está, en la mayoría de las ocasiones, corregirlos. Revisaremos los más destacables12 .
Situación general del enfermoHabitualmente un enfermo bien nutrido, sano y joven presenta una mayor facilidad para alcanzar una cicatrización adecuada.
Estado nutricional
Todos los déficit nutricionales retrasan la cicatrización de las úlceras, pero influyen especialmente los estados de hipoproteinemia y la hipovitaminosis, especialmente A, C y K. El alcoholismo es, asimismo, un factor de riesgo para padecer úlcera crónica.
Edad
Las personas mayores presentan una menor capacidad de proliferación celular, neovascularización y colagenogénesis, por lo que su capacidad para la reparación tisular se encuentra claramente disminuida.
Coagulopatías
Los déficit de proteínas C y S y los trastornos de coagulación en general son claramente un obstáculo para la cicatrización.
Procesos endocrinos
La obesidad, la diabetes, los trastornos hipofisarios y suprarrenales alteran los mecanismos íntimos de la cicatrización de las heridas.
Neuropatías
Es bien conocida la presencia de úlceras en enfermos neurológicos, tanto centrales como periféricos.
Fármacos
Algunos fármacos como los esteroides, la ciclosporina, la colchicina y algunos antisépticos, paradójicamente muy difundidos en el tratamiento de las heridas, pueden ser tóxicos para los macrófagos e inhiben la neovascularización y la síntesis de colágeno, por lo que retrasan la cicatrización.
Factores localesHumedad ambiental
El ambiente húmedo es el más adecuado, como luego comentaremos, para la curación de las heridas13 ya que favorece la conservación y migración celular, lo que no se logra en ambiente seco.
Tensión de oxígeno
La hipoxia favorece la cicatrización de la herida14,15 , lo que determina que una cura cerrada sea más útil que una abierta. Este aspecto es controvertido, ya que algunos autores utilizan cámaras hiperbáricas en el tratamiento de las heridas, especialmente las arteriales.
pH tisular
La situación de acidez es beneficiosa para la cicatrización15 , ya que supone una excelente barrera frente a la invasión bacteriana. En consecuencia, una de las maniobras más comunes sobre las heridas, el lavado con jabón casero y por lo tanto alcalino, resulta perjudicial sobre el proceso de cicatrización.
Infecciones
La presencia de gérmenes en las heridas es un tema controvertido. No cabe duda que las heridas, y sobre todo las crónicas, están colonizadas por gérmenes y no siempre resulta fácil decidir si esta presencia es fruto de una colonización o de una infección. Muchos autores consideran como signo de infección la presencia de signos clínicos clásicos como eritema, edema, calor, exudado purulento y dolor, a los que se han añadido retraso en la cicatrización, decoloración o friabilidad del tejido de granulación, formación de bolsas en la base de la úlcera y olor desagradable16 .
De todos estos signos, el incremento de dolor y el retraso en la cicatrización son los más fiables17 . La toma de cultivo para que sea valorable no debe hacerse, como efectuamos habitualmente, mediante la toma con escobilla, sino a través de aspiración con aguja o biopsia, considerando la presencia de infección cuando se aíslan más de 105 bacterias/g18,19 . Otra problemática importante es la utilización de antibióticos en el tratamiento de las úlceras crónicas, ya que habitualmente lleva a la producción de resistencias bacterianas. Por otra parte, el empleo de antisépticos locales no sólo no resulta útil, sino contraproducente. La utilización de antibióticos tópicos de forma profiláctica carece, como fácilmente se puede deducir, de utilidad y es un factor de riesgo para el desarrollo de resistencias. Por ello, ante la sospecha de una infección bacteriana deberíamos actuar de acuerdo con lo relacionado en la tabla 1.
Otras
Complejidad de la propia herida, curas inadecuadas, etc.
CONCEPTOS GENERALES SOBRE EL TRATAMIENTO DE LAS ÚLCERAS CRÓNICAS
Clásicamente se han establecido dos sistemas de curación en las úlceras crónicas: la cura tradicional o cura seca, basada en uso de antisépticos y “dejar la herida al aire libre”, y la cura en ambiente húmedo o cura húmeda, que propone el empleo de productos que generan en el lecho de la herida un ambiente húmedo, controlan el exudado y estimulan una cicatrización más fisiológica. En opinión de la mayoría de los expertos este último método es el más adecuado y debería sustituir al primero20,21 .
El tratamiento de las úlceras crónicas tiene un doble aspecto: el de la enfermedad de base y el tratamiento local. El tratamiento etiológico es necesario, pero no siempre va a solucionar la presencia de la úlcera crónica, ya que con frecuencia éstas aparecen como consecuencia de una lesión vascular irreversible, como las úlceras diabéticas.
La limpieza de las heridas es un paso importante en su cuidado. No se trata de un acto puramente mecánico sino que de su correcta realización dependerá el éxito o el fracaso de ésta. La Agency for Health Care Policy and Research (AHCPR) americana dicta una serie de normas sobre la limpieza de las úlceras de presión que se pueden hacer extensibles al resto de las úlceras crónicas (tabla 2). El uso de antisépticos es un tema controvertido ya que, como se ha comentado anteriormente, su empleo puede resultar nocivo. No obstante, algunas moléculas como el cadexómero de yodo han demostrado su utilidad y ausencia de toxicidad, por lo que su empleo en las úlceras crónicas no está contraindicado22 . En nuestra opinión, consideramos inadecuado el uso de antisépticos dada su conocida toxicidad y agresividad sobre monocitos, fibroblastos, granulocitos y tejido de granulación, siendo en su lugar recomendable el empleo de suero fisiológico que debe aplicarse con una presión determinada. En este sentido, el GNEAUPP (www.gneaupp.org) recomienda que la presión de lavado más adecuada es la de la propia gravedad o utilizando una jeringa de 35 ml con aguja de 0,9 mm con la que se consigue una presión de 2 kg/cm2 . La presión de seguridad para el lavado de las úlceras oscila entre 1 y 4 kg/cm2 .
El desbridamiento es necesario en el caso de que existan detritos, esfacelos o restos necróticos que son caldo de cultivo para el desarrollo de bacterias y demandan una respuesta fagocítica que va en detrimento de la cicatrización de la herida. Puede realizarse mediante métodos mecánicos, enzimáticos, químicos, quirúrgicos o incluso bioquirúrgicos mediante el uso de larvas. Aunque este paso es ampliamente aceptado y practicado, no hay estudios que demuestren su eficacia real23 .
El control de exudado es importante ya que, aunque es aconsejable la existencia de un ambiente húmedo en la herida, éste no debe ser excesivo, pues podría producir maceración de los bordes e incluso del propio tejido de granulación. Este excesivo exudado puede, además, ser signo de infección. Hoy día existen en el mercado distintos tipos de apósitos que ayudan a controlar la exudación de la úlcera. El control de la infección ya se ha comentado.
Durante las fases de cicatrización y reepitelización es aconsejable mantener un medio húmedo y aséptico, que favorece una reparación más rápida. Es también aconsejable el empleo de apósitos que permitan espaciar las curas ya que, así, se evitará dañar los tejidos neoformados.
CURA HÚMEDA
Como ya hemos comentado parecen existir pruebas de que mantener un ambiente húmedo en el interior de la úlcera favorece la angiogénesis, migración celular, granulación y epitelización (tabla 3). Por lo tanto, parece razonable sustituir la clásica cura seca de dejar las lesiones al aire y cubrirlas con apósitos absorbentes de los que existen gran cantidad en el mercado sin que se hayan establecido grandes diferencias entre unos y otros12 .
Los apósitos son fundamentales en la realización de una cura húmeda. Existe gran cantidad de ellos en el mercado y su principal inconveniente radica en su elevado precio, aunque tienen otra serie de virtudes que hacen aconsejable su uso y no necesariamente encarecen el tratamiento de las úlceras crónicas. No existe un apósito ideal (tabla 4), pero se comentarán los distintos tipos disponibles. Los apósitos se pueden clasificar en tres grupos: pasivos, activos e interactivos. El apósito pasivo sólo tiene una función protectora, mientras que los otros crean un ambiente adecuado, un microclima que favorece la cicatrización de la herida favoreciendo el desbridamiento, evitando infecciones y facilitando la cicatrización. Trataremos de sintetizar los distintos tipos de apósitos haciendo hincapié en su indicación (tabla 5) 4,12,24 :
TABLA 1. MANEJO DE UNA ÚLCERA CRÓNICA CON SOSPECHA DE INFECCIÓN
TABLA 2. RECOMENDACIONES DE LA AHCPR PARA LA LIMPIEZA DE LAS ÚLCERAS
TABLA 3. VENTAJAS DE LA CURA HÚMEDA
Convencionales (pasivos)
Gasas
Son los apósitos más usados. Están compuestos por fibras de algodón, por lo que se consideran apósitos secos con gran capacidad absorbente. Son económicos y su principal inconveniente es que dañan el tejido de granulación en los cambios. Este defecto puede obviarse impregnando la gasa en solución salina o parafina.
De viscosa
Son poco adherentes; algunos están impregnados de silicona para reducirla aún más.
Especiales (activos e interactivos)Hidrocoloides
Es el primer tipo de apósito interactivo introducido en el mercado. Su composición básica es de carboximetilcelulosa, a la que se añaden otras sustancias variables para aumentar su capacidad de absorción y adherencia. La cubierta de poliuretano puede ser permeable o no al oxígeno (semioclusivos y oclusivos, respectivamente). En contacto con el exudado de la herida van formando un gel, lo cual determina que de forma paulatina vayan perdiendo permeabilidad y eficacia e incluso que puedan macerarse los bordes de la herida. Existen en el mercado en distintas presentaciones: placas de diversos tamaños y grosor, pasta para relleno de cavidades, gránulos absorbentes e incluso en forma de cintas conocidas como “hidrofibras”. Están indicadas en úlceras de presión, en estadios iniciales y no infectadas. También actúan como desbridantes autolíticos y para favorecer la granulación y cicatrización de las heridas, ya que distintos estudios han demostrado la presencia de factores de crecimiento en el exudado que se mantiene en contacto con la úlcera 25 .
TABLA 4. PROPIEDADES DEL APÓSITO IDEAL
TABLA 5. CRITERIOS PARA LA ELECCIÓN DE APÓSITO
Alginatos
Son derivados de algas naturales (Phaeophyceae) y están constituidos por polisacáridos formados por asociación de los ácidos manurónico y glucurónico, con una base de alginato cálcico. Son apósitos de una gran capacidad absorbente, de alrededor de 10 a 20 veces su peso y poseen cierta acción antibacteriana. Al ponerse en contacto con un exudado que contenga sales de sodio, el alginato cálcico, que es insoluble, se transforma en alginato sódico, que constituye un gel hidrofílico que crea un ambiente húmedo y caliente en el lecho de la herida aportando condiciones ideales para el proceso de cicatrización. Se comercializan en forma de apósitos de distintos tamaños, cintas para cavidades y asociados a hidrocoloides tanto en forma de placa como de líquidos. Sus indicaciones son heridas exudativas, con mal olor e incluso infectadas, así como en caso de precisarse desbridamiento.
Hidrogeles
El agua es su principal componente, hasta el 80 %, al que se agregan polisacáridos tipo almidón, óxido de polietileno o carboximetilcelulosa. También pueden contener alginatos. Tienen fundamentalmente funciones de absorción en caso de heridas muy exudativas o de rehidratación en el caso de lesiones secas. Son asimismo eficaces desbridando heridas, por lo que están indicados en pérdidas de sustancia de estas características. Se presentan en forma de líquidos, placas, granulado o en estructura amorfa (agua más polisacáridos o carboximetilcelulosa más alginatos). Generalmente necesitan un apósito secundario para su fijación.
Poliuretanos
Son láminas finas de poliuretano adhesivo, generalmente transparentes y semioclusivas, ya que son permeables a los gases pero no a los líquidos y, por lo tanto, no absorben el exudado. Son flexibles, por lo que se adaptan bien a la herida y lavables, lo que permite su reutilización. Están indicados en pérdidas de sustancia superficiales en fase de epitelización, no exudativas, y como profilaxis en zonas de riesgo.
Espumas poliméricas
Son apósitos semipermeables, es decir, impermeables a los líquidos y permeables al vapor de agua. Sus propiedades principales son la absorción del exudado, el mantenimiento de un medio húmedo y la prevención de la maceración. No se descomponen con el exudado y son flexibles y, por lo tanto, adaptables a distintos tipos de heridas. Según su composición hay distintos tipos disponibles:
Siliconas
Consisten en una red de poliamida cubierta de silicona. Se presenta en láminas de diversos tamaños. Las propiedades hidrofóbicas de la silicona hacen que no se adhiera en zonas húmedas, es decir, la herida, y sí lo haga en las secas, o sea, en los bordes de la herida. Esta propiedad se conoce como microadherencia. Disminuyen la sensación de dolor, no se disuelven al contacto con el exudado y, al no adherirse, no producen desprendimiento de las células epidérmicas con el cambio de apósitos. La lámina puede permanecer en la herida alrededor de 5 días. Están indicadas en cualquier herida en fase de granulación, lesiones dolorosas e incluso en la fijación de injertos o reparación de zonas dadoras de éstos.
Apósitos de carbón
Su base es el carbón activado pero pueden llevar, además, plata, alginato e hidrocoloides. Tienen gran capacidad de absorción, especialmente para los olores y los microorganismos. Son de escasa adherencia. Se aplican directamente sobre la herida, pero precisan de un apósito adicional de fijación. Lógicamente su indicación son heridas muy exudativas, malolientes y sobreinfectadas.
Apósitos de plata
Se presentan con plata sobre malla de carbón, hidrofibra y plata, mallas de polietileno cubiertas de plata nanocristalina o plata sobre base hidrocoloide. Aunque, evidentemente dependiendo de su composición tienen distintas propiedades, son características comunes el efecto antimicrobiano o bactericida y el control de exudado y el mal olor. Están, por lo tanto, indicados en heridas de evolución tórpida con sospecha o no de infección y con producción de olor desagradable.
Colágeno
Son apósitos que producen un ambiente adecuado y que se disuelven de forma paulatina en la úlcera. No hay que realizar su cambio hasta que se han disuelto por completo.
Dextranómero
Es una red tridimensional de polímeros de dextrano en forma de microesferas porosas que presentan una gran capacidad de absorción al entrar en contacto con el exudado. Asimismo absorben por capilaridad detritos celulares y bacterianos presentes en la herida. También poseen capacidad desbridante eliminando el tejido necrótico sin dañar el vivo.
Es evidente la gran cantidad de productos presentes en el mercado; cada uno de ellos tiene sus ventajas e inconvenientes que hemos tratado de comentar, pero nos parece adecuado concluir este apartado compendiando algunas de las conclusiones obtenidas en un estudio realizado por la Universidad Carlos III, que pretende evaluar la eficacia y la relación coste-efica-cia del empleo de apósitos especiales en el tratamiento de las úlceras por presión y úlceras vasculares, tanto venosas como arteriales12 :
– Eficacia similar sobre las variables curación o reducción del tamaño de la herida entre apósitos especiales y convencionales, salvo en el caso de los hidrocoloides en las úlceras por presión.
– Ausencia de diferencias significativas entre los distintos tipos de apósitos especiales.
– Aunque el coste del material por unidad de tratamiento es superior en el caso de los apósitos especiales, en general parece existir una disminución en los costes indirectos cifrada en un menor empleo del tiempo de enfermería, lo cual favorece una mejor relación coste-eficacia.
– Necesidad de mayores estudios para validar o no estos resultados.
TERAPIA COMPRESIVA
La terapia compresiva en úlceras venosas, aunque antigua, es probablemente el tratamiento más efectivo, barato y empleado en el control de la hipertensión y de la insuficiencia venosa26,27 . La utilización de terapia compresiva no está reñida con el uso de los distintos tipos de apósitos28 ni con la terapia quirúrgica29 . En opinión de la mayoría de los expertos la terapia compresiva es la única efectiva en el tratamiento de las úlceras crónicas.
El vendaje, en el caso de las úlceras venosas, tiene como objeto reducir el edema y mejorar el retorno venoso. Para lograrlo es conveniente asociar ejercicio y elevación de la pierna durante el reposo. La terapia compresiva es cómoda para el paciente, ya que puede continuar con su trabajo, permite la realización de curas espaciadas y, por lo tanto, reduce el coste del tratamiento y es, además, eficaz, ya que proporciona una rápida granulación de la úlcera. Antes de aplicarla siempre hay que descartar la existencia de un compromiso arterial.
La base fundamental de la terapia compresiva es el vendaje. Antes de iniciarlo es fundamental comprobar la existencia de pulsos distales. El vendaje debe realizarse cuando la presión venosa sobre las paredes de los vasos sanguíneos sea la menor posible, lo que sucede cuando el paciente se encuentra en posición de Trendelenburg, que es sin duda la mejor postura para realizarlo. No se debe utilizar en pacientes sentados o con la pierna en declive. Ante la presencia de edema es aconsejable mantener al paciente en Trendelenburg hasta que éste disminuya30 . Todo vendaje debe seguir un sentido ascendente comenzando en la base de los dedos y terminando tras superar el hueco poplíteo o alcanzando la ingle31 . Las vueltas de la venda pueden realizarse de forma circular, la más aconsejable ya que mantienen siempre la misma presión, o en espiga, que efectúa una vuelta ascendente y otra descendente por lo que no cumple el criterio de mantener la presión siguiendo el mismo sentido. La presión óptima, que suele ser además bien tolerada por el paciente, es la de 35-40 mmHg, lo que equivale a 5 capas de venda estándar de ancho de 10 cm. La presión debe disminuir de forma progresiva a medida que se asciende en sentido distal, para así mantener el bombeo fisiológico de la pierna.
En la terapia compresiva lo primero es el tratamiento de la úlcera en sí, empleando los métodos de limpieza y colocación de apósitos ya comentados. Inmediatamente se procede al vendaje que puede realizarse con distinto tipo de material:
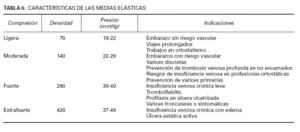
Medias elásticasEs un material útil y cómodo, aunque en muchas ocasiones el paciente tiene que acostumbrarse a su uso. En el comercio existen cuatro tipos que se clasifican según su capacidad de compresión en ligera, moderada, fuerte y extrafuerte y cuyas propiedades se resumen en la tabla 6. En líneas generales puede decirse que, a más fuerza, más eficacia, pero peor tolerancia; por ello es recomendable comenzar con medias de compresión ligera o moderada e ir paulatinamente aumentándola, así mismo las medias completas tipo panty proporcionan mayor protección que las “medias” o calcetines. Al igual que los vendajes, aportan una mayor compresión en el tobillo, el 100 %, que disminuye de manera progresiva hasta el muslo, el 50 %, actuando de la misma manera que el impulso natural que ejerce la musculatura de la pierna. La media debe colocarse, al igual que el vendaje, después de un reposo prolongado y cuando no existan edemas, es decir, el mejor momento es nada más levantarse, siendo recomendable aconsejar la ducha por la noche. En verano resultan incómodas, pero también es cierto que es cuando la insuficiencia vascular empeora, por lo que es aconsejable mantener su uso, al menos durante unas horas. El tiempo de utilidad es de unos 6 meses.
VendasLa presión terapéutica conseguida con la utilización de las vendas depende de las características de cada una y sobre todo de su composición y capacidad elástica. Las vendas de caucho o poliuretano conservan su elasticidad durante más tiempo que las de tejido elástico, que son generalmente de crepé que resultan difíciles de ajustar y disminuyen de forma progresiva su tensión por lo que es necesario su cambio frecuente. Resulta particularmente importante la técnica de vendado, que no vamos a comentar remitiendo a los lectores a diversos textos31 . No obstante, consideraremos algunos tipos especiales como el Linton, la bota de Unna y de Duke.
Vendaje tipo Linton
Es una forma clásica de vendaje que ejerce presión en bipedestación y, en menor grado, cuando el paciente está acostado. Antes de realizar el vendaje es aconsejable proteger la piel con una crema aislante como pasta al agua o vaselina. La zona ulcerada puede tratarse de la forma que se crea más oportuna, ya que este tipo de vendaje es compatible con cualquier tipo de cura local. La primera capa de vendaje debe realizarse con algodón y posteriormente se aplica una venda elástica adherente de forma circular. Una vez terminado el vendaje es aconsejable comprobar la coloración de los dedos, tanto cuando camina el paciente como cuando está en reposo, así como interrogarle sobre si siente demasiada opresión u hormigueo en los dedos; si es así debe aflojarse hasta encontrar una buena tolerancia. El cambio de vendaje es semanal, aunque puede llevarse a cabo con más frecuencia si el exudado de la úlcera lo requiere.
TABLA 6. CARACTERÍSTICAS DE LAS MEDIAS ELÁSTICAS
Bota de Unna
Es también un sistema clásico en el tratamiento de las úlceras cutáneas, pero no por ello menos útil. Tiene una acción positiva sobre la hipertensión venosa durante el ortostatismo, pero no durante el reposo. La bota de Unna es fruto de la combinación de una pasta húmeda en contacto con la herida y la compresión externa del propio vendaje. La pasta que se usa, aunque variable, puede ser perfectamente una pasta al agua con la que se impregna toda la venda que debe ser ajustada perfectamente, pero sin comprimir de forma excesiva. Una vez colocada la primera capa se hace un vendaje con cola de cinc con lo que se consigue una parte interna húmeda y otra externa dura. Es aconsejable revisar el vendaje a las 24 h para comprobar que no existen signos de isquemia. El paciente debe ser informado de que si nota dolor, hormigueo u otro signo subjetivo llamativo debe acudir a la consulta. El cuidado del vendaje es como el de cualquier escayola y dependiendo de la exudación de la herida debe eliminarse entre los 3 y los 15 días.
Bota de Duke
Es una variación de la bota de Unna, pero en la que se coloca una placa hidrocoloide para absorber el exudado. Personalmente empleamos en ocasiones, en vez de una placa hidrocoloide, una de gomaespuma, incluso puede usarse la que se encuentra en los cepillos de lavado quirúrgico con buenos resultados.
Debemos insistir en que la terapia compresiva sólo debe emplearse en las úlceras vasculares venosas y que está contraindicada en las de tipo arterial. Por lo tanto, no se debe emplear cuando exista disminución de pulsos, si la oscilometría está disminuida o si la presión arterial sistólica maleolar es inferior a 80 mmHg.
TRATAMIENTO MEDIANTE EL USO DE INJERTOS CUTÁNEOS
La utilización de la reparación quirúrgica de la úlcera vascular es sin duda una idea provocadora, pero que choca de entrada con un hecho evidente, la mala vascularización de la zona. La utilización de injertos autólogos delgados es, sin duda, una opción válida pero que proporciona una piel delgada que puede volver a ulcerarse con facilidad32 . Recientemente existe un evidente desarrollo de los llamados sustitutos biológicos cutáneos (SBC)33 que proporcionan una amplia posibilidad terapéutica a la que desde luego los dermatólogos tenemos que ir adaptándonos, ya que va a suponer una ayuda indudable en el tratamiento de pérdidas de sustancia en las que no puedan utilizarse los injertos cutáneos clásicos.
Los SBC, también conocidos como equivalentes cutáneos vivos , se ofrecen comercialmente tanto en forma de sustitutos autólogos como alogénicos; estos últimos se consiguen a partir de ingeniería genética y pueden ser epidérmicos, dérmicos o mixtos (epidermis y dermis). Los SBC ofrecen una serie de ventajas sobre los injertos tradicionales: es una técnica no invasiva, no precisa anestesia, ni ingreso del paciente y, ni por supuesto, zona dadora, con lo que se evita la producción de una nueva herida. Es, sin duda, un producto caro pero el ahorro en gastos indirectos (consultas y gasto hospitalario) puede posiblemente compensar este aspecto.
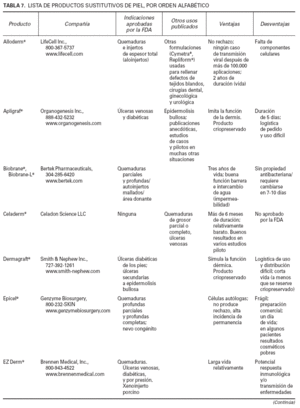
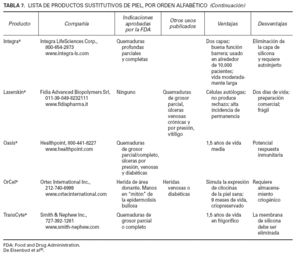
SBC epidérmicosEstán disponibles como autoinjertos y se consiguen a partir de cultivos de queratinocitos procedentes del propio paciente. Está disponible en Estados Unidos desde 1988 como Epicel® y puede proporcionar grandes cantidades de tejido. Se emplea en el tratamiento de quemaduras y de úlceras de piernas. Sus inconvenientes radican en el retraso a la hora de realizar el tratamiento, en la necesidad de biopsia previa y cultivo y en la calidad de la piel obtenida, ya que es delgada y frágil. Para evitar el retraso en el tratamiento se han realizado cultivos de queratinocitos alogénicos procedentes de piel de prepucio neonatal que son criopreservados hasta el momento de su implante.
SBC dérmicosSon injertos alogénicos y, por lo tanto, de disponibilidad inmediata. Ejercen un efecto positivo en la migración epitelial, diferenciación y producción de tejido de granulación adecuado que permite la utilización posterior de injertos. Clásicamente se ha utilizado como donante la piel de cadáver, que puede ser químicamente tratada para erradicar sus componentes antigénicos (Alloderma® ). Una alternativa actual, basada en la ingeniería genética, es la utilización de injertos dérmicos constituidos por un polímero de colágeno bovino y condroitín-6-sulfato con un revestimiento de queratinocitos humanos o fibroblastos (In-tegra® ). Recientemente la FDA autoriza Dermagraft® para el tratamiento de las úlceras diabéticas; este producto consiste en fibroblastos dérmicos neonatales cultivados in vitro junto a una malla de poliglactina bioabsorbible34 . El mecanismo exacto de funcionamiento de estos sustratos no está bien conocido, pero los estudios realizados, especialmente sobre Derma-graft® , sugieren que, aunque no sobreviven en el interior de la úlcera, favorecen la liberación una serie de citocinas que estimulan la cicatrización34 .
Injertos compuestosConsisten en bicapas constituidas por componentes epidérmicos y dérmicos. Posiblemente el más conocido del grupo es el Apligraft® que contiene una capa externa de queratinocitos epidérmicos alogénicos y una interna de fibroblastos humanos dispersos en una matriz proteica; no contiene anejos cutáneos. Apli-graft® actúa produciendo citocinas y factores de crecimiento que aceleran el proceso de cicatrización. Or-Cel® es otro SBC alogénico de estructura similar al Apligraft® , realizado sobre una matriz porosa de colágeno bovino I, que también está indicado en úlceras vasculares, diabéticas y epidermolisis ampollosa32 .
Diversos estudios han demostrado que el uso de SBC sobre úlceras venosas es bien tolerado y produce un excelente resultado35,36 por lo que es una técnica de futuro que se debe tener presente. En la tabla 7 se recogen los productos que actualmente existen en el mercado americano.
OTRAS TERAPIAS
Se han usado otras medidas terapéuticas en el tratamiento de las úlceras crónicas. Comprenden el láser, la estimulación eléctrica, la presión negativa y la cámara hiperbárica. Existen, además, algunas más curiosas entre las que se pueden considerar la miel o las larvas de insectos, así como el uso de nuevos medicamentos.
El láser en las úlceras crónicas se ha empleado de forma coadyuvante a otras medidas con resultados dispares. Se ha intentado utilizar láser de helio-neón, diodo, dióxido de carbono y KTP. Las longitudes de onda empleadas han oscilado entre los 590 y los 950 nm. En la bibliografía existen referencias de cierre completo de úlceras neuropáticas diabéticas en un periodo de 4 semanas utilizando láser de diodo a 670 nm37 , junto con otras que no encuentran diferencias significativas con respecto a otros tratamientos. En una publicación de la fundación Cochrane del año 200038 no se demuestra beneficio en el tratamiento con bajas intensidades de láser, cuando se compara con otras terapias o con luz no coherente. Sólo un trabajo, de corta casuística, apunta a que la combinación de láser y luz infrarroja puede promover la curación de las úlceras en las extremidades inferiores. Sí parece ser útil en la reducción del dolor, así el láser de diodo a 904 nm se ha empleado con buenos resultados, ya que produce un aumento de la prostaglandina 12 o epoprostenol39 . En conclusión se puede afirmar que, aunque seguramente el láser no sea efectivo como monoterapia, sí se muestra útil cuando se utiliza de modo complementario con otras medidas de tratamiento.
La oxigenoterapia hiperbárica (OHB) se puede definir como la “terapéutica física basada en la obtención de presiones parciales de oxígeno elevadas, en el interior de una cámara hiperbárica, en la que se alcanza una presión superior a la atmosférica” 40 . Numerosos estudios experimentales y clínicos demuestran que con la oxigenoterapia hiperbárica aumenta la presión parcial de oxígeno (PO2) en el tejido hipóxico e infectado, alcanzando cifras superiores a 30-40 mmHg. Con dicha presión de oxígeno en los tejidos mejora la cicatrización, aumenta la angiogénesis, se incrementa la actividad de los fibroblastos y, por ende, la síntesis de colágeno . Asimismo mejora la defensa antimicrobiana del huésped, con mayor actividad fagocitaria de los leucocitos, inhibición del crecimiento de las bacterias anaeróbicas y se potencia el efecto de algunos antibióticos. Se trata pues de una opción terapéutica útil. La administración de oxígeno a alta presión puede realizarse de forma local mediante pequeñas cámaras presurizadas, diseñadas específicamente para introducir una extremidad. Aunque tienen la ventaja de su bajo coste y gran manejabilidad, no se deben considerar como OHB, ya que sus supuestos beneficios no se basan en los efectos fisiológicos que representa la respiración de oxígeno a altas presiones. La utilidad de este sistema es controvertida, ya que mientras algunos autores han comunicado buenos resultados en el pie diabético, su utilización en combinación con otras terapias hace difícil conocer su beneficio real 41 ; por el contrario, estudios aleatorizados demuestran que no sólo no son beneficiosas, sino que pueden disminuir la liberación de oxígeno en el miembro afecto 42 .
TABLA 7. LISTA DE PRODUCTOS SUSTITUTIVOS DE PIEL, POR ORDEN ALFABÉTICO
TABLA 7. LISTA DE PRODUCTOS SUSTITUTIVOS DE PIEL, POR ORDEN ALFABÉTICO (Continuación)
La estimulación eléctrica se ha recomendado para el tratamiento de las úlceras crónicas por presión. Sin embargo, su valor real en otro tipo de úlceras no se ha establecido definitivamente. Gardner et al 43 , mediante un metaanálisis, comprueban que dicha estimulación produce una sustancial mejoría de las úlceras, sobre todo en las úlceras por presión, sin existir diferencias significativas entre las diferentes maquinarias usadas. Recientemente, en el año 2003, Houghton et al 44 demuestran que la aplicación de esta terapia 3 veces a la semana consigue reducir el tamaño y el tiempo de curación de las úlceras crónicas de las piernas. Por lo tanto, esta modalidad terapéutica debe ser considerada como un arma más en nuestro arsenal de tratamiento en esta enfermedad.
El tratamiento de úlceras crónicas con presión negativa de forma tópica ha estado disponible desde finales de los años noventa. Esta técnica puede acelerar la formación de tejido de granulación, disminuir el tamaño del edema, incrementar el flujo sanguíneo y acelerar la curación. Se ha mostrado especialmente útil en reducir el tamaño y la profundidad de las úlce- 45,46 . Los aparatos de presión negativa (ventosas) constan de unos aplicadores o ventosas de cristal, de metal o de goma en forma de casquetes de diferentes diámetros según el área de tratamiento, en cuya parte superior se conecta el tubo de aspiración-compre-sión que se une al mecanismo productor de vacío. Está contraindicado su uso en tromboflebitis y flebotrombosis recientes, trastornos circulatorios de origen canceroso y las infecciones agudas, por riesgo de diseminación.
La miel se ha empleado en el tratamiento de las úlceras desde hace más de 2.000 años, basándose en su capacidad antibacteriana. Recientemente, con el resurgimiento de la medicina natural, parece que se despierta de nuevo la tendencia a reavivar el empleo de la miel-medicinal (evidente miel sobre apósitos estériles) en el tratamiento de las úlceras crónicas. Diversos estudios demuestran su aceptabilidad por parte del paciente47,48 y el acortamiento del tiempo de epitelización48 , así como capacidad antibacteriana incluso frente a gérmenes resistentes a meticilina (MARSA)49,50 .
Las larvas de insectos (biocirugía) son otra alternativa, a pesar del indudable rechazo social que puede acarrear. Es una técnica especial de desbridamiento que se debe tener en cuenta. Se aplican distintos tipos de larvas sobre las heridas, pero la de Lucilita seriaca es la más empleada, con el fin de realizar un desbridamiento de la herida; sus efectos son rápidos y eficaces y carece de efectos secundarios, salvo posiblemente los psicológicos de saber que uno se encuentra con gusanos en sus heridas. Su contraindicación es la presencia de zonas de gangrena51 . El mecanismo de acción no está bien establecido; Prete demuestra que los jugos digestivos secretados por estas larvas tienen un efecto favorable sobre los fibroblastos y que estimulan la producción de EGF e interleucina-652 .
Algunos antiepilépticos como la fenitoína53 y el topiramato54 han demostrado eficacia tanto sobre la rapidez de cicatrización como sobre la calidad de ésta. Ya se ha comentado la utilidad de la becaplermina y de los diversos factores de crecimiento en las úlceras neuropáticas y diabéticas y es posible que su utilidad sea extensiva a otras úlceras crónicas9 .
Por tanto, el tratamiento de las úlceras crónicas es un terreno de gran interés en cuyo conocimiento y posibilidades terapéuticas se avanza de forma acelerada. No tenemos duda que es una enfermedad multidisciplinaria, en la que el dermatólogo debe participar; posiblemente, este aspecto depende, en mucho, de nosotros mismos.
Correspondencia:
José C. Moreno-Giménez. Servicio de Dermatología. Hospital Universitario Reina Sofía. Menéndez Pidal, s/n. 14011 Córdoba. España. josec.moreno.sspa@juntadeandalucia.es
Recibido el 18 de octubre de 2004. Aceptado el 17 de febrero de 2005.