Las enfermedades transmisibles en las que el patógeno se transmite por contacto sexual se denominan infecciones de transmisión sexual. La Academia Española de Dermatología (AEDV), a través de su grupo de trabajo de infecciones de transmisión sexual, se ha propuesto elaborar documentos de recomendaciones, destinados a la orientación de los dermatólogos y del personal sanitario que atiende en España a personas afectadas de estas infecciones. El presente documento analiza las características epidemiológicas, clínicas, terapéuticas y de control de 2 parasitosis consideradas de transmisión sexual: la escabiosis, causada por Sarcoptes scabiei var. hominis, y la pediculosis púbica, causada por el Pthirus pubis. Ambas parasitosis tienen en común que pueden diseminarse de forma mixta, por vía sexual y comunitaria, independientemente del modo de adquisición de la infestación. Esta peculiaridad genera particularidades en el control de la infestación.
Sexually transmitted infections are communicable diseases where the pathogen is transmitted through sexual contact. The Sexually Transmitted Infections Working Group of the Spanish Academy of Dermatology and Venereology (AEDV) is engaged in the drafting of documents to guide dermatologists and health care personnel who treat Spanish patients with these infections. This document analyzes the epidemiological, clinical, therapeutic, and control characteristics of 2 sexually transmitted parasitosis: scabies due to Sarcoptes scabiei var. hominis, and pubic pediculosis due to Phthirus pubis. Both parasitoses share a sort of mixed spread through sexual and community transmission regardless of the route through which the infection was initially acquired. This specific feature creates particularities in the management and control of the infestation.
El objetivo de este documento es establecer las recomendaciones de expertos de la Academia Española de Dermatología (AEDV) para el control de las ectoparasitosis de transmisión sexual (EPTS), dentro del proyecto de desarrollo de recomendaciones de la AEDV del manejo de las infecciones de transmisión sexual (ITS).
Sus propósitos son adecuar las recomendaciones a la evidencia científica, y unificar los criterios y estrategias de prevención, detección, diagnóstico, tratamiento y control individual y comunitario de las EPTS, en las distintas situaciones demográficas, epidemiológicas, clínicas y sociosanitarias. El documento establece un plan de actualización cada cinco años.
Para el manejo efectivo de estas ectoparasitosis de transmisión comunitaria, es necesaria una visión integral, que cuente con la estrecha colaboración entre profesionales sanitarios de atención primaria, dermatólogos, especialistas en enfermedades infecciosas, epidemiólogos y preventivistas, entre otros, y que conduzca a una respuesta coordinada entre ellos y con los encargados de las políticas de vigilancia y control de las enfermedades transmisibles. Por tanto, el documento no está solo destinado a dermatólogos, sino a todos los sanitarios que atienden casos de escabiosis y responsables de establecer políticas de prevención y control.
Como material suplementario, se aportan anexos con información relacionada con la escabiosis, sobre su diagnóstico diferencial (Ver material suplementario. Anexo 1), hojas de información destinadas al paciente (Ver material suplementario. Anexo 2), dosificación de ivermectina oral (Ver material suplementario. Anexo 3), información para trabajadores (Ver material suplementario. Anexo 4) y lista de verificación (Ver material suplementario. Anexo 5) para instituciones afectadas, preguntas y respuestas frecuentes (Ver material suplementario. Anexo 6), vídeo con material audiovisual de apoyo al diagnóstico, tratamiento y control (Ver material suplementario. Anexo 7, también disponible en https://aedv.fundacionpielsana.es/wikiderma/escabiosis) y el cuadro con los niveles de evidencia y grados de recomendación utilizados (Ver material suplementario. Anexo 8).
JustificaciónLas parasitosis de transmisión sexual, escabiosis y pediculosis, se caracterizan por que su transmisión puede ser tanto sexual como comunitaria. El diagnóstico clínico y epidemiológico son importantes para el control individual y de contactos sexuales y, eventualmente, comunitarios. Por otra parte, su presencia debe alertar de otras posibles ITS concomitantes, incluido el VIH, que pueden encontrarse asociadas.
Respecto a la escabiosis, en los últimos años, en distintos países de Europa, se ha comunicado la sospecha de un aumento de la incidencia y una disminución de la eficacia de los tratamientos indicados en las guías de práctica clínica1-6. La cumplimentación inadecuada del tratamiento y medidas de prevención, así como la disminución de eficacia de los escabicidas, pueden estar contribuyendo al insuficiente control7.
La pediculosis púbica no ha generado alarmas de incidencia o falta de control, ni se ha demostrado que actúe como vector en la transmisión de otras enfermedades, sin embargo, entre los afectados se ha visto que está aumentada la frecuencia de otras ITS cómo sífilis, gonorrea y clamidia8,9.
MétodosLos autores revisaron las principales guías internacionales, incluidas las de Europa9-11, Japón12, Alemania13, Reino Unido14 y los Centers for Disease Control and Prevention (CDC)15,16, así como los protocolos de los servicios de salud y de vigilancia epidemiológica nacionales y regionales de España, publicados o aportados por dermatólogos17-27. Adicionalmente, en agosto de 2023, se consultaron en las bases de datos PubMed, EMBASE y Cochrane las publicaciones científicas relevantes, sin restricción de fechas, con resumen disponible y escritas en inglés, francés o lenguas oficiales de España. Se excluyeron descripciones de casos. Se revisaron los trabajos obtenidos y sus citaciones para identificar otros estudios relevantes.
El nivel de evidencia y el grado de recomendación se evaluó mediante los criterios de la Oxford Center for Evidence-Based Medicine, versión 200928 (Ver material suplementario. Anexo 8).
Los precios de los medicamentos se consultaron en el nomenclátor de facturación de productos disponibles en oficinas de farmacia del Ministerio de Sanidad de España de septiembre de 202329. El precio aproximado de los medicamentos disponibles en formulación magistral de calculó mediante solicitud de presupuesto a diferentes farmacias sujetas a la regulación de formulación magistral de medicamentos de las comunidades autónomas de Andalucía, Cantabria, Castilla-La Mancha, Cataluña y Madrid.
Revisión externaUna experta, en nombre de la Alianza internacional para el Control de la Escabiosis (IACS) y la persona responsable de la escabiosis en la Organización Mundial de la Salud (OMS), ambas de habla española, revisaron el documento. Sus recomendaciones fueron analizadas y tenidas en cuenta en su totalidad.
Escabiosis¿Qué es la escabiosis?La escabiosis o sarna humana es la enfermedad transmisible derivada de la infestación de la piel del hombre por un ácaro de la familia Sarcoptidae. Se disponen de referencias de su existencia desde la antigüedad30,31.
EtiologíaEl agente causal es el Sarcoptes scabiei var. hominis, un artrópodo de 0,30-0,50mm (para las hembras adultas) en el límite de visibilidad del ojo humano32. Su ciclo vital completo, de 9-15 días, tiene lugar en el hombre, que es su reservorio. Las hembras apareadas excavan surcos en la epidermis, en los que depositan sus huevos. La supervivencia y la capacidad infectiva en el medio ambiente son mayores para las hembras y cuando la humedad relativa es elevada y la temperatura menor a 20°C33. En condiciones habituales, el ácaro sobrevive 3 días fuera del huésped32,34,35.
TransmisiónLa transmisión se produce por contacto físico estrecho, de al menos 20min, con una persona afectada, habitualmente una pareja sexual o un conviviente36. Los casos de escabiosis costrosa (ver sección «Formas clínicas») albergan gran carga de parásitos (hiperinfestación) y los contactos breves pueden ser suficientes para la transmisión14,37.
El periodo de contagiosidad comienza en el momento de adquirir el parásito. El contagio por fómites es poco probable38,39, salvo en casos de hiperinfestación, donde supone un riesgo real14,37,40.
Se han comunicado infestaciones transitorias auto resolutivas, pero nunca una infestación cruzada entre el humano y otro animal que complete el ciclo vital del parásito41-44.
FisiopatologíaEl prurito, síntoma clave, y las lesiones cutáneas son fruto de la reacción inmune del huésped contra el ácaro, sus deposiciones o sus huevos y pueden permanecer algunas semanas tras la curación parasitológica. El tiempo entre la primera infestación y esta reacción es de 2 a 6 semanas. Esto favorece la diseminación a partir de portadores asintomáticos38,45.
Un episodio de escabiosis no confiere inmunidad contra futuras infestaciones. En afectados que han tenido episodios previos de escabiosis, los síntomas suelen aparecer tras 1-3 días.
EpidemiologíaLa escabiosis tiene una distribución mundial, muy variable en distintas regiones, con una prevalencia estimada en 200 millones de personas e incidencia de 455 millones al año, y genera una importante carga de enfermedad global46. Está catalogada como «enfermedad tropical desatendida» por la OMS47, que incluye su control como objetivo prioritario en la hoja de ruta 2021-203048.
Se describen patrones cíclicos y variaciones estacionales de prevalencia, sin que se haya confirmado ningún modelo de predicción46,49,50. En circunstancias que fomentan la vulnerabilidad, cómo los movimientos migratorios, pueden producirse situaciones graves de elevadísima prevalencia51.
No es una enfermedad de declaración obligatoria, salvo en caso de brotes (ver sección «Diagnóstico de situación») que, en España, como sucede en otros países, se deben comunicar. Esto dificulta conocer la prevalencia y las tendencias de las curvas de incidencia1,52,53.
En España, como en otros países, han aumentado en los últimos años las comunicaciones que alertan sobre el incremento de casos atendidos y de consumo de acaricidas6,54.
ClínicaFormas clínicasEl diagnóstico se basa en la anamnesis y el reconocimiento de sus manifestaciones clínicas.
El síntoma cardinal es el prurito intenso, que suele respetar cabeza y cara y empeorar a últimas horas del día.
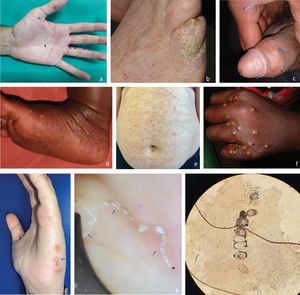
El signo clínico más específico es el surco acarino, visible a simple vista como un fino trayecto lineal sinuoso de 2-15mm. Es la lesión patognomónica, pero es frecuente no poder observarlo por la excoriación o la sobreinfección. Otro tipo de lesiones, cómo las pápulas (fig. 1a), y los nódulos genitales cuando la transmisión es sexual (fig. 1c), son más habituales.
Imágenes clínicas y microscópicas de escabiosis; a) forma clásica en adulto joven con fototipo 3, con surcos acarinos (flechas) y pápulas (puntas de flecha) evidentes en localizaciones típicas de la mano; b) forma costrosa o noruega (hiperinfestación) en anciana encamada con fototipo 2, con alteración ungueal y lesiones costrosas discretas en meñique, que hacen difícil el diagnóstico de sospecha; c) nódulos y erosiones genitales (flecha) y surco acarino (punta de flecha) en adulto joven con fototipo 5; d) acropustulosis escabiótica, pústulas en planta de pie en bebé de 3 meses de fototipo 6; e) forma atípica con lesiones eccematosas diseminadas (se muestra abdomen) en mujer de edad media y fototipo 3; f) forma clásica impetiginizada, pústulas en localización típica de escabiosis en mano de niña de 8 años y fototipo 6; g) forma atípica ampollosa, con ampollas en lateral de mano (flecha) y un surco acarino en pulgar (punta de flecha) en mujer joven con fototipo 3; h) imagen de surco acarino obtenida mediante dermatoscopio manual. En un extremo se visualiza el triangulo oscuro que corresponde a la sección anterior del ácaro (punta de flecha). De él parte el trayecto lineal sinuoso que termina en una imagen triangular (flechas). Estas estructuras constituyen el «signo de ala delta; i) imagen del ácaro (flecha) y sus huevos (puntas de flecha) obtenida mediante microscopía óptica del raspado de un surco acarino.
La clínica comparte signos y síntomas con otras dermopatías y se expresa de forma diferente en bebés y personas con deficiente respuesta inmune al ácaro55,56. La tabla 1 resume las distintas formas de presentación y las figuras 1a-i, muestran diferentes imágenes clínicas y microscópicas.
Formas clínicas de la escabiosis
| Frecuencia/características | Prurito | Localización preferente | Lesiones | |
|---|---|---|---|---|
| Escabiosis clásica | Forma habitual | - Intenso- Predominio nocturno | - Espacios interdigitales- Muñecas- Axilas- Pies- Cintura- Glúteos- Muslos (cara interna)- Aréola (mujeres)- Genitales (más frecuente en los varones) | - Surcos acarinos- Pápulas- Erosiones- Vesículas- Pústulas- Eccema/ liquenificación- Nódulos (frecuentes en genitales)- Ampollas (fig. 1g) |
| Escabiosis infantil: | Forma habitual en niños <1 año | - Suele manifestarse cómo intranquilidad o llanto- El rascado puede faltar | - Palmas- Plantas- Diseminado, incluyendo cara y cabeza | - Vesículo-pústulas (fig. 1d)- Nódulos- Surcos acarinos muy patentes |
| Escabiosis costrosa, antes llamada «noruega» (hiperinfestación) | - Muy infrecuente- Inmunodeprimidos, ancianos, malnutridos- Gran número de ácaros viables (elevada contagiosidad)- Mayor riesgo de complicaciones, como las infecciones graves | - Leve o ausente | - Amplias superficies cutáneas- Localizaciones inhabituales en la forma clásica (palmas, plantas, cabeza, cara y uñas) (fig. 1b) | - Descamación- Costras- Hiperqueratosis- Eritrodermia- Engrosamiento o irregularidades en las uñas- Raras veces, surcos acarinos |
| Escabiosis atípicas | - Infrecuente- Manifestaciones y síntomas atípicos, que dificultan el diagnóstico- Simula dermatosis conocidas (Ver material suplementario. Anexo 1) | Variable | Variable | - Variable (fig. 1e) |
La sobreinfección bacteriana, favorecida por el rascado, es la complicación más frecuente. Las bacterias implicadas con más frecuencia son Staphylococcus aureus y Streptococcus pyogenes, y la manifestación habitual es el impétigo (fig. 1f). En casos no tratados o pacientes debilitados, puede evolucionar a infecciones profundas de tejidos blandos, como celulitis y sepsis55,57.
El prurito impide el descanso y, junto con el estigma asociado a la enfermedad, son causantes de importante distrés psicológico58.
DiagnósticoCriterios diagnósticosLos criterios de la IACS (tabla 2), que tienen en cuenta las lesiones y síntomas típicos, y los datos epidemiológicos, permiten el diagnóstico estandarizado y con distintos niveles de rigor. Esto es, escabiosis confirmada (nivel A), clínica (nivel B) o de sospecha (nivel C). Su utilidad es limitada para las formas clínicas diferentes a la clásica59.
Criterios diagnósticos IACS
| Escabiosis confirmada |
| Visualización de, al menos, uno de los siguientes: |
| - A1: ácaro, huevos o heces en microscopia óptica de muestras cutáneas |
| - A2: ácaro, huevos o heces mediante técnica de imagen de alta resolución |
| - A3: ácaro mediante dermatoscopia |
| Escabiosis clínica |
| Presencia de, al menos, uno de los siguientes: |
| - B1: surcos acarinos |
| - B2: lesiones típicas en región genital masculina |
| - B3: lesiones típicas con distribución típicas y 2 criterios de historia clínica (H) |
| Sospecha de escabiosis |
| Uno de los siguientes: |
| - C1: lesiones típicas con distribución típicas y un elemento de historia clínica (H) |
| - C2: lesiones atípicas o de distribución atípicas y 2 elementos de historia clínica (H) |
| Elementos de la historia clínica |
| - H1: prurito |
| - H2: contacto con un afectado |
IACS: Alianza internacional para el control de la escabiosis.
El patrón de referencia diagnóstica es la visualización del ácaro con microscopio óptico. El dermatoscopio manual de 10 aumentos, una técnica más accesible, permite la visualización de distintas estructuras y el diagnóstico incruento de confirmación (fig. 1i). Una figura triangular marrón en su extremo distal corresponde a la sección anterior del ácaro. Esta figura (delta), junto con la imagen triangular del extremo opuesto y el trayecto sinuoso que las une (estela) es el «signo del ala delta»60 (fig. 1h).
Están descritas diferentes técnicas de ayuda al diagnóstico61 (tabla 3 y Material suplementario. Anexo 6).
Técnicas de ayuda y confirmación diagnóstica
| Técnica | Facilita visualizar el surco | Permite visualizar el ácaro | Técnica incruenta | Visualización in vivo del ácaro | Accesibilidad/disponibilidad | Precio | Dificultad de aprendizaje | |
|---|---|---|---|---|---|---|---|---|
| Transiluminación | Fuente de luz aplicada en la cara palmar del pliegue interdigital | ↑↑ | ↓ | ↓ | ||||
| Tinta china | Aplicar tinta sobre el surco y limpiar la sobrante | ↑↑ | ↓ | ↓ | ||||
| Luz ultravioleta | Iluminar con LED 365nm61,82 | ± | ↓ | ↓ | ||||
| Dermatoscopio | Dispositivo manual de 10 aumentos con iluminación | ± | ± | ± | ||||
| Videodermatoscopio | Dispositivos de diferente complejidad y aumentos | ↓ | ↑↑a | ± | ||||
| Microscopía confocal | Microscopía con visualización en alta resolución de las capas superficiales de la piel. Resolución similar a la anatomía patológica | ↓↓ | ↑↑↑ | ↑↑ | ||||
| Tomografía de coherencia óptica | Emplea fuentes de luz (interferometría) para la obtención no invasiva de imágenes en alta resolución de las estructuras superficiales de la piel y del ácaro | ↓↓ | ↑↑↑ | ↑↑ | ||||
| Microscopia óptica | Visualización bajo microscopio óptico de muestras obtenidas con cinta adhesiva (test del celo), raspado (test de Müller) o biopsia | ±a | ±a | ↑a | ||||
| Pruebas serológicas y moleculares | Detección de dianas del ácaro que permitan el diagnóstico sencillo y rápido en el punto de atención | Actualmente no disponible |
Color verde: dato positivo; Color rojo: dificultad.
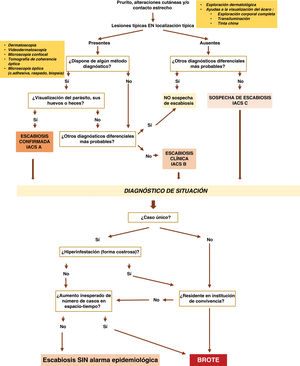
Para conocer si estamos ante un brote y establecer las medidas de control, es necesario analizar si nos encontramos ante un caso único o múltiple, formas clásicas o de hiperinfestación y si afecta a colectivos en situación vulnerable, como agrupaciones de población desplazada o institucionalizada (centros escolares, hospitalarios, de refugiados, de ancianos, penitenciarios...)12,17,21,62 (fig. 2).
Diagnóstico de curaciónSe considera curación a la ausencia de lesiones nuevas y la ausencia de parásitos en dos pruebas hechas sobre las lesiones remanentes en dos semanas consecutivas12,13.
Tras la curación parasitológica, los surcos pueden ser patentes y la dermatitis y el picor persistir durante semanas. Los escabicidas tópicos son irritantes y pueden contribuir a esta persistencia63.
La figura 2 resume el algoritmo de diagnóstico de la escabiosis.
TratamientoLos objetivos del tratamiento son eliminar el parásito y sus huevos, la resolución de los síntomas, la desaparición de los signos y complicaciones de la infestación y el control de la diseminación de la infestación. Los pacientes deben recibir la información por escrito (nivel de evidencia 5, grado de recomendación D)10 (Ver material suplementario. Anexo 2).
Actualmente, en España, hay 2 medicamentos comercializados: permetrina tópica e ivermectina oral, ambos considerados de primera línea. Otros tratamientos, disponibles por formulación magistral, son el azufre tópico, la ivermectina tópica y el benzoato de bencilo. La elección del fármaco debe tener en cuenta las preferencias del afectado y las eventuales contraindicaciones. No es necesario que todos los contactos utilicen el mismo escabicida. Dado que el ciclo vital del ácaro transcurre en el estrato córneo, el tratamiento tópico es eficaz en la mayoría de los casos.
Los tratamientos tópicos deben aplicarse como se describe en la tabla 4, con independencia de la vía de infección y de la localización de los signos y síntomas.
Modo de aplicación de escabicidas tópicos
| Zonas de aplicación | Observaciones |
|---|---|
| Cabeza y cara: evitando área periocular y peribucal | Solo en niños menores de un año y formas costrosas |
| Cuerpo: cubrir desde arcada mandibular y pliegues retroauriculares hasta puntas de pies | En todos los casos |
| Zonas de especial atención: aplicación detallada en pliegues cutáneos y periungueales y zonas poco accesibles | En todos los casos |
| Modo de aplicación |
|---|
| 1. Recortar las uñas antes de la aplicación |
| 2. Retirar las costras, en la medida de lo posible, antes de la aplicación, en formas costrosas o hiperqueratósicas |
| 3. Aplicación con la persona desnuda |
| 4. Ayuda de otra persona para asegurar la aplicación en la extensión de piel recomendada |
| 5. Cuando el ayudante no necesita tratamiento, por no ser contacto cercano ni padecer escabiosis, debe usar guantes y medidas de protección de contacto |
| 6. Reaplicar el producto en zonas que precisen ser lavadas durante el tiempo de contacto recomendado para el fármaco (manos, zona del pañal…) |
| 7. Retirar el producto con una ducha, transcurrido el tiempo de contacto recomendado |
| 8. Todos los afectados y contactos de la unidad de convivencia, deben hacer un tratamiento escabicida (no es necesario que sea el mismo fármaco) en un margen de 24h para evitar reinfecciones |
La información más relevante de los fármacos disponibles en España se detalla en la tabla 5.
Escabicidas disponibles en España
| Principio activo | Marcas comerciales | Mecanismo de acción | Actividad ovicida | Formulación terapéutica | Posología | Eficacia y recomendación | Efectos adversos | Uso pediátrico | Uso en embarazo y lactancia | Precio†,†† |
|---|---|---|---|---|---|---|---|---|---|---|
| Permetrina | Perme-cure® cremaSarcop® crema | Piretroide NeurotóxicoBloquea los canales del Na+ | Dudosa | Crema al 5% | Aplicación tópica Repetir en 7-14 días | Primera elección en adultos (E1a, RA) Eficacia igual a ivermectina (E1a, RA)10,85,86 | Alto perfil de seguridadDermatitis | Primera elección >2 meses (E1a, RA)10(seguridad no establecida para <2 meses) | Primera elección (2b, RB)87Categoría FDA embarazo B. No teratógeno en modelos animales | 70g: 17,02€ |
| Ivermectina oral | Ivergalen®Ivercare®Ivermectina Teva® | Lactona macrocíclica Neurotóxico Bloquea los canales del Cl− | No | Vía oral200μg/kga | Dosis únicaRepetir tras 7-14 díasIngerir con alimento grasob | Primera elección en adultos (E1a, RA)10,67Eficacia igual a permetrina (E1a, RA) Más adecuada para tratamientos poblacionales76,77 | Muy infrecuentes:Neurotoxicidad, hepatotoxicidad, nefrotoxicidad, necrólisis epidérmica tóxica y síndrome de Steven-Johnson | Primera elección para >15kgNo recomendado en <15kg (seguridad no establecida) | No recomendado en embarazo (seguridad no establecida)Categoría FDA embarazo CTeratógeno en ratas | 3mg×8 comp: 34,96€ |
| Ivermectina tópica | Disponible en formulación magistral | Lactona macrocíclica Neurotóxico Bloquea los canales del Cl− | No | Loción al 1% | Aplicación tópica Repetir en 7-14 días | Eficacia similar a permetrina tópica (E1b,RA)67 | Alto perfil de seguridad67Dermatitis | No recomendado(seguridad no establecida) | No recomendado(seguridad no establecida) | 100ml: 50€ (orientativo) |
| Azufre | Disponibles en formulación magistral | Acción queratolítica y escabicida | Sí | Vaselina, Emulsión o loción al 10 y 5% (menores de un año) | Aplicación tópica 3 días consecutivos Repetir el ciclo tras 7 días | Datos de eficacia contradictorios86,88,89 | DermatitisEccema asteatósico. Efectos adversos leves frecuentesSin efectos adversos graves descritos | Primera elección en menores de 2 meses (E5, RD) | Recomendado (E5, RD)12 | 200g/ml: 50€ (orientativo) |
| Benzoato de bencilo | Disponible en formulación magistral | No conocido | No conocida | Emulsión o loción 1-12 años: 5-10%>12 años: 10-25% | Aplicación tópica 3 días consecutivosRepetir el ciclo tras 7 días | Eficacia comparable a ivermectina oral (E1b, RA)87,90 | Dermatitis intensa, conjuntivitis14,86 | No recomendado para <1 año91 | Recomendado en embarazo (E2b, RB)92Desaconsejado en lactancia (E4, RC)10,93 | 200ml: 70€ (orientativo) |
FDA: Administración de Alimentos y Medicamentos. E: nivel de evidencia. R: grado de recomendación.
Recomendado para aumentar la absorción, al contrario que la toma en ayunas, indicado para otras enfermedades en ficha técnica10.
Precio para la pauta recomendada para un adulto de corpulencia media. En preparados tópicos, calculado en base a 35g por aplicación. Cifras del Ministerio de Sanidad para medicamentos incluidos en la prestación farmacéutica del Sistema Nacional de Salud consultadas en septiembre de 202329.
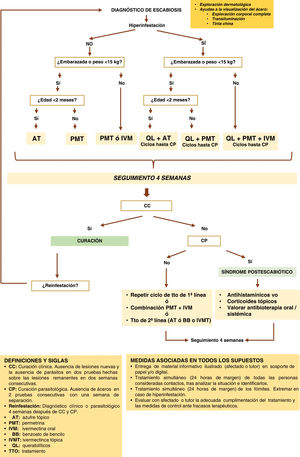
Las recomendaciones de tratamiento son diferentes en función de la forma de escabiosis, la situación clínica del afectado y la situación epidemiológica (fig. 3).
Fármacos en desarrollo o no disponibles en EspañaVarias lactonas macrocíclicas están en estudio. La moxidectina, con buen perfil de seguridad, está aprobada por el departamento de Administración de Alimentos y Medicamentos (FDA) de los EE. UU. para el tratamiento de la oncocercosis en humanos. Respecto a la ivermectina, tiene mayor actividad escabicida in vitro, biodisponibilidad cutánea y vida media (20-40 días, mayor que el ciclo vital del parásito), lo que permitiría el tratamiento en dosis única64,65.
El spinosad, en suspensión tópica al 0,9%, es un insecticida aprobado en EE. UU. para el tratamiento de la escabiosis. Tiene un alto perfil de seguridad66.
Ya no se dispone en España de malatión, crotamitón, ni lindano, el último retirado por su toxicidad neurológica.
Combinación de tratamientosLa combinación de permetrina tópica más ivermectina oral en una sola dosis de 200μg/kg resultó más eficaz que la monoterapia en la escabiosis clásica. Sin embargo, la metodología del único trabajo en el que se ha evaluado, no permite determinar el nivel de evidencia ni grado de recomendación67.
En la hiperinfestación, se recomienda la combinación de escabicida tópico y oral. El tratamiento tópico se repite a diario durante una semana y, posteriormente, cada 48h hasta curación. La ivermectina oral se administra los días 1, 2 y 8 en los casos leves y 1,2, 8, 9, 15, 22 y 29 o hasta curación clínica, en los casos más graves (nivel de evidencia 4, grado de recomendación C)10. Además, si hay costras o hiperqueratosis, deben asociarse queratolíticos12,14,68.
En los pacientes de alto riesgo, como inmunodeprimidos con escabiosis clásica, se puede considerar el tratamiento combinado desde el inicio67,69 (nivel de evidencia 5, grado de recomendación D).
Resistencias a fármacosEn los últimos años, se han descrito fracasos terapéuticos con todos los escabicidas3,70-72. Las causas que pueden estar contribuyendo son la generación de resistencias73, la inadecuada biodisponibilidad cutánea del fármaco74, la incorrecta cumplimentación del tratamiento, o la reinfestación por insuficiente control de contactos7,75. El inadecuado control de fómites no parece una causa probable, por la poca frecuencia de esta fuente de contagio y por la demostrada eficacia obtenida en campañas comunitarias que no contemplan la eliminación ambiental del acaro76,77.
La tolerancia in vitro del ácaro a la permetrina y a la ivermectina, ha aumentado desde que se inició su empleo para la escabiosis71,78,79, y se han identificado mutaciones en el ácaro relacionadas con la resistencia a la permetrina73. Sin embargo, los escasos estudios clínicos disponibles siguen encontrando una elevada eficacia80,81.
Hay diversos motivos que dificultan demostrar la causa de los fracasos: no se dispone de un medio de cultivo experimental para el ácaro y los estudios in vitro carecen de normalización; la confirmación de la correcta cumplimentación del tratamiento no suele ser posible; y el acceso a todas las personas que deben ser tratadas como contactos es más complejo cuanto mayor es la prevalencia.
Ante un fracaso terapéutico, por ausencia de criterios de curación 4 semanas tras el tratamiento, es necesario repetir la pauta completa. Tras analizar la correcta cumplimentación de todas las medidas necesarias, personales, de contactos y ambientales, el profesional responsable debe decidir si repetir la pauta previa, aumentar los tiempos de contacto del escabicida tópico con la piel, aumentar el número de ciclos de tratamiento oral o tópico, pautar la asociación de permetrina e ivermectina, o recetar un tratamiento alternativo, entre los considerados en este momento de segunda línea, teniendo en cuenta las preferencias y posibles contraindicaciones del afectado y sus contactos (fig. 3).
Tratamiento posterior a la eliminación del ácaro (síntomas persistentes)Tras la eliminación del parásito, las lesiones cutáneas, el prurito y las complicaciones bacterianas puede persistir 2-4 semanas.
Prurito: los antihistamínicos orales pueden aliviarlo (nivel de evidencia 5, grado de recomendación D). La aplicación tópica de corticoesteroides de potencia media y de tacrolimus han mostrado eficacia para reducir el prurito (nivel de evidencia 1b, grado de recomendación A)83. Antes de iniciar la aplicación, debe confirmarse la ausencia de sobreinfección bacteriana y la curación parasitológica, para no enmascarar escabiosis persistente.
Lesiones cutáneas: tras la curación parasitológica, los corticoides tópicos pueden ayudar a la resolución del proceso inflamatorio (nivel de evidencia 5, grado de recomendación D).
Infecciones bacterianas: deben tratarse con antibióticos tópicos u orales de acuerdo con su gravedad y, eventualmente, guiado por antibiograma (nivel de evidencia 2c, grado de recomendación B)84.
Tratamiento de los contactosEn los casos de escabiosis clásica, se aconseja que reciban tratamiento, independientemente de la presencia o no de síntomas, todos los contactos primarios estrechos del afectado, es decir, las parejas sexuales y las personas que comparten cama o tienen convivencia cercana domiciliaria o institucional (escuelas, centros de acogida, residencias de ancianos…) desde 1-2 meses antes del comienzo de la clínica.
Para los contactos secundarios, es decir, aquellos que han tenido contacto estrecho con un contacto primario de un caso, se aconseja vigilancia.
Las parejas sexuales de los 2 meses anteriores al comienzo de los síntomas deben ser evaluadas y recibir tratamiento (nivel de evidencia 5, grado de recomendación D). Se deben evitar los contactos estrechos hasta que el afectado y sus parejas hayan recibido tratamiento (nivel de evidencia 5, grado de recomendación D)10,11.
En casos de hiperinfestación, se aconseja que reciban tratamiento todos los contactos primarios, aunque no haya sido íntimo ni prolongado, y que se vigile y valore tratar a los contactos secundarios12,62,81.
Eliminación ambiental del ácaroPara la escabiosis clásica, no existe evidencia de que el tratamiento de los fómites sea de utilidad38. Sin embargo, en base a estudios que encuentran ácaros en el ambiente38, la mayoría de las guías clínicas aconsejan la eliminación de ácaros en los fómites que han tenido contacto con la piel del afectado (nivel de evidencia 5, grado de recomendación D)10.
Se consigue eliminar el 100% de los ácaros, sometiendo las prendas a 50°C durante 10min (en lavadora, en secadora o en agua), guardándolas en bolsas cerradas entre 3 (temperatura y humedad ambiental moderadas) y 8 (elevada humedad ambiental y bajas temperaturas) días, o manteniéndolas 5h en el congelador a −10°C97. Para las superficies se aconseja la limpieza con agua y jabón y el uso de aspiradora17.
Para evitar reinfecciones, estas medidas deben tomarse en el mismo día que se cumplimenta el tratamiento de afectados y contactos.
Para la escabiosis costrosa, donde los pacientes son portadores de un número elevadísimo de ácaros, todas las guías recomiendan la rigurosa descontaminación ambiental.
Manejo de brotes (fig. 2 y material suplementario. Anexos 4 y 5)Ante un brote institucional de escabiosis, deben tomarse las siguientes medidas:
- •
Informar a la administración y encargados de la prevención y de la salud laboral del centro, a los residentes, a sus familiares y a los centros a los que se hayan trasladado residentes recientemente.
- •
Formación básica sobre la enfermedad a los trabajadores.
- •
Evaluación diaria de síntomas y signos a residentes, trabajadores y nuevos ingresos mientras persista el brote.
- •
Tratamiento de aquellos que cumplan criterios diagnósticos de escabiosis.
- •
Ofrecer tratamiento preventivo a los trabajadores, familiares visitantes y residentes asintomáticos que conviven en el área afectada de la institución.
- •
Incapacidad laboral temporal para los trabajadores afectados, mientras tengan signos de infestación activa y, al menos, hasta 24h después de la primera dosis del tratamiento.
- •
Medidas de aislamiento de contacto con los residentes afectados.
- •
Implementación de medidas de eliminación ambiental del ácaro.
- •
Notificación detallada de la situación a las autoridades sanitarias regionales.
- •
Ante un caso de escabiosis costrosa, deben tomarse las mismas medidas y, además, tratar a todos los contactos primarios. Se debe evaluar y ofrecer tratamiento curativo o preventivo a los contactos secundarios y personas en contacto con fómites del afectado, como es el personal de lavandería15,17,19,62.
La pediculosis púbica es la ectoparasitosis producida por Pthirus pubis, comúnmente llamado «piojo del pubis» o «ladilla». Es visible al ojo humano, de menor tamaño que el piojo de la cabeza. Parasita el vello púbico y con menos frecuencia el corporal, con más frecuencia de cejas, pestañas y axilas.
Transmisión y epidemiologíaEl piojo se transmite por contacto sexual, pero dependiendo de la localización de la parasitación, también por contacto no sexual entre convivientes cercanos. La transmisión por fómites es mucho menos probable, puesto que no sobrevive 24h sin alimentarse de sangre del huésped.
Los huevos se depositan, adheridos al pelo, cerca de la piel. Tras la eclosión, una semana tras la puesta, la cubierta vacía puede permanecer sujeta al pelo. Las ninfas alcanzan la madurez y la capacidad de contagio en 2 semanas94.
No disponemos de ningún estudio actual de prevalencia en la población adulta. Distintos trabajos, no recientes, evalúan los casos atendidos en consultas de ITS, aportando cifras cercanas al 2%95.
Su incidencia está aumentando en comunidades desfavorecidas en condiciones de hacinamiento y está disminuyendo en poblaciones con la costumbre de depilarse el vello púbico. Las personas afectadas, tienen con más frecuencia otra ITS concomitante8,9.
Clínica, tratamiento y controlLa tabla 6 resume las características clínicas y las medidas de tratamiento y control recomendadas.
Pediculosis del pubis. Diagnóstico y control
| Clínica | |
|---|---|
| Diagnóstico | Visualización del parásito o sus huevos (simple vista, lupa o dermatoscopio) |
| Síntoma | Prurito |
| Signos dermatológicos | - Manchas cerúleas (máculas violáceas <1cm en la piel, punto donde el parásito se ha alimentado)- Pápulas eritematosas- Manchas ocre (heces del parásito sobre la piel del huésped) |
| Pautas generales |
|---|
| Dar información oral y escrita sobre la enfermedad, su tratamiento y medidas de control (E4, RC)Investigar ITS concomitantes (E2b, RB)94,95Aplicación del tratamiento en la zona pilosa afectada (pubis y otras zonas que estén afectadas como perianal, axilas, tronco, cejas, pestañas, barba y bigote)Usar cremas o lociones, mejor que champúsRepetir el tratamiento en 3-7 días (E2b, RB)Eliminar las liendres con mano o lendreraDescontaminar los fómites (ropa personal de cama y baño) en programa caliente de lavadora a secadora, o cerrado en bolsa 72hRevisar las parejas sexuales de 3 meses previos y tratar a los afectados y a las parejas sexuales de un mes previo (E4, RC)No compartir ropa y evitar contacto corporal hasta que el caso y las parejas hayan cumplimentado el tratamientoVigilancia clínica una semana tras el tratamiento (E2b, RB)Criterio de curación: ausencia de piojos y/o huevos viables una semana tras finalizar el tratamiento |
| Medidas terapéuticas | |||
|---|---|---|---|
| Recomendación | Fármaco | Indicación | Modo de empleo |
| Tratamiento de 1.ª línea | Permetrina al 1% (crema capilar o loción) | Indicado en todas las edades, embarazadas y madres lactantes | Aplicar en la zona humedecida, aclarar en 10min (E1b, RA)9 |
| Tratamiento de 2.ª línea | Ivermectina oral 250μg/kg | No indicado en embarazo y niños con menos de 15kg | Ingerir con alimento graso Repetir la dosis en 7-14 días (E5, RD)96 |
| Ivermectina tópica al 1% | Seguridad no estudiada en embarazadas y niños | Aplicación tópica. Pauta no establecida para esta indicación (E5, RD) | |
| Benzoato de bencilo loción al 25% | No indicado en menores de un año | Aplicación tópica. Pauta no establecida para esta indicación (E5, RD) | |
| No recomendados en guías | Dimeticona | No hay estudios en piojo del pubis Eficaz en piojo de la cabeza, donde es seguro en embarazo, lactancia y niñosNo es pesticida, actúa por sofocación. Sin riesgo de resistencias | Aplicación tópica. Pauta no descrita para esta indicación |
| Rasurado | Eficaz, económico y seguroElimina la infestación al eliminar el hábitat natural del piojoPuede tener mala aceptación, dependiendo de la localización (pestañas…), extensión de la parasitación y gustos del afectado | Eliminación de la porción del pelo que emerge de la piel (no es necesario eliminarlo de raíz) | |
| Tratamiento en pestañas | Vaselina filante o ungüento oftalmológico | Sin contraindicacionesActúa por sofocación | Aplicar en capa gruesa, en cura oclusiva (tapado), 2 veces al día, 10 días (E5, RD) |
| Ivermectina oral | No indicado en embarazo y niños con menos de 15 kg | Mismas pauta y evidencia | |
| Permetrina al 1% | Seguro | Aplicación con los ojos cerrados, retirada en 10min (E5, RD) | |
| Retirada mecánica de piojos | SeguroPuede ser necesario cortar alguna pestaña | Eliminación con pinzas, visualización con lámpara de hendiduraMás difícil para liendres que para piojos eclosionados. Suele necesitar tratamiento posterior con vaselina o ungüento | |
| Actualmente no disponibles en España para uso humano | - Malatión loción al 0,5%- Piretrinas con butóxido de piperonilo tópico (E1b, RA)11- Fenotrina al 0,2% loción (E1b, RA)- Carbaril al 0,5-1% (E5, RD)- Lindano | ||
E: nivel de evidencia; R: grado de recomendación.
El trabajo no ha contado con ninguna fuente de financiación.
Conflicto de interesesLos firmantes del trabajo no tienen ningún conflicto de intereses.
A las doctoras María Rebollo Polo (OMS) y Ana García de Mingo (IACS), por la revisión externa del trabajo y las recomendaciones aportadas. Al doctor Gerard Carot, redactor médico, por su revisión crítica del documento. A Pedro Galván Lamet por el diseño de la hoja de información al paciente (Ver material suplementario. Anexo 2) y a Jorge Bravo Galván por la realización del video (Ver material suplementario. Anexo 6).