La dermatología tiene un rol fundamental en la salud de la comunidad trans y del colectivo LGTBIQ+ (acrónimo para lesbianas, gays, trans, bisexuales, intersexuales, «queer» y otras identidades).
En el año 2021 se creó un consultorio dermatológico exclusivo para pacientes trans e identidades no binarias en un hospital público de Argentina. A continuación se describirán los motivos de consulta más frecuentes observados en esta comunidad (tabla 1).
A lo largo de 23 meses (junio 2021/abril 2023), 109 pacientes fueron atendidos: 49,5% hombres trans (HT), 40,4% mujeres trans (MT), 9,2% género no binario (NB) y solo un 0,9% con género fluido.
En los HT tratados con terapia hormonal con testosterona, el acné suele comenzar a los 6 meses de tratamiento y mejorar en uno a 2 años. La utilización de undecanoato de testosterona intramuscular, 1.000mg de aplicación trimestral y con el objetivo de alcanzar niveles sanguíneos entre 3,5 y 7ng/ml, tiene picos plasmáticos más amplios que su presentación tópica, lo cual también podría contribuir al acné1,2. En aquellas lesiones inducidas por terapia hormonal, suele ser necesario tratar el acné leve como si fuese moderado.
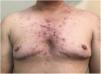
Para aquellos con acné severo (fig. 1), nódulo quístico o cicatricial, la isotretinoína es el fármaco de elección3. En el caso que no hayan tenido ninguna cirugía que altere su capacidad gestante, si tienen relaciones vagina-pene, aun recibiendo la hormonoterapia y teniendo una amenorrea, es necesario indicar anticonceptivos hormonales. Los progestágenos son de elección ya que no interfieren en la terapia hormonal4.
El riesgo de desarrollar alopecia androgénica en HT es menor que en hombres cis y suele ocurrir entre 3 a 5 años luego de comenzar con testosterona. El tratamiento consiste en aplicar minoxidil en forma tópica al 5% y/o vía oral (dosis de 1 a 5mg). Su uso tópico en la zona de la barba o vía oral son opciones efectivas para alcanzar la densidad de la barba deseada por estos pacientes5.
Aunque el finasteride y dutasteride no interfieren con los niveles de testosterona sérica, se recomienda retrasar su uso hasta el desarrollo completo de los caracteres sexuales secundarios que ocurren alrededor de los 2 años. Es fundamental evaluar los deseos de gestación ya que están contraindicados durante el embarazo6.
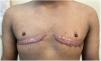
Otro motivo de consulta frecuente en HT son las cicatrices posteriores a una masculinización quirúrgica del tórax (fig. 2). Las opciones de tratamiento son corticoides intralesionales, 5-fluorouracilo, parches de silicona, imiquimod al 5% y exéresis quirúrgica. En nuestra experiencia, realizamos inyecciones intralesionales con triamcinolona 6mg/ml y 5-fluoracilo 50mg/ml en forma mensual asociado a imiquimod al 5% tópico 5 veces a la semana con buena respuesta7.
El tratamiento hormonal en MT es el estradiol, oral o transdérmico, que se puede asociar también con espironolactona o el acetato de ciproterona por su acción antiandrogénica8.
En MT, la depilación debe ser vista como una necesidad médica y es fundamental realizarla previa a las cirugías genitales8. Las técnicas depilatorias no definitivas pueden producir seudofoliculitis del maxilar inferior. La terapéutica ideal es la depilación láser, diodo o Alejandrita, y la discontinuación de los métodos de depilación mecánicos. Puede indicarse también tratamiento tópico con retinoides, corticoides de baja potencia, peróxido de benzoilo o clindamicina8.
El melasma es otro motivo de consulta en MT que realizan terapia hormonal8. Es importante destacar que pueden valorarlo en forma positiva ya que que suele afectar más mujeres cis.
La feminización facial y corporal a través de rellenos son procedimientos frecuentes en mujeres trans. En la actualidad, la inyección de siliconas se encuentra prohibida por su alto riesgo de morbimortalidad2,8.
En nuestra experiencia, las MT que consultaron por siliconomas eran trabajadoras sexuales con antecedentes de virus de la inmunodeficiencia humana. Se realizó tratamiento con corticoides tópicos y minociclina 200mg/día por 3 a 6 meses con respuesta terapéutica escasa.
La elevada prevalencia de las infecciones venéreas en la población trans respaldan la realización de test voluntarios de virus de inmunodeficiencia humana (VIH) y otras infecciones venéreas8,9. La consulta dermatológica debe ser una oportunidad para educar sobre prácticas sexuales seguras2.
En nuestra experiencia, observamos una elevada prevalencia de VIH en MT trabajadoras sexuales. En contraste, ningún HT era portador del virus.
Dentro de los pacientes NB, la consulta no estuvo relacionada con prácticas de reafirmación de género hormonales o quirúrgicas ya que la mayoría no las había realizado. El motivo de consulta más frecuente fue la alopecia androgénica.
En conclusión, la comunidad trans presenta dermatosis propias, secundarias a los procesos de reafirmación de género, que requieren un tratamiento individualizado.
Para una consulta inclusiva, es necesario generar un espacio respetuoso. Es fundamental usar los pronombres en forma adecuada y no asumir la identidad de género, la genitalidad ni la sexualidad del paciente. La construcción hacia un modelo no binario de la medicina puede ser el primer paso para que la comunidad LGTBIQ+ logre acceder al sistema de salud a través de la prevención y no de la enfermedad9,10.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.