La literatura del pioderma gangrenoso periestomal (PGP) es escasa, y las series publicadas tienen un número de pacientes limitado. En dicho contexto es difícil determinar la frecuencia de la enfermedad, así como sus factores de riesgo, y valorar la eficacia de los distintos tratamientos disponibles. Presentamos una serie de casos de PGP diagnosticados en nuestro centro entre los años 2013 y 2014 y revisamos las características clínicas y la respuesta terapéutica. Se incluyeron un total de 4 pacientes, 3 de los cuales estaban diagnosticados de enfermedad inflamatoria intestinal, mientras que uno de los casos se asoció a carcinoma de recto. Tres pacientes presentaron evolución favorable tras el tratamiento inicial con tacrolimus 0,1% en pomada (2 casos en monoterapia y uno asociado a otros inmunosupresores), con recurrencia en todos ellos tras la suspensión del tratamiento precisando reintroducción o cambio de tratamiento.
The literature on peristomal pyoderma gangrenosum (PPD) is scarce, and studies to date have included few patients. It is therefore difficult to determine the incidence of PPD, investigate risk factors, or evaluate the effectiveness of the different treatments available. We report on a series of 4 patients diagnosed with PPD at our hospital in 2013 and 2014, and review the clinical characteristics and responses to treatment. Three of the patients had inflammatory bowel disease and 1 had rectal cancer. Three patients responded favorably to initial treatment with 0.1% tacrolimus ointment (administered as monotherapy in 2 cases and combined with immunosuppressants in the other). However, on withdrawal of tacrolimus, the disease recurred in all 3 patients, requiring treatment reintroduction or modification.
El pioderma gangrenoso periestomal (PGP) es uno de los subtipos más infrecuentes de PG, representando el 15% de todos los PG1, y tiene características diferenciales (tabla 1). Casi el 100% de los casos de PGP se asocian con enfermedad inflamatoria intestinal (EII), aunque no exclusivamente1,2, mientras que el PG se asocia en un 15-20% a la EII2.
Características diferenciales entre pioderma gangrenoso y pioderma gangrenoso periestomal
| PG | PGP | |
|---|---|---|
| Incidencia | 2-3 casos/millón hab/año5 | Incidencia en población general desconocida 0,6-0,7% de estomas2,3 |
| Localización | Preferentemente en MMII, aunque no de forma exclusiva | Periestomal |
| Asociación con enfermedades sistémicas | 50-60% | Más del 90% |
| Asociación con EII | 15-20% | Casi el 100% |
EII: enfermedad inflamatoria intestinal; MMII: miembros inferiores; PG: pioderma gangrenoso; PGP: pioderma gangrenoso periestomal.
La literatura del PGP es escasa, y las series publicadas tienen un número de pacientes limitado1. En dicho contexto es difícil determinar la frecuencia de la enfermedad, así como sus factores de riesgo, y valorar la efectividad de los distintos tratamientos disponibles2. Presentamos las características clínicas y la respuesta terapéutica de una serie de 4 casos de PGP.
Material y métodosEl estudio observacional y retrospectivo que incluyó todos los casos de PGP diagnosticados clínica e histológicamente en nuestro hospital en los años 2013 y 2014. Se excluyeron casos dudosos o casos sin biopsia. Tras revisar las historias clínicas se registraron las siguientes variables: sexo, índice de masa corporal (IMC), edad, enfermedad de base, actividad de la misma, tipo de cirugía, tratamiento y respuesta al mismo.
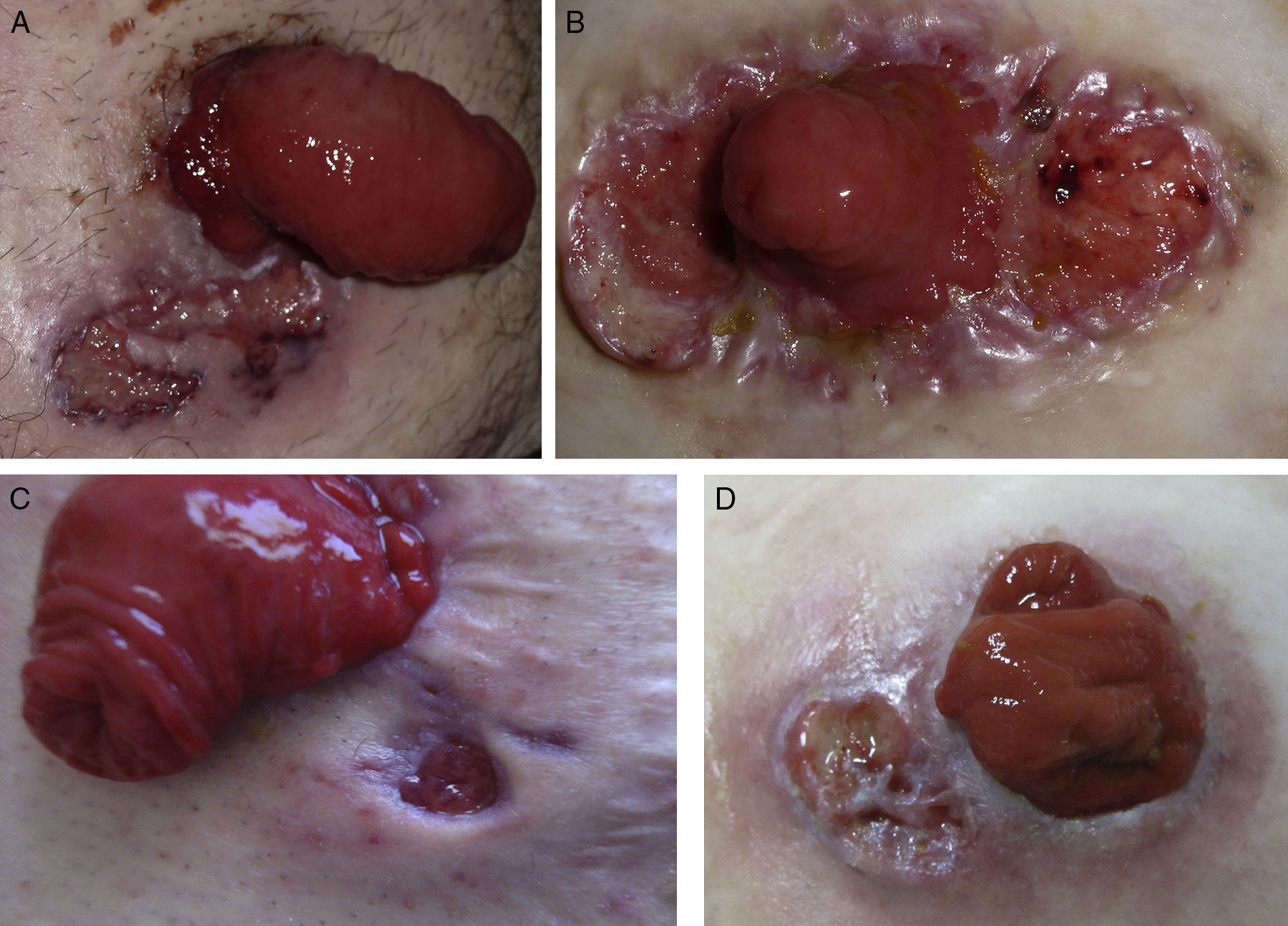
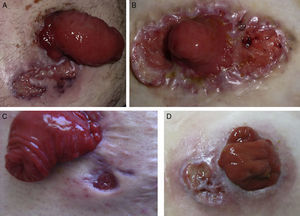
ResultadosSe incluyeron un total de 4 pacientes (3 hombres y una mujer) con edades comprendidas entre los 27 y los 79 años (fig. 1A-D), cuyas características están incluidas en la tabla 2. Tres de los 4 pacientes estaban diagnosticados de EII (2 colitis ulcerosa [CU] y uno enfermedad de Crohn [EC]), mientras que uno de los casos se asoció a carcinoma de recto, sin asociación con EII. El tiempo de evolución desde la cirugía hasta la aparición del PGP fue variable en nuestros pacientes: desde 22 días hasta más de 4 años. Tres pacientes presentaron evolución favorable tras el tratamiento inicial con tacrolimus 0,1% en pomada (2 casos en monoterapia y uno asociado a otros inmunosupresores), con recurrencia en todos ellos tras la suspensión del tratamiento, precisando su reintroducción o cambio de tratamiento.
Imágenes clínicas. A. Caso 1: varón de 47 años con CU y úlcera de 3cm de diámetro máximo paraestomal con bordes violáceos y cicatrización cribiforme. B. Caso 2: mujer de 27 años con CU y úlcera de 5cm de diámetro periestomal con bordes sobreelevados y violáceos. C. Caso 3: varón de 29 años con EC y úlcera paraestomal de pequeño tamaño y 4 meses de evolución, con bordes en sacabocados. D. Caso 4. Varón de 79 años diagnosticado de carcinoma de recto con úlcera con fondo fibrinoso paraestomal de 2 cm de diámetro.
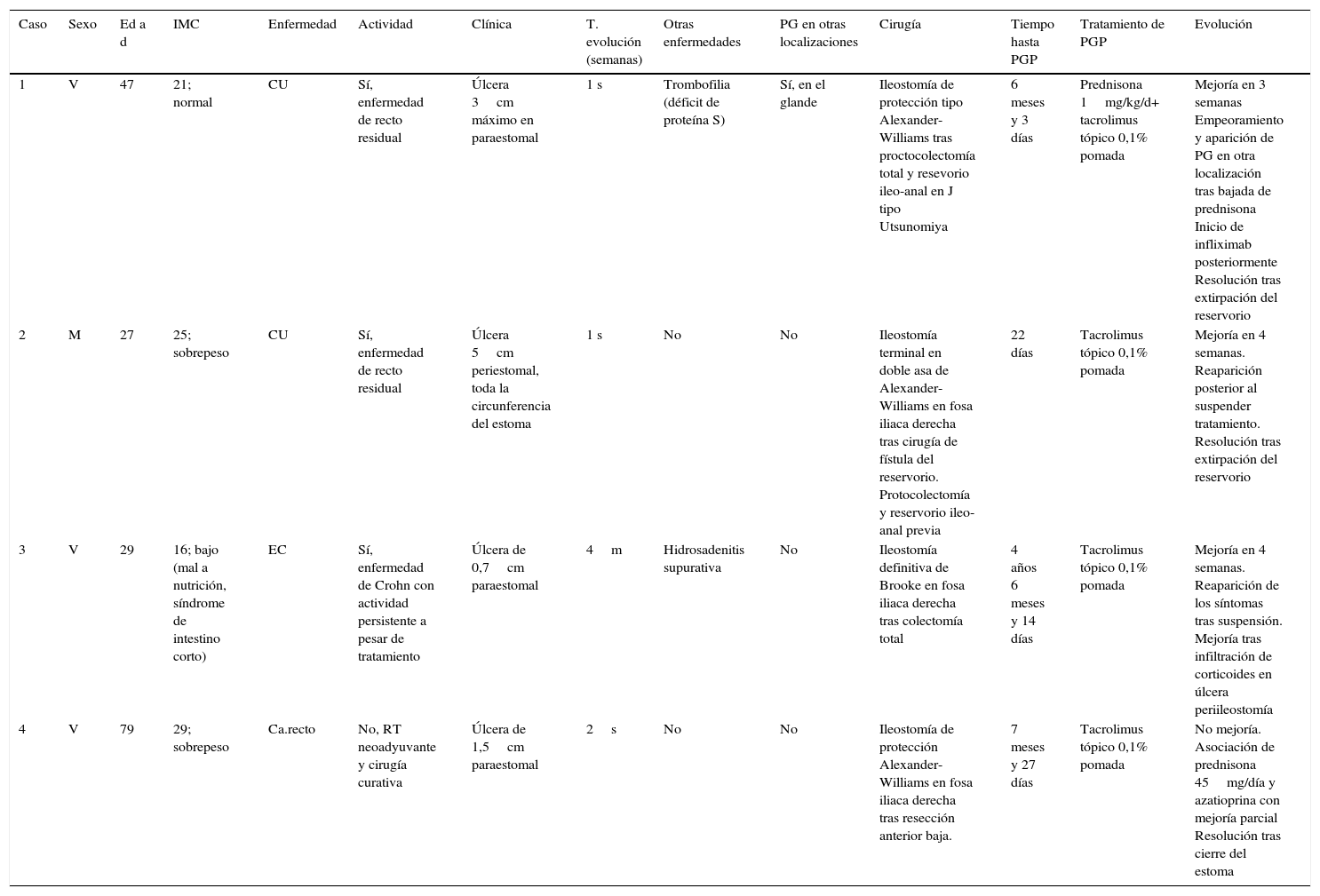
Serie de PGP. Características clínicas y tratamiento
| Caso | Sexo | Ed a d | IMC | Enfermedad | Actividad | Clínica | T. evolución (semanas) | Otras enfermedades | PG en otras localizaciones | Cirugía | Tiempo hasta PGP | Tratamiento de PGP | Evolución |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 1 | V | 47 | 21; normal | CU | Sí, enfermedad de recto residual | Úlcera 3cm máximo en paraestomal | 1 s | Trombofilia (déficit de proteína S) | Sí, en el glande | Ileostomía de protección tipo Alexander-Williams tras proctocolectomía total y resevorio ileo-anal en J tipo Utsunomiya | 6 meses y 3 días | Prednisona 1mg/kg/d+ tacrolimus tópico 0,1% pomada | Mejoría en 3 semanas Empeoramiento y aparición de PG en otra localización tras bajada de prednisona Inicio de infliximab posteriormente Resolución tras extirpación del reservorio |
| 2 | M | 27 | 25; sobrepeso | CU | Sí, enfermedad de recto residual | Úlcera 5cm periestomal, toda la circunferencia del estoma | 1 s | No | No | Ileostomía terminal en doble asa de Alexander-Williams en fosa iliaca derecha tras cirugía de fístula del reservorio. Protocolectomía y reservorio ileo-anal previa | 22 días | Tacrolimus tópico 0,1% pomada | Mejoría en 4 semanas. Reaparición posterior al suspender tratamiento. Resolución tras extirpación del reservorio |
| 3 | V | 29 | 16; bajo (mal a nutrición, síndrome de intestino corto) | EC | Sí, enfermedad de Crohn con actividad persistente a pesar de tratamiento | Úlcera de 0,7cm paraestomal | 4m | Hidrosadenitis supurativa | No | Ileostomía definitiva de Brooke en fosa iliaca derecha tras colectomía total | 4 años 6 meses y 14 días | Tacrolimus tópico 0,1% pomada | Mejoría en 4 semanas. Reaparición de los síntomas tras suspensión. Mejoría tras infiltración de corticoides en úlcera periileostomía |
| 4 | V | 79 | 29; sobrepeso | Ca.recto | No, RT neoadyuvante y cirugía curativa | Úlcera de 1,5cm paraestomal | 2s | No | No | Ileostomía de protección Alexander-Williams en fosa iliaca derecha tras resección anterior baja. | 7 meses y 27 días | Tacrolimus tópico 0,1% pomada | No mejoría. Asociación de prednisona 45mg/día y azatioprina con mejoría parcial Resolución tras cierre del estoma |
CA: cáncer; CU: colitis ulcerosa; EC: enfermedad de Crohn; M: mujer; m: meses; PG: pioderma gangrenoso; PGP: pioderma gangrenoso periestomal; RT: radioterapia; s: semanas; V: varón.
La incidencia del PGP parece estar en aumento en los últimos años1. Ocurre en aproximadamente el 2-4% de los pacientes con EII que son sometidos a cirugías intestinales con colocación de estomas, y en el 0,6% de todas las cirugías con ostomías1–3. El PGP se asocia casi en la totalidad de las ocasiones a EII, aunque se han descrito casos aislados asociados a enfermedades neoplásicas, diverticulitis, disfunciones neurológicas, gammapatía monoclonal o enfermedades del colágeno1,4. En nuestra serie tan solo un caso se asoció a carcinoma de recto, mientras que el resto fueron debidos a EII subyacente.
En la mayoría de los estudios se destaca la mayor incidencia de PGP en pacientes con EC respecto a pacientes con CU2, aunque en los últimos años esta afirmación parece estar en controversia1. Algunos autores explican esta mayor incidencia de PGP en la EC por la indicación más frecuente de cirugía en estos pacientes, en los que se realizan resecciones parciales de intestino, mientras que en los pacientes con CU que precisan cirugía, habitualmente se opta por una colectomía total, con curación definitiva de la enfermedad2. En nuestra serie de casos solo un paciente estaba diagnosticado de EC, mientras que 2 que presentaban CU habían sido sometidos a colectomía total con preservación de la zona rectal para realizar un reservorio ilieoanal, y ambos presentaban reservoritis (actividad de la enfermedad de esa zona de la mucosa del colon). Otros autores también han sugerido la presencia de actividad en el recto residual como un factor de riesgo para el desarrollo de PGP en pacientes con CU2. La tendencia quirúrgica actual es realizar técnicas reconstructivas con reservorios ileoanales para evitar una ileostomía permanente, pudiendo influir en el aumento de la incidencia de PGP en pacientes con CU.
En 2012 Wu et al.1 realizaron un estudio sobre los factores de riesgo asociados a esta enfermedad en una serie de 15 casos de PGP. En el análisis multivariante encontraron como factores de riesgo independientes y con significación estadística tan solo el sexo femenino, el elevado IMC y la asociación con enfermedades autoinmunes. En nuestra serie la mitad de los pacientes presentaba sobrepeso sin tener ninguno obesidad. El paciente número 3 presentaba bajo peso por desnutrición debida a síndrome de intestino corto. No encontramos ninguna asociación con enfermedades autoinmunes o inflamatorias crónicas, a excepción de un paciente con hidrosadenitis supurativa grave, una asociación infrecuente5. En los casos descritos en los que aparece PG asociado a hidrosadenitis se ha observado una evolución totalmente independiente de ambas entidades. Sin embargo, la presencia de rasgos clínicos comunes, así como ciertos mecanismos patogénicos y la respuesta al tratamiento con fármacos anti-TNF en ambas enfermedades, hace pensar que esta asociación no es exclusivamente casual, aunque sus mecanismos todavía no son bien conocidos5. Recientemente se ha incluido la triada de PG e hidrosadenitis supurativa junto con acné grave en un nuevo síndrome autoinflamatorio denominado PASH6, similar aunque diferente del síndrome PAPA.
El PGP tiene un manejo complicado y no existe hoy en día un tratamiento de elección2, habiéndose empleado tanto terapias tópicas como sistémicas. Parece que los tratamientos tópicos son inicialmente los más utilizados, aunque su uso en las zonas de estomas tiene complicaciones, ya que dificulta la adherencia de las bolsas y apósitos y además requiere cambios frecuentes en dichos dispositivos, que pueden provocar microtraumatismos y pueden empeorar el PGP. Parece encontrarse un beneficio significativo en el uso de tacrolimus tópico en PGP resistente a corticoides tópicos7. Existe un solo ensayo clínico comparado con beclometasona donde se observaba la mayor efectividad del tacrolimus tópico al 0,3%, sobre todo en los PGP de gran tamaño7. Existen otros casos descritos en la literatura con buena respuesta a tacrolimus tópico8,9. En nuestra serie se observó mejoría inicial en 3 de los 4 pacientes, siendo 2 de ellos tratados en monoterapia, mientras que el restante recibió tratamiento combinado con corticoterapia oral por la clínica gastrointestinal asociada. El paciente que presentó una peor respuesta terapéutica fue el único cuyo PGP no estaba asociado a una EII de base, sino que era secundario a un proceso tumoral.
El tratamiento quirúrgico del PGP es controvertido. La recolocación de estoma en otras localizaciones produce una recurrencia del PGP en la nueva localización en casi la totalidad de los pacientes1,2, y actualmente no está indicada. En la mayoría de los artículos se describe la curación del 100% de los PGP tras el cierre del estoma2, como ocurrió en nuestro paciente número 4. En los pacientes con enfermedad de recto residual tras una colectomía con reservorio ileoanal, la extirpación del reservorio rectal puede mejorar el PGP en algunas ocasiones2, como se observó en los pacientes 1 y 2.
ConclusionesComo conclusión, debemos tener un alto índice de sospecha ante toda lesión en la zona periestomal para realizar un diagnóstico temprano de PGP. Los factores de riesgo que más se han relacionado son la EII y su actividad, el sexo femenino, un IMC elevado y la asociación con otras enfermedades autoinmunes. La elección del tratamiento debe hacerse en función del número, el tamaño, la localización del PGP y de su enfermedad de base. El uso de tacrolimus en pomada puede ser de utilidad como tratamiento local, sobre todo en lesiones corticorresistentes.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.