Historia clínica
Un niño de 7 años de edad, de etnia gitana, sin antecedentes personales de interés, presentaba desde hacía 11 meses unas lesiones hiperpigmentadas, de aparición progresiva y asintomática. Se habían iniciado en la parte superior del tronco y se habían extendido de forma centrífuga, generalizándose en el transcurso de pocos meses. No se identificó ningún acontecimiento desencadenante. La madre había observado que tras su completo desarrollo, en la actualidad, las lesiones estaban atenuándose lentamente.
Exploración física
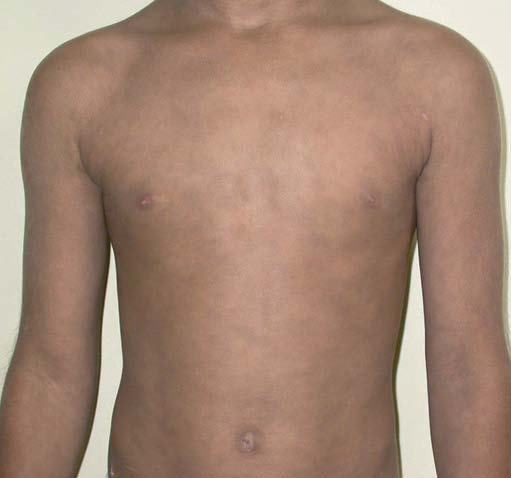
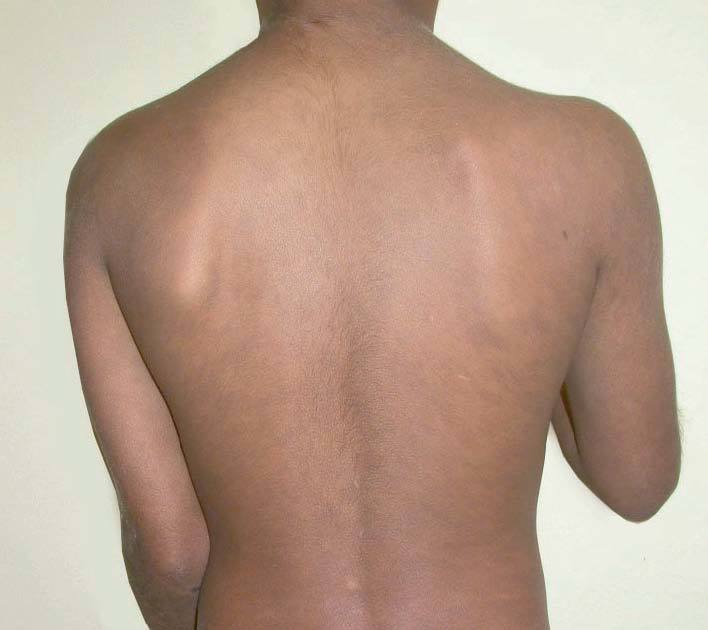
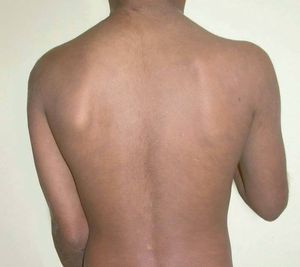
Presentaba múltiples máculas ovaladas de tamaños variables, entre 0,5 y 3 cm, que confluían ocupando extensas áreas. Mostraban una coloración azul pizarrosa, sin signos inflamatorios en los márgenes. Se distribuían predominantemente en el tronco, el cuello y las extremidades proximales, afectando incluso a las axilas, y su eje mayor estaba orientado según las líneas de tensión cutáneas (figs. 1 y 2). El cuero cabelludo, las mucosas, las palmas, las plantas y las uñas estaban respetadas.
Figura 1.
Figura 2.
Histopatología
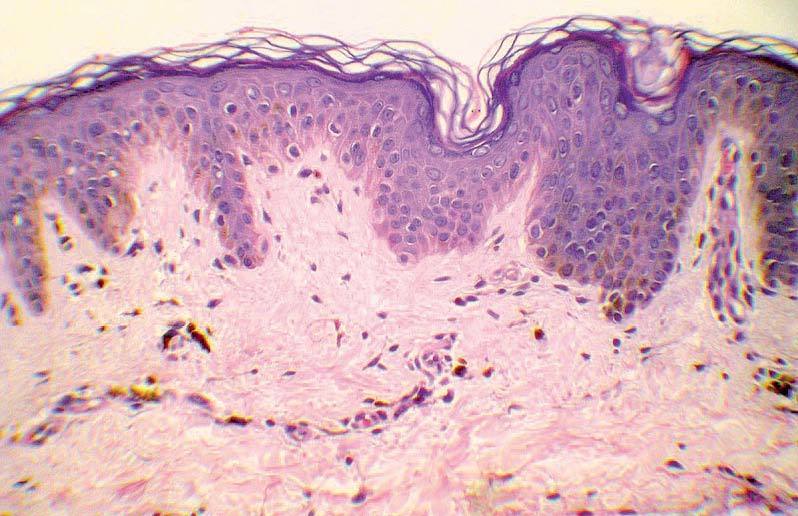
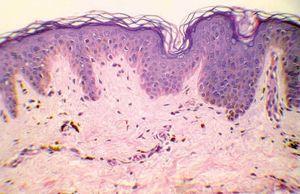
La biopsia mostraba una epidermis conservada con hiperpigmentación de la capa basal. En la dermis papilar se observaba un discreto infiltrado inflamatorio de predominio linfocitario perivascular, incontinencia de pigmento y melanófagos (fig. 3).
Figura 3.
Exploraciones complementarias
Se le practicó una analítica sanguínea, con resultados dentro de la normalidad, que incluyó hemograma, bioquímica básica, coagulación, anticuerpos antiestreptolisina (ASLO), autoanticuerpos antinucleares (ANA, ENA) y serologías víricas: hepáticas (virus de la hepatitis A [VHA], B [VHB] y C [VHC]), citomegalovirus (CMV) y virus de Epstein-Barr (VEB).
¿Cuál es su diagnóstico?
Diagnóstico
Eritema discrómico perstans o dermatosis cenicienta.
Comentario
El eritema discrómico perstans (EDP) fue descrito por primera vez por Ramírez en 1957, como una dermatosis adquirida que aparece en descendientes de hispanos, pero posteriormente también se ha descrito en caucásicos, afroamericanos, indios y asiáticos. Se presenta generalmente en adultos jóvenes, entre la primera y la tercera décadas de la vida, siendo infrecuente en prepúberes 1-4. Se ha sugerido que cuando afecta a niños es más frecuente en caucásicos. No muestra predilección sexual, aunque parece ser más frecuente en mujeres.
Su etiología es desconocida aunque se ha asociado con endocrinopatías, vitíligo 5, infecciones (virus de la inmunodeficiencia humana [VIH], VHC 6), con la ingesta de fármacos (antibióticos, benzodiacepinas y derivados yodados) o exposición a alérgenos ambientales (pesticidas, fungicidas, nitrato amónico y cobalto).
Las lesiones consisten en máculas y placas ovaladas, de entre 0,5 y 3 cm de tamaño y de coloración azulada o grisácea. Esta última característica fue la que inicialmente les confirió a los pacientes el nombre de cenicientos. Las lesiones empiezan en el tronco y se extienden centrífugamente hacia las extremidades, de forma simétrica y orientando su eje mayor siguiendo los pliegues cutáneos. En dos casos prepuberales las lesiones estaban orientadas según las líneas de Blaschko 4. Las máculas son más frecuentes en el cuello, el tronco y la parte proximal de los brazos, mientras que el cuero cabelludo, las áreas palmoplantares, las uñas y las mucosas suelen estar respetadas. Inicialmente las lesiones pueden estar rodeadas por un margen eritematoso periférico que acaba desapareciendo, aunque a menudo esta inflamación es subclínica y las lesiones comienzan y progresan sin eritema. Evolucionan en semanas o meses y cursan de forma asintomática o con leve prurito 1-3.
La mejoría o resolución de las lesiones es más frecuente en niños que en adultos; los primeros muestran mejoría en el 50 % de los casos 1-2, mientras que en el segundo caso el trastorno puede persistir toda la vida.
Los hallazgos histológicos varían según la fase de la lesión. En estadios iniciales el borde inflamatorio muestra vacuolización de la capa basal, con ocasionales cuerpos coloides, edema en la dermis papilar y un infiltrado liquenoide variable intercalado con melanófagos. En la dermis media el infiltrado inflamatorio es más leve y de distribución perivascular. Puede aparecer exocitosis linfocitaria en la epidermis. En la fase estable hiperpigmentada la epidermis aparece adelgazada, con una discreta hiperqueratosis folicular, un leve infiltrado inflamatorio y una marcada incontinencia pigmentaria con abundantes melanófagos 2.
Mediante inmunofluorescencia se han hallado de forma inconstante cuerpos coloides con IgM, IgA, IgG, fibrinógeno o C4. En otros casos pueden encontrarse depósitos de IgM granular y fibrinógeno en la unión dermoepidérmica 2.
Se han descrito en la literatura múltiples tratamientos con escasa efectividad. Entre los agentes tópicos se describen corticoides, hidroquinonas, queratolíticos, peelings químicos, laserterapia y fototerapia. De forma sistémica se ha ensayado con corticoides, antihistamínicos, isoniazida, dapsona 7, clofazimina, griseofulvina, estrógenos, ácido ascórbico y cloroquina.
En los niños se recomienda la educación de los padres y los pacientes acerca del buen pronóstico de la patología, e insistir en el uso de fotoprotectores para evitar que aumente la hiperpigmentación, en espera de la posible resolución espontánea 2.
En el diagnóstico diferencial deben considerarse otros procesos que cursan con hiperpigmentación clínica, como la erupción fija medicamentosa, el liquen plano, la incontinencia pigmenti, las mastocitosis, la hiperpigmentación de la enfermedad de Addison, la pinta o el lupus eritematoso discoide, entre otras 8.
Conflicto de intereses. Declaramos no tener ningún conflicto de intereses
Correspondencia:
Elena Roche Gamón.
Servicio de Dermatología. Hospital General Universitario de Valencia.
Avda. Tres Cruces, s/n. 46014 Valencia.
Aceptado el 22 de noviembre de 2006.