INTRODUCCION
El penfigoide cicatrizal es un grupo heterogéneo de enfermedades ampollosas de las membranas mucosas, y más raramente de la piel, mediadas por autoanticuerpos dirigidos frente a proteínas constitutivas de la unión dermoepidérmica 1,2. Este grupo de procesos se ha denominado con distintos nombres, como penfigoide benigno de mucosas, penfigoide ocular y penfigoide oral. No obstante, en ocasiones las lesiones no son benignas produciendo gran morbilidad en el paciente, y no siempre afectan a la mucosa oral o a la mucosa ocular. Por este motivo, recientemente Chan et al 3 han propuesto que este grupo de procesos deberían denominarse penfigoide de mucosas (PM).
Una de las complicaciones más importantes observadas en pacientes con PM es la aparición de cicatrices que, dependiendo de la localización, producirán disfunciones importantes, como las observadas en la mucosa ocular, mucosa genital, laringe o esófago. Por este motivo, se debe utilizar en ocasiones medicación sistémica inmunosupresora, como corticoides, azatioprina, ciclofosfamida o inmunoglobulinas intravenosas 4-6, aunque en algunos casos la enfermedad progresa a pesar de estos tratamientos. En ocasiones estos tratamientos se han complementado con la realización de plasmaféresis, con resultados satisfactorios 7.
Presentamos nuestra experiencia en 5 pacientes con PM, en los que la administración de dapsona y dosis medias de prednisona, junto a bolos de ciclofosfamida produjo una mejoría satisfactoria permanente de los pacientes. Con este trabajo, además, planteamos la estrategia terapéutica que debería seguirse en pacientes con PM, dependiendo de las manifestaciones clínicas en cada caso. Este tratamiento debe realizarse lo antes posible, con el fin de evitar secuelas importantes e irreversibles en los pacientes.
DESCRIPCION DE LOS CASOS
Entre 1999 y 2003 atendimos en nuestro departamento de Dermatología a 5 pacientes afectados de PM. Las características inmunológicas de estos pacientes se incluyeron en un artículo anterior, detallando los hallazgos histológicos, de inmunofluorescencia y de biología molecular frente al BP180 en cada caso 8. Por este motivo, en este trabajo se revisa la evolución clínica observada después del tratamiento en cada uno de los pacientes. El resumen de las alteraciones clínicas de los 5 pacientes y de los tratamientos indicados se observa en la tabla 1.
Caso 1
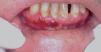
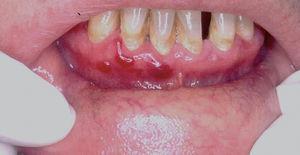
Una mujer de 60 años tenía historia de erosiones y ampollas en encías y en mucosa yugal desde hacía varios años. La paciente había sido diagnosticada de herpes simple recidivante, sin mejorar con la administración de antiviriásicos. En la exploración física la paciente presentaba eritema de encía superior e inferior, con aparición ocasional de ampollas (fig. 1). No presentaba lesiones en otras localizaciones. Los estudios realizados nos llevaron al diagnóstico de PM 8. Inicialmente se pautó acetónido de triamcinolona al 0,1 % cuando la paciente tuviera los brotes. Aunque cada uno se controlaba, al ser éstos más frecuentes, se decidió pautar tratamiento con dapsona 100 mg/día (niveles de glucosa 6-fosfato-deshidrogenasa [G6PD] normales) junto a 800 mg/día de vitamina E. En la actualidad la paciente está asintomática y, aunque en alguna ocasión ha presentado mínimos brotes, suelen durar 2 o 3 días y desaparecen de manera espontánea. No ha presentado nuevas lesiones después de 5 años de seguimiento.
Fig. 1.--Eritema en mucosa gingival asociado a ampollas (paciente 1).
Caso 2
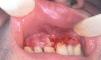
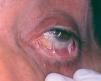
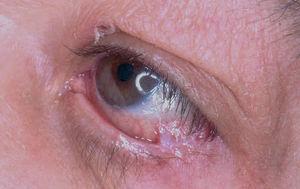
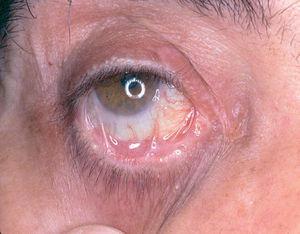
Un varón de 41 años fue remitido por su dentista con el diagnóstico de liquen de mucosa oral, desde hacía un año. Las lesiones le estaban produciendo molestias progresivas, con dificultad para comer y tragar. La aplicación de corticoides no produjo mejoría clínica de las lesiones. La exploración física reveló la presencia de eritema en encía superior e inferior con zonas erosivas (fig. 2). Además, en mucosa yugal se observaban también zonas erosivas. En el margen interno de mucosa conjuntival presentaba inyección leve, con áreas de fibrosis y sinequias incipientes (estadio II de Foster 9) (fig. 3). La exploración de la mucosa faríngea reveló eritema y erosiones en esta localización. Los hallazgos clínicos y los estudios llevados a cabo 8 permitieron diagnosticar al paciente de PM, con afectación oral y ocular (tabla 1). La administración de prednisona al 0,5 mg/kg/día no resultó eficaz, y por este motivo se inició tratamiento con cuatro sesiones de plasmaféresis, al final de las cuales se inició tratamiento con bolo de ciclofosfamida (750-1.000 mg/m 2), que se repitieron mensualmente hasta un total de cinco. Este tratamiento se complementó con dapsona (100 mg/día) junto a vitamina E, 800 mg/día, pero que tuvo que suspenderse por colestasis medicamentosa. La mejoría del paciente fue progresiva, el eritema y las úlceras desaparecieron, por lo que se fue disminuyendo progresivamente la administración de prednisona hasta suspenderla. El paciente presenta únicamente lesiones ulcerosas aisladas ocasionales, en las que se aplica dipropionato de betametasona al 0,05 %, con lo que se resolvieron en pocos días. No ha vuelto a presentar molestias oculares ni faríngeas.
Fig. 2.--Eritema y erosiones, con ampollas rotas localizadas en la mucosa gingiva inferior (paciente 2).
Fig. 3.--Ligera inyección conjuntival con fibrosis incipiente en mucosa conjuntival (estadio II de Foster) (paciente 2).
Caso 3
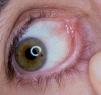
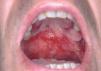
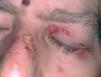
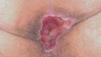
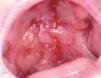
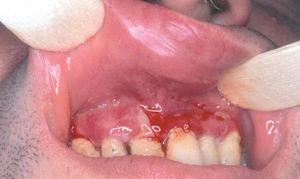
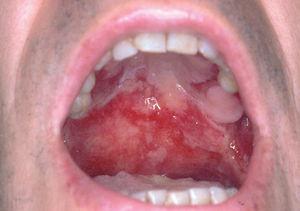
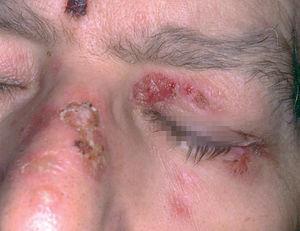
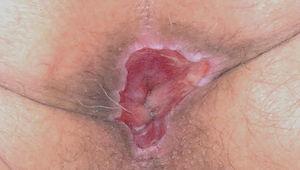
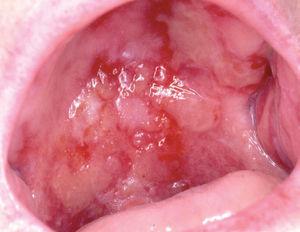
Un varón de 46 años tenía antecedentes de erosiones en mucosa oral desde hacía varios años, con dificultad para tragar. No mejoró con la administración de prednisona 30 mg/día. De manera progresiva fue empeorando y apareció enrojecimiento con dolor en ambos ojos y hemorragia nasal frecuente, erosiones en genitales y ano, y presencia de ampollas en cara y extremidades. El paciente fue diagnosticado de PM 8. Recibió diferentes tratamientos con dapsona (100 mg/día), azatioprina (100 mg/día), micofenolato mofetilo (2 g/día) y ciclosporina (4 mg/kg/día). La situación clínica del paciente fue empeorando. Cuando se valoró inicialmente al paciente presentaba enrojecimiento conjuntival con presencia de sinequias y simbléfaron (estadio III de Foster 9) (fig. 4), erosiones en la mucosa oral (fig. 5), lesiones erosivas y costrosas en cara, pabellones auriculares y extremidades (fig. 6), mucosa genital y mucosa anal (fig. 7). El paciente continuó con la misma dosis de prednisona (30 mg/día) y se inició la administración de bolos de ciclofosfamida (inicialmente 750 mg/m 2, aumentando a 1 g/m 2), recibiendo 8 sesiones, cada una mensualmente. A este tratamiento se añadió dapsona 100 mg/día (G6PD dentro de límites normales) junto a 800 mg/día de vitamina E. La situación clínica del paciente fue mejorando de manera progresiva y desapareció la inyección conjuntival, las lesiones cutáneas y las erosiones de mucosa oral, anal y genital. Al terminar el último bolo de ciclofosfamida el paciente estaba con 7,5 mg/día de prednisona, continuando con la misma dosis de dapsona. Dos años después de terminar el tratamiento con ciclofosfamida no presentó nuevas lesiones activas.
Fig. 4.--Eritema e importante fibrosis en mucosa palpebral y conjuntival, con pérdida de pestañas (estadio III de Foster) (paciente 3).
Fig. 5.--Erosiones secundarias a rotura de ampollas localizadas en todo el paladar duro y parte del paladar blando (paciente 3).
Fig. 6.--Lesiones costrosas en piel, después de rotura de las ampollas (paciente 3).
Fig. 7.--Erosión en mucosa perianal. Es infrecuente encontrar ampollas en esta localización (paciente 3).
Caso 4
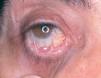
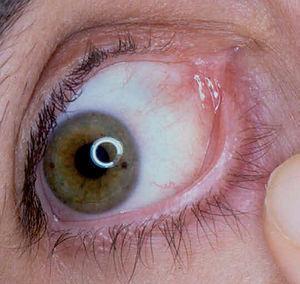
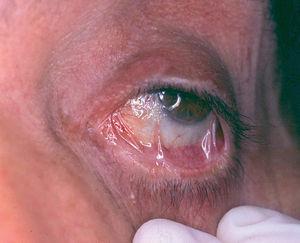
Un varón de 63 años acudió a nuestro departamento con una historia de lesiones ampollosas en piel y en mucosa conjuntival, que fueron diagnosticadas de penfigoide ampolloso en otro centro. El paciente estaba recibiendo 30 mg/día de deflazacor. En la exploración física presentaba lesiones pigmentadas residuales en tronco y extremidades, pero sin lesiones activas. En la mucosa ocular derecha se observaba inyección conjuntival, con sinequias y simbléfaron (estadio III de Foster 9) (fig. 8). Con los datos clínicos y analíticos 8, el paciente fue diagnosticado de PM. Se inició tratamiento con dapsona, 100 mg/día (G6PD normal) con 800 mg/día de vitamina E, asociado a 20 mg/día de prednisona. Además, en el plazo de 2 años el paciente recibió seis ciclos de ciclofosfamida (750 mg-1.000/m 2). Al cabo de este tiempo, el paciente había suspendido ya la prednisona, encontrándose una ausencia de inflamación ocular, sin molestias subjetivas y sin epífora. Únicamente se apreciaron sinequias residuales. Un año después el paciente continúa asintomático.
Fig. 8.--Fibrosis e inyección conjuntival con aparición de sinequias y simbléfaron (estadio III de Foster) (paciente 4).
Caso 5
Una mujer de 69 años tenía antecedentes de lesiones erosivas en la mucosa oral y dolor ocular bilateral de varios años de evolución. Además, la paciente presentaba lagrimeo permanente de ambos ojos. En la exploración física se observó erosión de todo el paladar duro, con presencia de eritema de encías con ampollas asociadas (fig. 9), inyección conjuntival con sinequias y simbléfaron (estadio III de Foster 9) (fig. 10) y lesiones similares en fosas nasales y faringe. Ante estas lesiones clínicas y con los resultados de las pruebas realizadas 8, diagnosticamos a la paciente de PM. Iniciamos tratamiento con prednisona 20 mg/ día, junto a dapsona (100 mg/día) más vitamina E (800 mg/día). Además, la paciente recibió siete ciclos de ciclofosfamida (inicialmente 750-1.000 mg/m 2) en un plazo de un año. Al terminar este periodo, la paciente estaba recibiendo únicamente 5 mg/día de prednisona y dapsona 100 mg/día. No existían en ese momento lesiones en mucosas, y únicamente se observaron sinequias residuales en ambos ojos, pero sin molestias subjetivas ni epífora. Un año después la paciente continúa asintomática.
Fig. 9.--Erosiones y presencia de pequeñas ampollas en todo el paladar (paciente 5).
Fig. 10.--Inyección conjuntival y sinequias en mucosa conjuntival (paciente 5).
DISCUSION
El PM incluye un grupo de heterogéneo de enfermedades ampollosas subepiteliales de membranas mucosas y, ocasionalmente, de la piel, que pueden producir importantes secuelas en los pacientes, principalmente por fibrosis y cicatrización secundaria 1,2.
Los pacientes con PM presentan ampollas secundarias a la unión de autoanticuerpos a antígenos localizados en la unión dermoepidérmica. Estos anticuerpos pueden ser IgG o IgA 8,10-13, observándose que cuando se asocian ambos el pronóstico de la enfermedad es peor, mostrando el paciente lesiones más inflamatorias 11. Además, al igual que en otras enfermedades ampollosas autoinmunes, el título de estos autoanticuerpos se correlaciona con la actividad de la enfermedad 12,14. Se ha observado que la respuesta específica de autoanticuerpos IgG en el PM podría estar relacionado con la presencia del haplotipo HLA-DQB1*030115.
Son varios los antígenos que se han implicado en el PM. El antígeno 2 del penfigoide ampolloso (BP180) suele ser el más frecuente. Esta misma proteína, pero mediante epítopes diferentes, interviene en otras enfermedades ampollosas como el penfigoide ampolloso, el liquen plano-penfigoide y la enfermedad IgA lineal del adulto y de la infancia 8,16,17. Mediante la producción de proteínas de fusión derivadas del BP180 puede identificarse la presencia de anticuerpos dirigidos frente a este antígeno, siendo una herramienta muy útil en el diagnóstico de PM 8,16-19. Se han observado también otros antígenos en el PM, como son la laminina 5 (epiligrina), en ocasiones asociado también a la laminina 6 20-22. Es interesante destacar que algunos de estos pacientes han presentado alguna neoplasia asociada, postulándose que quizás este subgrupo podría considerarse como una forma paraneoplásica de PM 23. Por último, se ha descrito también que la integrina α6β4 puede estar implicada en algunos casos de PM, presentando los pacientes anticuerpos frente a la cadena β4, especialmente cuando está afectada únicamente la mucosa ocular 24-26. Por otra parte, Bhol et al 27 han observado también que aquellos casos con afectación exclusivamente oral están implicados anticuerpos dirigidos frente a la fracción a de la integrina α6β4. Esta selectividad viene además marcada por los hallazgos inmunopatológicos observados entre los pacientes con PM que además presentan afectación de mucosa ocular, y entre aquellos que solamente presentan afectación ocular 28. Es en estos últimos donde estaría implicada la integrina α6β4. Se han relacionado varios de estos antígenos en lesiones de PM de un mismo paciente 14,29, probablemente por una expresión antigénica progresiva como consecuencia de la inflamación producida, fenómeno denominado epitope spreading 30.
Ahmed y Hombal analizaron la frecuencia de las diferentes localizaciones del PM 31. Observaron que la mucosa oral estaba afectada en el 85 % de los pacientes, siendo la gingiva la que con más frecuencia presentaba lesiones (64 %), seguida de mucosa yugal (58 %), paladar (26 %), mucosa alveolar (16 %), lengua (15 %), y labio inferior (7 %). Las siguientes localizaciones más frecuentes eran mucosa conjuntival (64 %), piel (24 %), faringe (19 %), genitales (17 %), mucosa nasal (15 %), laringe (8 %), mucosa anal (4 %) y esófago (4 %) 31. En nuestro estudio se observaron resultados similares. Las lesiones en mucosa oral fueron las más frecuentes. Aparecieron en el 80 % de los casos, destacando las encías y mucosa alveolar en el 80 % de los pacientes, seguido de mucosa yugal (60 %), paladar y lengua (40 %). La mucosa ocular estuvo afectada en un porcentaje idéntico (80 %), seguido de mucosa faríngea (60 %), mucosa nasal y laríngea (40 %), y de mucosa anal y genital (20 %) (tabla 1). Así pues, se puede observar que existen unas localizaciones más frecuentes en los pacientes con PM, sin que hoy en día se conozca la selectividad de esta distribución 32.
Es necesario un diagnóstico correcto en este grupo de pacientes 33 para poder realizar un tratamiento lo antes posible, y evitar así las secuelas de esta enfermedad, principalmente en la mucosa ocular. Este tratamiento tendrá que ser multidisciplinar, interviniendo dermatólogos, oftalmólogos, otorrinolaringólogos y especialistas con experiencia en la administración de quimioterapia, como los hematólogos. En nuestro hospital, dentro de la Unidad de Enfermedades Ampollosas, este tratamiento se lleva a cabo de forma coordinada.
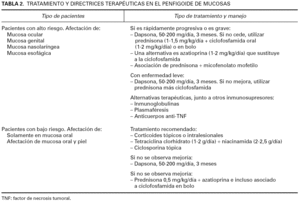
El tratamiento depende de la localización de las lesiones y de las secuelas que se presenten. Varios autores establecieron las pautas a seguir en este grupo de pacientes 33,34 (tabla 2). Durante el primer Simposio internacional de consenso sobre penfigoide de membranas mucosas, varios autores establecieron que el riesgo de morbilidad en la enfermedad es bajo cuando existen únicamente lesiones en la mucosa oral, o asociado a lesiones en la piel. En estos casos es de gran importancia la higiene oral. Se recomiendan también productos como agua oxigenada asociados a difenhidramina y dexametasona 35, anestésicos locales con difenhidramina 1, corticoides tópicos o intralesionales 36,37 o también la administración de tetraciclinas clorhidrato junto a nicotinamida 38,39, o ciclosporina tópica 40. Cuando además de la mucosa oral existe también afectación de la piel, o cuando los pacientes no mejoran con los tratamientos anteriores suele utilizarse dapsona entre 50-200 mg/día 6,41, y muchas veces es necesaria la administración de prednisona junto a azatioprina 42 o ciclofosfamida 33, principalmente en forma de bolos ya que, de esta manera, los efectos secundarios son menores.
Por el contrario, cuando el riesgo de complicaciones es mayor (afectación de mucosa ocular, genital, nasofaríngea, esofágica y laríngea), puede ser interesante iniciar de entrada el tratamiento con dapsona. Si el paciente no mejora con este fármaco en un plazo de tiempo de 3 meses, se iniciará la administración conjunta de prednisona a una dosis de 1 mg/kg/día. Si a pesar de todo los pacientes no mejoran, se administrarán además bolos de ciclofosfamida 43-46. Este tratamiento puede aumentar su eficacia si se asocia a plasmaféresis 47.
Existen en la literatura médica casos aislados donde la administración de otros agentes ha producido mejoría en estos pacientes. Así, se han empleado el micofenolato-mofetilo 48, anticuerpos anti-TNF 49, inmunoglobulinas intravenosas 50-53, minociclina 54, sulfapiridina 55,56 o la inyección de mitomicina C subconjuntival en las formas oculares 57.
Un último aspecto importante en estos pacientes es la corrección quirúrgica de la disfunción resultante del proceso de cicatrización. Se debe tener especial cuidado en la mucosa ocular, esofágica y laríngea 2.